Главная | Городская больница г.Кумертау
СИНДРОМ БОЛИ В СПИНЕ
Боль в спине может быть симптомом множества заболеваний. Спина – понятие условное, она подразделяется на несколько отделов, которые могут болеть. Лечение спины должно начаться как можно раньше, сразу после первых признаков недомогания. Внезапно возникшие непродолжительные боли поясницы, называемые люмбаго, могут развиться в ревматизм даже в молодом возрасте. Проблема в нижней части спины часто является следствием многих факторов и заболеваний:
Мышечная нагрузка
Примерно 85% случаев хронических или эпизодических болей в спине связаны с чрезмерными нагрузками на поясницу. Не удивляйтесь: даже если вы не занимаетесь спортом, не таскаете тяжести и не копаетесь в грядках сутки напролёт, мышцы вашей спины всё равно испытывают каждодневное перенапряжение. Когда вы сидите, например, перед монитором, именно им приходится поддерживать основную массу вашего тела. Поэтому врачи рекомендуют тем, кто работает за столом, как можно «глубже» садиться в кресло, опираясь на его спинку.
Компрессионный перелом
Согласно данным Американской медицинской ассоциации, такой диагноз ставят примерно 4% пациентов с болями в спине. Компрессионный перелом — это перелом позвонка, чаще всего встречающийся у пожилых людей и больных остеопорозом. При этом заболевании кости становятся менее плотными и могут ломаться просто под давлением массы тела. Поэтому переломы в результате травмы в эту категорию не входят. А значит пациент сам может не заметить, как сломает себе позвонок — говорить об этом будут только острые непроходящие боли.
Лечатся такие переломы строгим постельным режимом и лекарственными комплексами, направленными на снижение болевых ощущений.
Грыжа межпозвоночных дисков
Межпозвоночные грыжи — довольно распространенная проблема, чаще встречающаяся у людей после 40 (хотя может быть диагностирована и в более раннем возрасте). Причина — в дегенерации мышечных и соединительных тканей. С возрастом ваш позвоночник как бы «оседает» — позвонки прижимаются всё ближе друг другу, межпозвоночные диски расплющиваются и выпирают за пределы позвоночного столба. Результат — то же сдавление корешков нервов, приводящее к острым болям в пояснице и ногах.
Как правило, локализация ваших болей может подсказать врачу, где может располагаться грыжа. Но чтобы подтвердить диагноз и точно определить местоположение грыжи, обычно проводится магнитно-резонансная томограмма (МРТ).
Спондилолистез
Симптомы всё те же — боль в нижней части спины, иногда в ягодицах, редко может отдавать в нижние конечности. Смещённый позвонок может сдавливать корешки нервов, отходящих от спинного мозга, что и приводит к болевым ощущениям.
Болезнь Бехтерева
Другое название этого заболевания — анкилозирующий спондилит. В основном встречается у мужчин, причём как у пожилых, так и у молодых. Женщины составляют менее шестой части всех больных.
В основном проявляется болями и скованностью в пояснице, ноющей болью в области бёдер, постоянным напряжением мышц спины. Причина — воспаление суставов и связок позвоночника. Это хроническое прогрессирующее заболевание, то есть, взявшись за поясничный отдел позвоночника, воспаление распространяется на шейный и грудной.
 Более того, со временем могут поражаться соединительные ткани внутренних органов, сердечно-сосудистая система, почки, лёгкие и даже глаза. Впрочем, встречается эта болезнь довольно редко — его «ставят» примерно 0,35 пациентов.
Более того, со временем могут поражаться соединительные ткани внутренних органов, сердечно-сосудистая система, почки, лёгкие и даже глаза. Впрочем, встречается эта болезнь довольно редко — его «ставят» примерно 0,35 пациентов.Рак
Примерно у 0,7% пациентов с жалобами на боли в спине в последствии обнаруживаются раковые опухоли. Это может быть рак, изначально локализовавшийся в области позвоночника, или же опухоли, метастазирующие из других органов. Как видно из статистики, такие случаи крайне редки: обычно рак «ловят» по другим симптомам, и если у вас не было онкологических заболеваний ранее, боль в спине вряд ли предвещает вам этот страшный диагноз.
Инфекционное поражение позвоночника
Одна из самых редкий причин болей в спине (0,01%). Как правило, инфекция не начинается с позвоночника, а добирается до поясницы через кровоток из других частей тела — из мочевыводящего канала, например. Как и другие инфекционные поражения, обычно сопровождается повышением температуры. Однако сочетание «больная спина + жар» ещё не означает, что у вас инфицирован позвоночник. Обычный грипп, например, может вызвать те же симптомы.
Боли в спине могут носить постоянный характер, либо усиливаться при движениях и нагрузках. Характер боли тоже может быть разной. Иногда она сковывающая – когда невозможно пошевелиться или разогнуться. Иногда опоясывающая – когда болит вроде везде и вроде бы нигде. Иногда резкая и отступающая. Во всех трех случаях необходимо профессиональное лечение спины под наблюдением врача.
В подавляющем большинстве случаев боль в спине не представляет прямой угрозы жизни человека и проходят самостоятельно. Но на самотек ничего пускать нельзя – обязательно нужна консультация врача. И это должен быть не терапевт, а специалист: хирург, мануальный терапевт, травматолог.
2 ПРОСТЫХ УПРАЖНЕНИЯ ДЛЯ СНЯТИЯ ОСТРЫХ БОЛЕЙ В СПИНЕ
1.Лечь на спину, вытянув ноги. Поднять одну ногу обеими руками, держась одной за бедро, а второй повыше колена, потянуть, пока не почувствуется напряжение, но не боль в мышцах спины. Подержать 30 секунд. Сделать перерыв на несколько секунд, повторить то же самое со второй ногой.
Подержать 30 секунд. Сделать перерыв на несколько секунд, повторить то же самое со второй ногой.
2. Лечь на спину, согнуть ноги в коленях, упереться ступнями в пол, руки поднимите вверх (или в стороны для опоры).Задействовуя мышцы живота, втягивать его (пресс и внутренние глубинные мышцы), одновременно немного приподнимая таз вверх от пола, пока поясница плотно не прижмется к полу. Такое движение называют «подтянуть пупок к позвоночнику». Это должно быть небольшое, контролируемое движение. Замереть на десять секунд. Отдохнуть секунду другую, повторить упражнение 10 раз.
3. Лечь на спину, согнуть колени, упереть ступни в пол, руки сложить на груди (или заложить за голову). Прижаться поясницей к полу. Затем медленно поднимать голову, пока плечи не оторвутся от пола. Замереть на 10 секунд. Медленно лечь на пол. Повторить 10 раз.
4. Встать на четвереньки, держа спину параллельно полу. Выгнуть спину кверху, как кошка. Замереть на 2 секунды. Вернуться в исходное положение. Повторить от 5 до 10 раз.
5. Лечь лицом вниз, подложив под бедра и живот подушку или две. Одновременно поднимать левую руку и правую ногу, пока не напрягутся мышцы поясницы и ягодиц. Замереть на 2 секунды. Опустить руку и ногу. Проделать то же самое правой рукой и левой ногой. Повторить по 10 раз.
6. Упражнение полумостик. Исходное положение — лежа на спине, с выдохом поднимаем ягодицы вверх, затем плавно опускаем вниз. Повторить 10-15 раз.
7. Отжимание с колен. Ложимся на живот с опорой на колени и кисти. На выдохе поднимаем корпус вверх и выпрямляем руки. В пояснице не прогибаемся!
Повторить 10 раз.
Активный образ жизни не помеха. Избегая действий, которые могут усилить боль в пояснице, необходимо как можно быстрее возвращаться к активному образу жизни. Продолжительный постельный режим может привести к атрофии мышц, потери ими эластичности.
Он вреден и психологически: у человека может создаться ощущение, что он стал инвалидом. Излишне длительное пребывание в постели чревато задержкой в использовании терапевтических методов, которые могут способствовать более быстрому выздоровлению. Двух дней отдыха вполне достаточно для того, чтобы вновь подниматься на ноги. Исследования показали, что два дня отдыха дают тот же эффект, что и неделя, проведенная в постели.
Излишне длительное пребывание в постели чревато задержкой в использовании терапевтических методов, которые могут способствовать более быстрому выздоровлению. Двух дней отдыха вполне достаточно для того, чтобы вновь подниматься на ноги. Исследования показали, что два дня отдыха дают тот же эффект, что и неделя, проведенная в постели.
Ниже указано, чем можно заменить лежание в постели.
Гуляйте. Прогулки пешком — самый простой и один из наиболее эффективных способов тренировки поясничных мышц. Рекомендуется 20ти минутные прогулки т З до 5 раз в неделю.
Плавайте. Плавание — идеальное занятие для тех, у кого болит поясница. В бассейне вам помогает выталкивающая сила. Вода вас поддерживает. Нагрузка на мышцы меньше, чем снаружи, и вы не так сильно нагружаете поясницу. Обратитесь к йоге. Йога может помочь укрепить мышцы поясницы. Йога помогает укрепить мышцы поясницы и при этом учит вас принципам правильного движения. Но не переусердствуйте, иначе можно только навредить собственной спине. Занятия надо проводить с инструктором по йоге, владеющим комплексом упражнений для тех, у кого болит поясница.
Рекомендуются следующие наиболее простые упражнения:
1. Встать на четвереньки так, чтобы колени находились под бедрами, а руки под плечами. Голову не поднимать. Не выгибая спины, поднять одну руку и вытянуть вперед. Держать, несколько раз вдохнув и выдохнув, потом опустить. Повторить то же самое с другой рукой. 2. Стоя на четвереньках, вытянуть одну ногу, потом поднять. Поясницу не изгибать. Держать, несколько раз вдохнув и выдохнув, потом опустить. Если при подъеме ноги начинает болеть спина, согнуть ногу в колене и отрывать лишь на несколько сантиметров от пола. Повторить то же самое с другой ногой.
3. Встать на расстоянии 30 сантиметров от стены, раздвинув ноги на ширину 15—20 сантиметров, прислонить ладони к стене (пальцы направлены вверх) на высоте и ширине плеч. Не отрывая ладоней от стены, отступить на шаг и корпусом, от бедер, податься вперед.
Если при этом возникает боль, шагнуть вперед и перенести руки чуть выше, пока вы не почувствуете приятное напряжение в мышцах задней части ног. Спину старайтесь держать прямой. Замрите на 1—3 вдоха-выдоха.
Большинство людей, которые сталкивались с болью в пояснице, знают, что всегда есть какие-то движения, которые им выполнять легче. Одним проще выполнять упражнения стоя, другие же лучше себя чувствуют лежа или сидя. Именно в этом положении человеку и будет проще всего выполнять выбранные упражнения. Но все же комплекс выполняемых упражнений должен назначаться врачом после обследования, самостоятельный выбор упражнений не всегда даст желаемый эффект.
Предложенные выше упражнения являются стандартными, они вполне применимы для профилактики появления боли в пояснице. Но при лечении необходимо проконсультироваться с врачом и доверить ему выбор наиболее подходящих упражнений.
От чего болит спина | Статьи клиники Медсервис
Боль в спине – очень распространенная проблема, особенно среди работающего и учащегося населения.
Те, кто проводит много времени сидя – за рулём, за партой, за компьютером,- часто страдают от болей в пояснице, но редко обращают на них внимание. Считается, что этот недуг не поддаётся лечению и проходит сам. Но на самом деле, всё может быть намного сложнее.Каковы могут быть причины болей в спине и какие из них требуют медицинской помощи?
Боли в спине можно разделить на более или менее частые.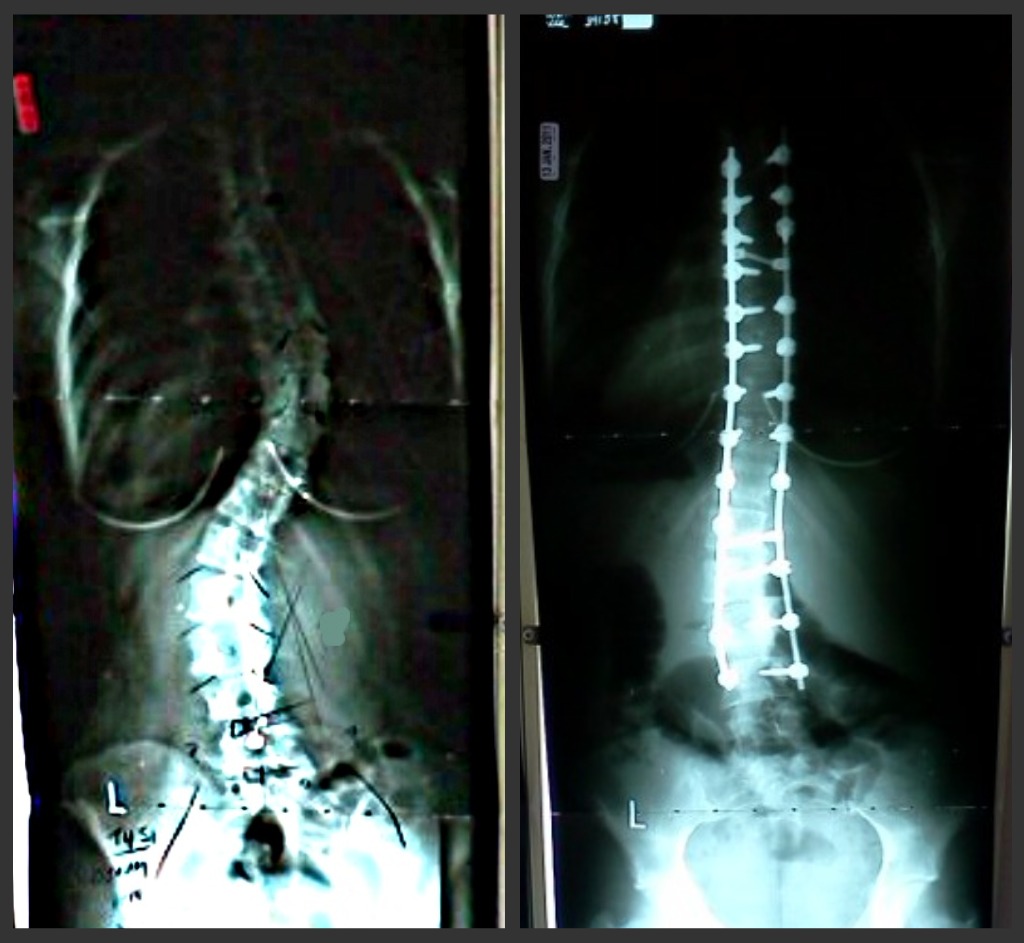 К наиболее частым относится деформация (изменение формы и преждевременный износ) межпозвоночного диска. Эти диски в течение жизни подвергаются бесчисленным, периодически повторяющимся нагрузкам. В покое, в положении лёжа, эта нагрузка составляет около 25 кг, при поднятии тяжестей – до 200 кг.
К наиболее частым относится деформация (изменение формы и преждевременный износ) межпозвоночного диска. Эти диски в течение жизни подвергаются бесчисленным, периодически повторяющимся нагрузкам. В покое, в положении лёжа, эта нагрузка составляет около 25 кг, при поднятии тяжестей – до 200 кг.
Общую ситуацию ухудшает избыточная масса тела. С течением времени диск исчезает. После 30 лет сокращается масса ядра. Оно утрачивает воду, распадается и с течением времени исчезает. Тем самым сокращается высота диска и, в большей степени, сокращается выполнение им амортизирующей функции.
В этот период может произойти и возникновение мелких трещин в фиброзом кольце вокруг ядра и диска, и вещество ядра начнёт вдавливаться в эти трещины. Постепенно возникают нагрузки на нервные окончания во внешних слоях фиброзного кольца т вокруг продольных связок. Так начинаются боли в спине, которые чаще всего появляются в наиболее подверженной нагрузкам поясничной области, а иногда распространяются и на нижние конечности.
Деформированный позвоночный диск не обеспечивает полного соединения тел позвонков и, таким образом, происходят небольшие смещения их относительно друг друга, что в свою очередь вызывает реакцию окружающих мышц, которые болезненно сокращаются.
Если весь этот процесс продолжается, что неизбежно при сохраняющейся нагрузке на позвоночник, то позвонки реагируются образованием реактивных отростков (остеофитов). Конечной стадией такого процесса является полный разрыв окружающего диск фиброзного кольца и выпадение ядра за пределы диска. При выпадении сжимаются нервные корешки, что вызывает целый ряд, как правило, резко возникающих симптомов из-за нарушения функционирования пораженных нервов.
Причины болей в спине
Мышечная нагрузка
Примерно 85% случаев хронических или эпизодических болей в спине связаны с чрезмерными нагрузками на поясницу. Не удивляйтесь: даже если вы не занимаетесь спортом, не таскаете тяжести и не копаетесь в грядках сутки напролёт, мышцы вашей спины всё равно испытывают каждодневное перенапряжение.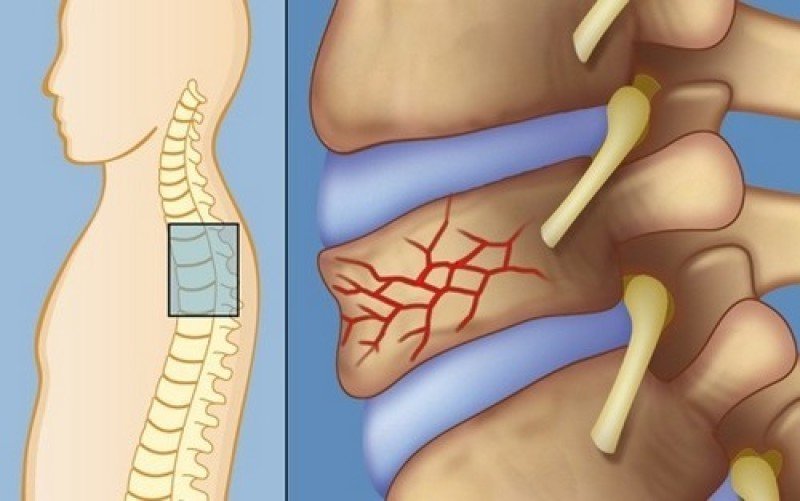 Когда вы сидите, например, перед монитором, именно им приходится поддерживать основную массу вашего тела. Поэтому врач рекомендуют тем, кто работает за столом, как можно «глубже» садиться в кресло, опираясь на его спинку.
Когда вы сидите, например, перед монитором, именно им приходится поддерживать основную массу вашего тела. Поэтому врач рекомендуют тем, кто работает за столом, как можно «глубже» садиться в кресло, опираясь на его спинку.
Компрессионный перелом
Согласно данным Американской медицинской ассоциации, такой диагноз ставят примерно 4% пациентов с болями в спине. Компрессионный перелом – это перелом позвоночника, чаще всего встречающийся у пожилых людей и больных остеопорозом.При этом заболевании кости становятся менее плотными и могут ломаться просто под давлением массы тела. Поэтому переломы в результате травмы в эту категорию не входят. А значит пациент сам может не заметить, как сломает себе позвонок – говорить об этом будут только острые непроходящие боли.
Спондилолистез
Это состояние встречается у 5-7% населения, хотя диагностируется гораздо реже ( чаще всего на хронические поясничные боли люди просто не обращают внимания) При спондилолистезе ножка одного из позвонков ( как правило, 5го поясничного) деформируется, из-за чего позвонок «сползает» на нижний, выпячиваясь при этом вперед или назад. Соответствующий участок позвоночника становится похож на лестницу, а не на столб. Симптомы всё те же – боль в нижней части спины, иногда в ягодицах, редко может отдавать в нижние конечности. Смещённый позвонок может сдавливать корешки нервов, отходящих от спинного мозга, что и приводит к болевым ощущениям.
Болезнь Бехтерева
Другое название этого заболевания – анкилозирующий спондилит. В основном, встречается у мужчин, причем как у пожилых, так и у молодых. Женщины составляют менее шестой части всех больных.
В основном проявляется болями и скованностью в пояснице, ноющей болью в области бедер, постоянным напряжением мышц спины. Причина _ воспаление суставов и связок позвоночника. Это хроническое прогрессирующее заболевание, то есть, взявшись за поясничный отдел позвоночника, воспаление распространяется на шейный и грудной. Более того, со временем могут поражаться соединительные ткани внутренних органов, сердечно – сосудистая система, почки, лёгки еи даже глаза. Впрочем, встречается эта болезнь довольно редко – его «ставят» примерно 0,35% пациентов.
Более того, со временем могут поражаться соединительные ткани внутренних органов, сердечно – сосудистая система, почки, лёгки еи даже глаза. Впрочем, встречается эта болезнь довольно редко – его «ставят» примерно 0,35% пациентов.
Рак
Примерно у 0,7% пациентов с жалобами на боли в спине в последствии обнаруживаются раковые опухоли. Это может быть рак, изначально локализовавшийся в области позвоночника, или же опухоли, метастазирующие из других органов. Как видно из статистики, такие случаи крайне редки: обычно рак «ловят» по другим симптомам, и если у вас не было онкологических заболеваний ранее, боль в спине вряд ли предвещает вам этот страшный диагноз.
Инфекционное поражение позвоночника
Одна из самых редких причин болей в спине (0,01%). Как правило, инфекция не начинается с позвоночника, а добирается до поясницы через кровоток из других частей тела – из мочевыводящего канала, например. Как и другие инфекционные поражения, обычно сопровождается повышением температуры. Однако сочетание «больная спина + жар» ещё не означает, что у вас инфицирован позвоночник. Обычный грипп, например, может вызвать те же симптомы.
Как уже было сказано выше, боли в спине чрезвычайно распространенным симптомом, при этом естественно, что далеко не каждый человек с этой проблемой и далеко не сразу обращается к врачу по поводу болей в спине. Действительно, в более чем 70% случаев боли в спине носят приходящий характер и не требует специального лечения.
В других случаях, боль в спине может появиться на фоне инфекции, перелома, опухоли или сосудистой недостаточности и требует немедленного вмешательства врача. Ниже мы приводим список особенных характеристик или условий возникновения болей в спине, при наличии которых следует как можно скорее обратиться к врачу. Итак, как можно скорее обратитесь к врачу, если:
- Если у вас появились постоянные боли в спине и вам больше 50 или меньше 20 лет
- Боли в спине появились после недавней травмы, падения, перенапряжения
- Боли в спине сопровождаются недержанием или задержкой мочи, запорами
- На фоне боли в спине уменьшилась чувствительность кожи на внутренней стороне
бедер и в области половых органов - Боли в спине постоянно усиливаются в течение недели
- Боли в спине появились на фоне повышения температуры и общего недомогания
- Боли в спине сопровождаются ослаблением мышечной силы в ногах или в руках
- Боль в спине усиливается при наклоне или в положении лежа, ночью
От чего болит спина? Как её правильно лечить и чем можно навредить
На боль в спине жалуются 85% людей.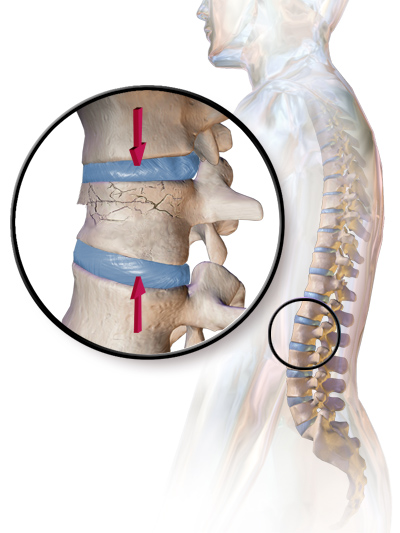 Как её правильно лечить и можно ли избавиться от боли раз и навсегда?
Как её правильно лечить и можно ли избавиться от боли раз и навсегда?
Рассказывает руководитель нейрохирургического отделения ФГБНУ «Научный центр неврологии», доктор медицинских наук, профессор Российской академии наук, президент национальной Ассоциации хирургов‑вертебрологов Артём Гуща.
Болит спина? Вы не одиноки! Данные социологических исследований показывают, что боль в спине – вторая после вирусных инфекций причина нетрудоспособности взрослого населения. Она рождается вместе с нами (по данным неонатологов, 80–90% детей при рождении получают травмы позвоночника) и рано или поздно настигает каждого. Есть мнение, что это расплата за прямохождение. Так как по мере роста человека нагрузка на «становой хребет» возрастает, уже имеющиеся неполадки позвоночника крепнут, а стрессы, переживания, тучность, перегрузки, малоподвижный образ жизни усугубляют имеющиеся проблемы – и боль в спине может возникнуть даже в раннем возрасте.
Вниманию пациентов!
Нейрохирургическое отделение Научного центра неврологии проводит эндоскопические операции грыж межпозвонковых дисков.
Консультация нейрохирурга в день обращения (при наличии медицинской рекомендации).
За подробностями обращаться по тел.+7 (495) 374-77-76 или оставьте заявку
Что там болит?
В подавляющем большинстве (около 95%) боль связана с мышцами, связками и суставами. В народе это называется потянуть спину. Эти боли неприятные, но неопасные и в большинстве случаев проходят самостоятельно за 2–3 дня.
3–4% болей связаны с радикулопатией (радикулитом) – поражением спинального корешка. Повреждается он обычно грыжей. Боли исчезают, когда проходит отёк, возникший из-за сдавливания.
1–2% болей в спине вызваны с травмами или воспалительными заболеваниями позвоночника, онкологическими процессами, заболеваниями сердечно-сосудистой системы или желудочно-кишечного тракта, при которых болевой синдром может переходить в спину.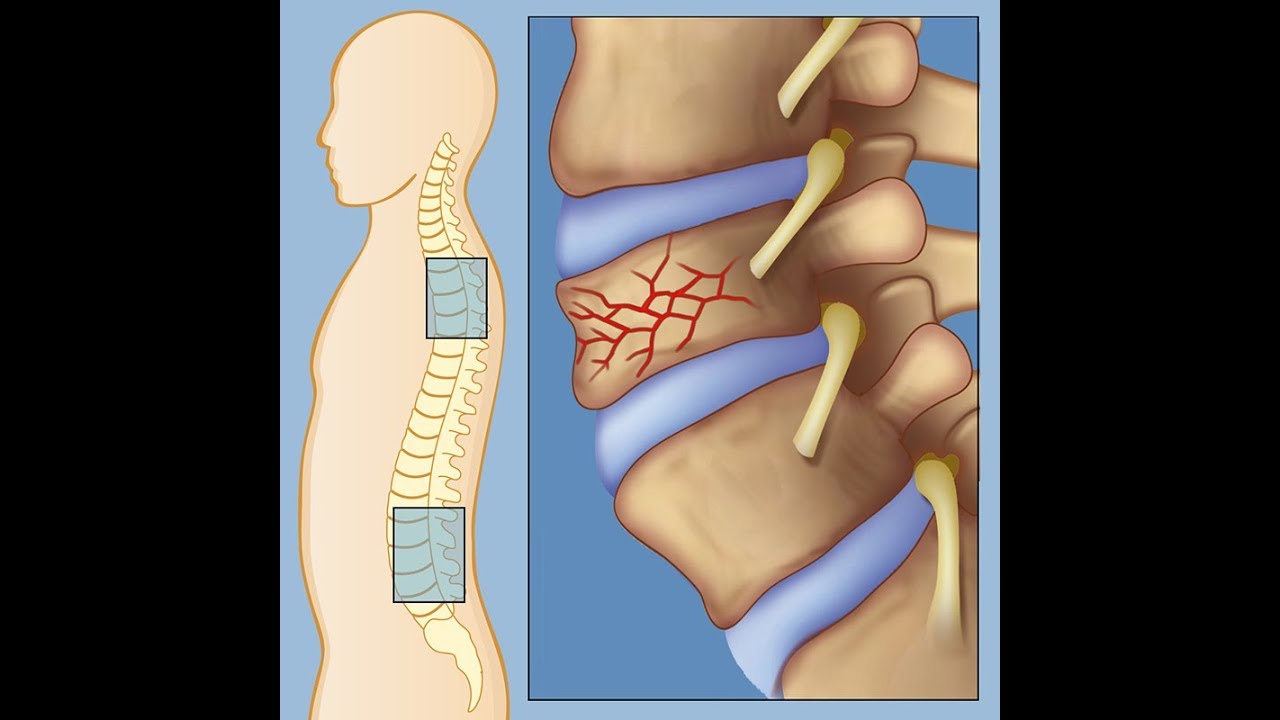 Это самый опасный вид болей в спине. Чтобы исключить подобные патологии, обязательно обратитесь к врачу.
Это самый опасный вид болей в спине. Чтобы исключить подобные патологии, обязательно обратитесь к врачу.
Медлить нельзя
Главный показатель того, что вам необходима врачебная помощь, – регулярность болей. Если вас скручивает время от времени – скорее всего, ничего страшного нет. Если боль малой или средней интенсивности преследует вас неотступно, медлить нельзя. Необходимо срочно обратиться к врачу, если боль сопровождается подъёмом температуры или болевой синдром нарастает на фоне лечения.
В домашних условиях
Самое эффективное средство – противовоспалительные пероральные препараты. Только не переусердствуйте – они безопасны лишь первое время. При продолжительном приёме такие препараты могут вызвать язвы и кровотечения в слизистой желудка. Традиционное домашнее лечение – нестероидные мази – можно применять лишь в качестве дополнительной меры. Они безвредны, но малоэффективны. Облегчение даёт и ношение корсета – фиксация разгружает позвоночник, снимает спазмы и ограничивает резкие движения. Только корсет должен быть обычный – эластичный, а не разогревающий.
Если лечение не дало эффекта в течение трёх дней, следует обратиться к врачу, который сделает блокаду противовоспалительными инъекциями. За счёт снятия спазмов и расслабления мышц боль уходит сразу и нередко навсегда.
Запрещено!
Баня и массаж под строжайшим запретом. Они усиливают отёк и боль.
Обращаться к мануальным терапевтам по объявлениям в газете. Мануальная терапия – это та область, где на каждого специалиста приходится три сотни шарлатанов. Если вам очень хочется найти хорошего врача, обращаться следует в сертифицированные клиники, где работают дипломированные специалисты.
Важно сразу правильно определить тактику лечения. Это должен сделать невролог или нейрохирург. Самостоятельно лечить спину опасно. 30% пациентов нейрохирургического отделения пробовали на себе домашние методы лечения и этим довели себя до больничной койки.
Резать или нет?
Ещё недавно человеку, которому ставили диагноз «грыжа», сразу же выдавали направление на операцию. Сегодня операцию выполняют лишь при наличии показаний:
стойкие боли, не снимаемые никакими таблетками;
расстройство тазовых функций – неполное опорожнение мочевого пузыря;
слабость и онемение в ноге.
Все эти симптомы делают операцию неизбежной, ведь без неё пациент может стать инвалидом.
Чем рискуем
Риск операции, из-за которого её откладывают или отказываются вообще, многие пациенты считают сильно преувеличенным. В нейрохирургии есть технологии, позволяющие точно рассчитать эффективность операции и то, какие симптомы после неё исчезнут, а какие останутся.
Вероятность возобновления болей после операции не превышает 1–1,5%. Грыжи в других местах действительно могут появиться, но это не осложнение, а распространение заболевания, которое часто встречается у молодых недисциплинированных пациентов. Как только боль уходит, они возвращаются к привычному образу жизни: садятся за руль, возобновляют тренировки. А делать это категорически нельзя.
Во всём виноват остеохондроз?
Остеохондроз – хроническое дегенеративно-дистрофическое изменение межпозвонкового пространства. Признаки остеохондроза есть у всех людей старше 25 лет. Избежать остеохондроза невозможно, но можно уберечь себя от его осложнений, которые и служат причиной болей в спине.
Остеохондроз позвоночника — симптомы и лечение
«Мы молоды настолько, насколько гибок наш позвоночник»
Джозеф Пилатес
«Позвоночник – ключ к здоровью»
Поль Брегг
Причины и механизм развития остеохондроза
Чтобы понять, почему болит спина, нужно разобраться, как устроен наш позвоночник, как он работает, какие функции выполняет и какие факторы могут приводить к его повреждению.
Позвоночник человека составляют 32-34 позвонка (7 шейных, 12 грудных, 5 поясничных, 5 крестцовых, 3-5 копчиковых), между которыми находится межпозвоночный диск, состоящий из хрящевой ткани. В середине межпозвоночного диска находится пульпозное ядро – полужидкое образование в виде «шарика», выполняющее функцию амортизации и окруженное плотной хрящевой тканью (фиброзным кольцом). Через весь позвоночник проходит спинномозговой канал, в котором расположен спинной мозг, с отходящими от него нервами. Вся эта конструкция окружена мышцами и связками. Основные функции позвоночника — опорно-двигательная, амортизационная, защитная.
Представьте себе останкинскую телебашню, которая удерживается в вертикальном положении благодаря целой системе тросов, натянутых от основания к верхушке. Так и наш позвоночник удерживает в нужном положение группа мышц–стабилизаторов, которые в норме равномерно распределяют нагрузку на позвоночник и суставы. В отличие от останкинской телебашни, наш позвоночник устроен сложнее, он может сгибаться в различных направлениях и даже скручиваться, все это возможно благодаря наличию межпозвоночного диска, мышц и связок.
Каждый день человек совершает какие-то однообразные, повторяющиеся движения, связанные с работой или проведением досуга. Если на протяжении длительного времени работают одни и те же мышцы, то они перенапрягаются и спазмируются, а другие мышцы в это время совсем не испытывают нагрузку и атрофируются. Это приводит к изменению «геометрии» тела, нагрузка на межпозвоночный диск перераспределяется, спазмированные мышцы стягивают позвонки, ухудшается питание. При однообразном тяжелом физическом труде происходят те же самые процессы. Кроме этого, межпозвоночный диск не имеет кровеносных сосудов, а его питание осуществляется благодаря окружающим мышцам, и во время движения в межпозвоночном суставе в него поступает питательная синовиальная жидкость.![]()
Хрящевая ткань на 80-85% состоит из воды, соответственно питьевой режим играет огромное значение. В течение суток человек должен выпивать минимум 2 литра чистой воды. Если воды в организм поступает недостаточно, то происходит дегидратация (высыхание) межпозвоночного диска, хрящ трескается и разрушается.
В своей практике я давно отметил, что стрессы, тревоги, переживания часто способствуют возникновению болей в спине. Любую стрессовую ситуацию наш организм воспринимает как опасность. При этом активируется симпатическая часть нервной системы, надпочечники «впрыскивают» в кровь гормоны стресса, повышается артериальное давление, учащается сердцебиение, напрягаются мышцы. В природе животное, если чего-то испугалось, бежит или защищает себя, соответственно сгорают гормоны стресса и мышцы, поработав, расслабляются. Человек — существо социальное, тревожиться стал чаще, а двигаться меньше, соответственно разрядки не происходит. Как результат возникает боль в позвоночнике, головная боль, моторные тики и другое.
В литературе можно встретить разные формулировки остеохондроза, но суть их одна. Остеохондроз – это «поломка» двигательного сегмента, разрушение, дегенерация хрящевой ткани. Причина – неправильный двигательный стереотип и, как следствие, нарушение питания хряща.
Прогрессированию остеохондроза способствуют: малоподвижный образ жизни, большие физические нагрузки, подъем тяжестей, ожирение, ношение сумки на одном плече, обувь на высоком каблуке, слишком мягкий матрас для сна, частые переохлаждения, наличие вредных привычек, наследственная предрасположенность, стрессовые ситуации, недостаточный питьевой режим и другое.
Симптомы остеохондроза
Проявления остеохондроза будут зависеть от локализации и выраженности поражения в позвоночно-двигательном сегменте. На начальном этапе пациенты жалуются на тупые, ноющие боли в спине, дискомфорт, небольшое ограничение движений в позвоночнике, периодическое онемение в руках или ногах, головную боль, утомляемость. Начав лечение и поменяв образ жизни в этот период, результат не заставит себя долго ждать и выздоровление наступит быстро.
Начав лечение и поменяв образ жизни в этот период, результат не заставит себя долго ждать и выздоровление наступит быстро.
При выраженном повреждении межпозвоночного диска возникает сильная боль, стойкое онемение и/или слабость в руке или ноге (зависит от уровня повреждения). Эти признаки могут свидетельствовать об разрушение межпозвоночного диска и наличии грыжи, при этом необходимо срочно обратится к врачу и начать лечение.
В самых тяжелых случаях болевой синдром может быть чрезвычайно сильным, возможно расстройство функции тазовых органов, выраженная слабость и онемение в руке или ноге. При наличие этих признаков необходима срочная госпитализация в стационар, для решения вопроса оперативного лечения.
При шейном остеохондрозе боль возникает в области шеи, может отдавать в плечо, руку или голову, появляется онемение или слабость в руке, головная боль, головокружение.
При остеохондрозе грудного отдела позвоночника боль возникает в грудной клетке, отдает в грудину или лопатку, усиливается при дыхании и движении, иногда возникает чувство нехватки воздуха. Пациенты часто путают такое состояние с болями в сердце.
При поражение пояснично-крестцового отдела позвоночника боль локализуется в пояснице, усиливается при движении, отдает в ногу или промежность, может возникнуть онемение или слабость в ноге.
Необходимо помнить, что наш организм — это единое целое, и разделение остеохондроза на шейный, грудной, поясничный условно. Как правило заболевание развивается во всем позвоночнике, но проявляется в том отделе, который испытывает наибольшую нагрузку.
К кому обращаться, методы обследования остеохондроза
Как правило, с болями в позвоночнике пациенты обращаются к врачу-неврологу, который на основании жалоб и неврологического осмотра может поставить предварительный диагноз, назначить дополнительные методы обследования (рентген позвоночника, МРТ, КТ, общий анализ мочи, общий анализ крови) и разработать схему лечения.
Лечение
Лечение должно быть комплексным, направленным на:
- устранение болевого синдрома;
- устранение нарушенной функции спинномозговых корешков;
- предупреждение прогрессирования дегенеративно-дистрофических изменений в структурах позвоночника.
В острый период, при сильном болевом синдроме назначается медикаментозное лечение: нестероидные противовоспалительные средства, миорелаксанты, витамины группы В, хондропротекторы, или делается блокада.
Затем подключается массаж, мануальная терапия, физиотерапия, иглорефлексотерапия, вытяжение позвоночника.
Лечебная физкультура – это основной метод консервативного лечения заболеваний опорно-двигательного аппарата. ЛФК направлена на формирование, коррекцию и укрепление мышечного корсета; увеличение объема движений в позвоночнике и суставах; выработку двигательного стереотипа и правильной осанки; уменьшение нагрузки на позвоночник.
При регулярных занятиях лечебной физкультурой, суставной гимнастикой, йогой или плаванием улучшается кровоснабжение и питание тканей, нормализуется обмен веществ, увеличивается межпозвоночное пространство, что приводит к выздоровлению.
Прислушайтесь к своему организму, если обнаружите симптомы проявления остеохондроза или Ваш образ жизни предполагает длительное сидение за компьютером, вождением автомобиля, недостаточной физической активностью, обратитесь за помощью к специалисту, не дожидаясь обострений.
Информацию для Вас подготовил:
Черемухин Андрей Федорович – врач-невролог, мануальный терапевт. Ведет прием в корпусе клиники на Озерковской.
Лечение ушиба в области спины
Ушибом в области спины называется повреждение мягких тканей в результате сильного удара, падения, ДТП и т. д. Подобные травмы таят в себе серьезную опасность, поскольку в области спины не так много мягких тканей, которые могли бы уменьшить последствия удара, приняв его на себя. Напротив, есть высокий риск повредить позвоночник и принести непоправимый вред здоровью.
д. Подобные травмы таят в себе серьезную опасность, поскольку в области спины не так много мягких тканей, которые могли бы уменьшить последствия удара, приняв его на себя. Напротив, есть высокий риск повредить позвоночник и принести непоправимый вред здоровью.
Симптомы
- сильный болевой синдром, особенно во время движений;
- пульсирующая боль;
- отек;
- появление гематомы в области ушиба;
В остальном все зависит от того, какая конкретно часть спины была травмирована.
Виды ушибов
В зависимости от локализации травмы существует следующая классификация ушибов спины и их последствий:
- При ушибе верхней части спины могут быть затронуты шейные позвонки. Иногда это влечет за собой нарушение дыхания, паралич, снижение тонуса и парез мышц, нарушение чувствительности.
- Ушиб средней части спины может повлечь за собой потерю координации и чувствительности конечностей. Пострадавший может чувствовать боль в сердце, испытывать дискомфорт во время дыхания.
- Повреждения нижней части спины чреваты нарушениями мочеиспускания и снижением чувствительности ног.
Наибольшую опасность представляют ушибы, задевающие спинной мозг. Последствия такой травмы могут быть разнообразны: от нарушения кровообращения до разрыва нервных окончаний и паралича.
Осложнения
При ушибах спины возможны следующие осложнения: ушиб почки, позвоночника, легких; переломы ребер, позвонков; обострение остеохондроза; забрюшинная гематома;
Лечение ушиба в области спины
Независимо от степени тяжести травмы больному назначается постельный режим. В дальнейшем важно чередовать состояние покоя с незначительной физической активностью.
Применяются обезболивающие препараты, наносятся противовоспалительные мази. Спустя несколько дней допустимо использовать тепловые компрессы и проводить физиотерапевтические процедуры.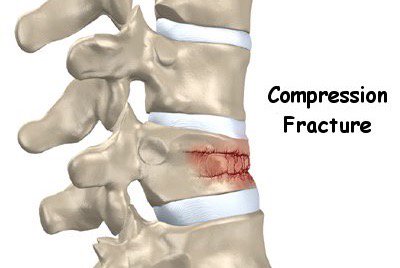 Эти мероприятия можно осуществлять самостоятельно, без посещения врача.
Эти мероприятия можно осуществлять самостоятельно, без посещения врача.
Если существуют подозрения, что ушиб сопровождается каким-либо осложнением, необходимо обратиться за помощью квалифицированного специалиста. Врач осмотрит пациента и при необходимости направит на рентген или компьютерную томографию.
В случае если осмотр показал наличие осложнений, то применяется специфическое лечение в зависимости от характера травмы, вплоть до оперативного вмешательства.
Ушиб в области спины – не частая, но очень опасная травма. Поэтому лучше перестраховаться и пройти диагностику.
Наши клиники в Санкт-Петербурге
Медицентр Юго-ЗападПр.Маршала Жукова 28к2
Кировский район
- Автово
- Проспект Ветеранов
- Ленинский проспект
Получить подробную информацию и записаться на прием Вы можете по телефону +7 (812) 640-55-25
Врач травматолог-ортопед отвечает на часто задаваемые вопросы
У молодых родителей всегда много вопросов по поводу развития их ребенка. Мы задали самые часто встречающиеся вопросы травматологу-ортопеду «ЕвроМед клиники» Дмитрию Олеговичу Сагдееву.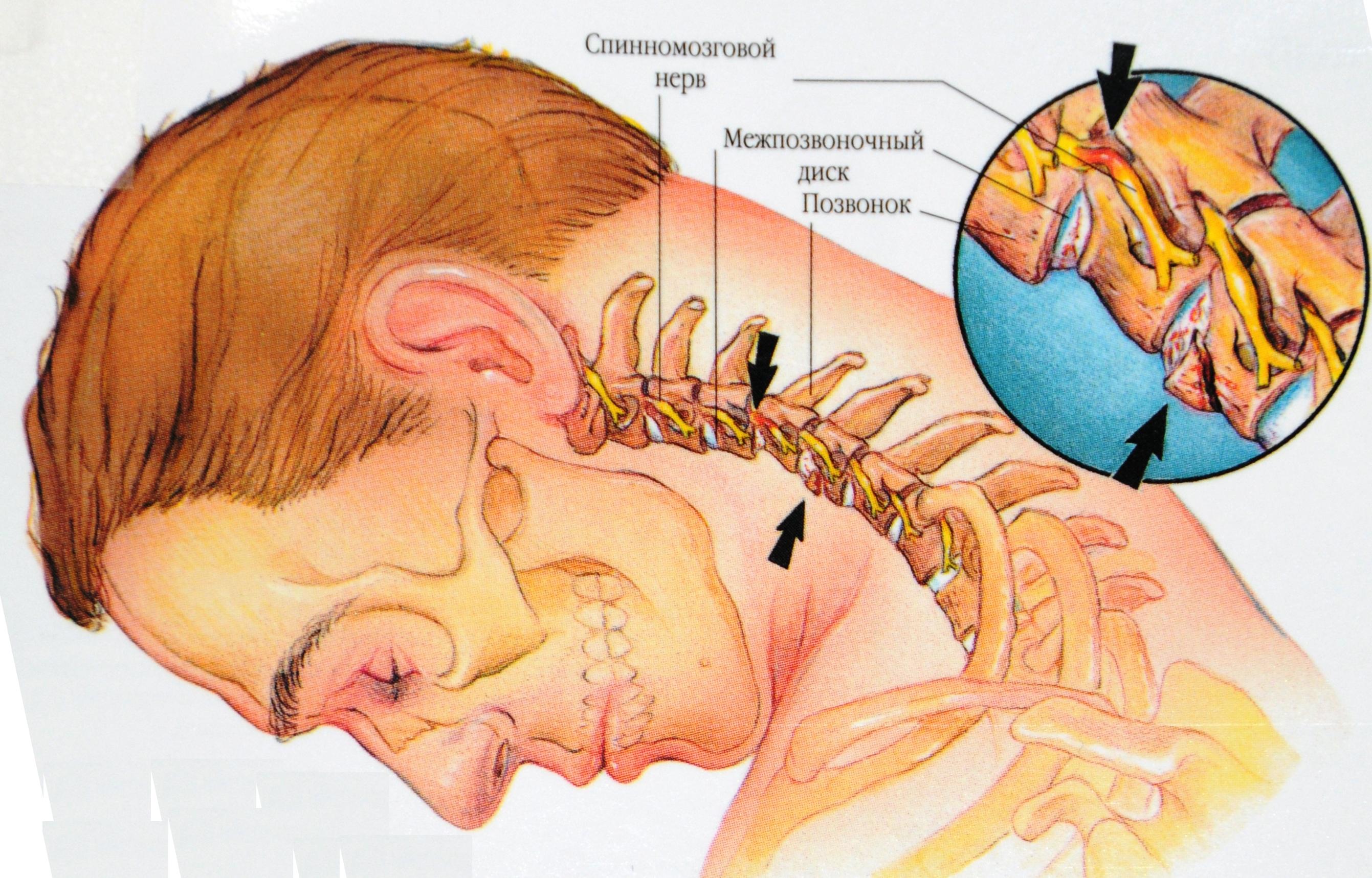
— Маленького ребенка рекомендуют довольно часто показывать врачу-ортопеду: в месяц, в три месяца, в шесть месяцев, в год… С чем это связано, что именно оценивает ортопед?
— Ортопед смотрит, как развивается опорно-двигательная система ребенка в периоды его активного развития, чтобы вовремя заметить возможные отклонения в ее развитии и скорректировать их. На раннем сроке – в месяц — делаем УЗИ тазобедренных суставов, чтобы не пропустить какую-либо врожденную патологию. В три-четыре месяца УЗИ повторяем для контроля, чтобы увидеть динамику развития сустава.
По результатам ультразвукового исследования врач может заподозрить нарушения формирования и динамики развития тазобедренного сустава.
Врач ультразвуковой диагностики оценивает формирование сустав по специальной шкале (шкале Графа), и далее уже ортопед определяет, требуются ли коррекция лечебной гимнастикой, нужны ли какие-либо физиопроцедуры и т.д.
Чем раньше будут выявлены отклонения в развитии ребенка, тем эффективнее будет лечение.
Примерно в шесть месяцев ребенок начинает садиться, потом он будет вставать, пойдет, и важно знать, как у него сформирован тазобедренный сустав и, если есть нарушения, успеть исправить их до этого момента.
Дисплазия тазобедренного сустава — это нарушение формирования тазобедренного сустава, которое в тяжелых формах приводит к формированию подвывиха или вывиха головки бедренной кости.
— При обнаружении дисплазии тазобедренного сустава обычно назначают ношение ортопедических конструкций: подушки Фрейка, шины Виленского и т. п. Выглядят они довольно пугающе, и родители боятся, что ребенку будет в них некомфортно.
— Ребенок не будет испытывать дискомфорт. У него еще нет устойчивого понимания, в каком положении должны находиться его нижние конечности поэтому конструкция ему мешать не будет.
При этом, благодаря воздействию этих конструкций ноги ребенка расположены под определенным углом, и в этом положении головка бедренной кости центрируется во впадину, она находится в правильном положении, с нее снимается всякая деформирующая нагрузка, что позволяет суставу правильно развиваться. Если же этого не сделать, то на головку бедренной кости будет оказываться постоянная деформирующая нагрузка, что в конечном итоге повлечет за собой подвывих и вывих бедра. Это будет уже тяжелая степень дисплазии тазобедренного сустава.
— Помимо дисплазии, на УЗИ всегда смотрят формирование ядер окостенения в тазобедренном суставе. Почему нам так важно их правильное развитие?
— Головка бедра состоит из хрящевой ткани. Ядро окостенения находится внутри головки бедра и, постепенно увеличиваясь, оно как бы армирует ее изнутри и придает структуре стабильность при осевой нагрузке. При отсутствии ядра окостенения любая осевая нагрузка на бедро приводит к его деформации, вследствие чего может развиться подвывих и далее — вывих бедра. Соответственно, если ядро окостенения не развивается или развивается с задержкой, строго запрещены любые осевые нагрузки: стоять, а тем более – ходить нельзя.
— А сидеть можно?
— С замедленными темпами оссификации (окостенения, формирования костей) сидеть не запрещается, при условии, что нормально сформирована крыша вертлужной впадины, головка бедренной кости центрирована. Это определяется по УЗИ.
— Что влияет на формирование ядер окостенения, каким образом можно стимулировать их развитие?
— В первую очередь – активность. Поэтому мы рекомендуем заниматься с ребенком лечебной гимнастикой сразу с рождения. Маме нужно ежедневно делать с ребенком гимнастику. Причем важно, что это должна быть обычная нагрузка, так называемая статическая – когда ребенок лежит, а мама разводит его ручки и ножки. Категорически не рекомендую набирающую сейчас популярность «динамическую гимнастику» — комплекс упражнений, в котором ребенка крутят, вертят, раскачивают, вращают за руки и ноги и пр.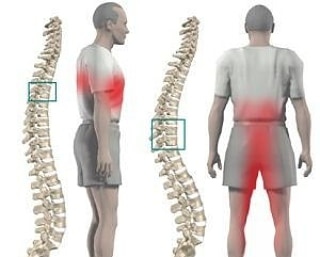 Такие упражнения способствуют перенапряжению формирующегося мышечно-связочного аппарата ребенка, и создают высокий риск травмы: от растяжения до вывиха с разрывом связок сустава.
Такие упражнения способствуют перенапряжению формирующегося мышечно-связочного аппарата ребенка, и создают высокий риск травмы: от растяжения до вывиха с разрывом связок сустава.
С 2,5 месяцев ребенку можно и даже нужно посещать бассейн. Индивидуальные занятия с тренером в воде очень полезны для развития опорно-двигательного аппарата, сердечно-сосудистой и дыхательной систем, тренировки мышц, укрепления иммунитета.
Как вспомогательная процедура полезен массаж.
Также необходим витамин Д, он стимулирует развитие костной ткани. Витамин Д рекомендуется давать практически всем детям до двух лет, а некоторым – и позже. Этот вопрос решается совместно педиатром и ортопедом, врачи подбирают дозировку препарата и длительность его приема. В нашем регионе мало солнечного света, что провоцирует дефицит витамина Д практически у всех детей, что приводит к рахиту. В Сибири у большинства детей, не принимающих витамин Д, присутствуют в той или иной степени проявления рахита.
При наличии показаний врач может назначить физиолечение: магнитотерапию, электрофорез, аппликации с полиминеральными грязевыми салфетками. Это эффективные методики, проверенные временем.
— Врачи говорят, что ребенка нельзя сажать до того, как он сядет сам, ставить, стимулировать на раннее стояние, хождение. С чем это связано?
— Это связано с тем, что у маленького ребенка опорно-двигательная система еще незрелая, и она, и центральная нервная система не готовы к активным осевым нагрузкам. Если мы начинаем ребенка активно вертикализировать, стимулировать его на то, чтобы он сидел, стоял, это может привести к деформации позвоночника, нарушению формирования суставов. На старте они должны развиваться без осевых нагрузок, так заложено природой. Системы, и, в первую очередь, – центральная нервная система, должны созреть, чтобы сигнал от мозга от, так сказать, «центрального компьютера» на периферию доходил неискаженным и ответ, от периферии к центру, тоже был адекватным. Не надо торопиться. Когда эти структуры будут готовы, ребенок сам и сядет, и поползет, и встанет.
Не надо торопиться. Когда эти структуры будут готовы, ребенок сам и сядет, и поползет, и встанет.
— Какие существуют возрастные нормы, когда ребенок садится, встает?
— Определенные нормы, действительно, есть, но не надо слишком акцентировать на них свое внимание. Каждый ребенок развивается по своей индивидуальной программе, не надо подгонять всех под один стандарт. Чтобы оценить его развитие, нужно учитывать множество разных обстоятельств, начиная от особенностей течения беременности и рождения ребенка. Сроки и нормы нужны, я думаю, больше врачам, чтобы адекватно оценить, правильно ли развивается ребенок или нет, и, если есть задержка, вовремя это увидеть и помочь малышу.
Садиться дети начинают примерно в полгода, ползать – в 7-8 месяцев. Классическое развитие: ребенок сначала сел, потом пополз, потом начинает вставать, передвигаться с опорой. Потом, когда почувствовал, что готов, отрывается от опоры и делает первые самостоятельные шаги. Это происходит тогда, когда созрел опорно-двигательный аппарат, адаптировались центральная нервная система, вестибулярный аппарат. И все эти системы научились корректно работать вместе.
Некоторые дети начинают ползать раньше, чем садиться, кто-то – встанет раньше, чем поползет. Бывает, что вообще не ползает ребенок, а сразу встал и пошел. Все это особенности индивидуального развития.
— Чем плохи такие приспособления, как ходунки, позволяющие ребенку «пойти» намного раньше, развлекающие его?
— Ходунки сбивают «программу» правильного взаимодействия между центральной нервной системы, вестибулярным аппаратом и опорно-двигательным аппаратом. В ходунках ребенок занимает неестественное положение, он же не делает в них полноценный шаг, а просто висит, отталкивается носочками и передвигается в пространстве. Его мозг и мышцы запоминают эту некорректную программу вертикального положения и передвижения, и впоследствии, когда ребенок пытается начать ходить уже без ходунков, у него срабатывают эти некорректные установки, включаются не те группы мышц, которые должны его удерживать в вертикальном положении, и ребенок падает. После ходунков ребенку очень сложно удерживать равновесие самостоятельно, впоследствии достаточно трудно это скорректировать.
После ходунков ребенку очень сложно удерживать равновесие самостоятельно, впоследствии достаточно трудно это скорректировать.
— Еще одна проблема, связанная с тем, что ребенка начали ставить до того, как он был готов, — плоскостопие. Верно?
— Плоскостопие бывает врожденным и функциональным (приобретенным).
Если ребенка ставят слишком рано, у него может развиться неправильная установка стопы. И нередко в результате врачи ставят диагноз плоско-вальгусной деформации стоп. Эта плоско-вальгусная установка стоп обычно не патологическая. На осмотре доктор определяет, подвижная или ригидная (малоподвижная) стопа, и, если стопа подвижная, легко выводится в положение коррекции, тогда мы не говорим о деформации, это просто неправильная установка, которая корректируется лечебной гимнастикой, правильным распределением нагрузок.
Все эти установки, на которые жалуются мамы: загребание носками, кажущееся искривление конечностей, — это следствие перехода ребенка из горизонтального положения в вертикальное и приспособления его к прямохождению. Во время внутриутробного периода развития плод плотно «упакован» внутри матки: руки прижаты к телу, а ноги сложены довольно неестественным для человека образом – стопы повернуты внутрь, кости голени и бедра тоже скручены внутрь, а бедра в тазобедренных суставах, наоборот, максимально разворачиваются наружу. Когда малыш только учится стоять, неправильное положение стоп незаметно, поскольку, разворот его ножек в тазобедренных суставах и скручивание костей бедер и голеней произошло в противоположных направлениях – то есть они скомпенсировали друг друга, и стопы встают как бы прямо. Потом начинает изменяться соотношение в тазобедренном суставе – головка бедра центрируется, и это происходит немного быстрее, чем изменение ротации костей голеней. И в этот период родители замечают «косолапость» и начинают переживать. Но на самом деле, в большинстве случаев, это абсолютно нормальный этап развития, и паниковать, что ребенок как-то ходит неровно, не так ногу ставит, не нужно. Природа умна, она предусмотрела весь механизм развития нижних конечностей, и вмешиваться в этот процесс не стоит. Разумеется, если вас это беспокоит, то имеет смысл обратиться к врачу, чтобы он определил, эти изменения физиологичные или патологические. Если патология – лечим, если физиология – лечить не нужно.
Природа умна, она предусмотрела весь механизм развития нижних конечностей, и вмешиваться в этот процесс не стоит. Разумеется, если вас это беспокоит, то имеет смысл обратиться к врачу, чтобы он определил, эти изменения физиологичные или патологические. Если патология – лечим, если физиология – лечить не нужно.
Для профилактики неправильной установки стопы необходима пассивная лечебная гимнастика, выбор правильного ортопедического режима.
Маленький ребенок еще не может активно выполнять прямые пожелания родителей и заниматься гимнастикой сам, поэтому на этом этапе рекомендуется пассивное воздействие: хождение босиком по неровным поверхностям, по траве, по песку, по камешкам (разумеется, следим, чтобы ребенок не травмировался, чтобы поверхности были безопасные). По мере взросления ребенка (примерно после трех лет) переходим к активным занятиям лечебной физкультурой в игровой форме. Например, умываться бежим на пяточках, завтракать – на носочках, в спальню идем, как пингвинчик, мультики смотреть, как мишка. Старайтесь, чтобы ребенку было интересно этим заниматься, и тогда он привыкнет и с удовольствием будет выполнять упражнения сам.
Важен для правильной установки стопы и подбор обуви. Обувь должна быть легкая, с эластичной подошвой, супинатором — выложенным сводом. Если свод на подошве выложен, никаких дополнительных стелек не надо (если врач не прописал). Высота башмачка – до лодыжки (высокие берцы покупать не надо), чтобы голеностоп свободно работал, и могли правильно развиваться короткие мышцы голени – те самые, которые удерживают поперечный и продольный свод стопы.
Для ребенка, начинающего ходить, оптимально, чтобы в обуви были закрытые пяточка и носок – так защищаются пальцы ног от возможных травм, если ребенок запнется.
— Настоящее плоскостопие лечится иначе?
— Да, «настоящее» плоскостопие гимнастикой не вылечить. Если это врожденное плоскостопие, то оно лечится довольно сложно и многоэтапно. Существует множество хирургических методик, которые врач подбирает в зависимости от тяжести случая и его особенностей. Лечение начинается с этапных гипсовых повязок. Есть малоинвазивные оперативные пособия на сухожильно-связочном аппарате с последующим использованием специальных приспособлений – брейсов. Также есть различные оперативные пособия, связанные с вмешательством на суставах стопы, направленные на коррекцию соотношения костей стопы и устранением плоско-вальгусной деформации.
Существует множество хирургических методик, которые врач подбирает в зависимости от тяжести случая и его особенностей. Лечение начинается с этапных гипсовых повязок. Есть малоинвазивные оперативные пособия на сухожильно-связочном аппарате с последующим использованием специальных приспособлений – брейсов. Также есть различные оперативные пособия, связанные с вмешательством на суставах стопы, направленные на коррекцию соотношения костей стопы и устранением плоско-вальгусной деформации.
— Почему надо лечить плоскостопие и косолапость?
— Потому что эти нарушения ведут за собой деформацию всего скелета. Снизу вверх, как снежный ком, идут нарушения. Неправильная опора приводит к неправильной установке бедра, изменяется положение таза, страдают коленные суставы, получающие измененную нагрузку. Чтобы выровнять нагрузку на коленный сустав начинает ротироваться бедро, пытаясь вывести какое-то опорное положение. Бедро развернулось, начало вывихиваться из тазобедренного сустава. Чтобы ему не дать вывихнуться, наклонился таз. Наклонился таз – изменился угол наклона позвоночника. Соответственно, изогнулся позвоночник, чтобы голову оставить ровно. В результате: грубые нарушения походки и всего опорно-двигательного аппарата, сколиотические деформации со стороны позвоночника. Угрозы жизни эти состояния не представляют, но качество жизни у человека с ортопедическими проблемами очень сильно страдает.
— Еще один очень частый диагноз, который ставят новорожденным детям, — кривошея. Насколько это серьезная патология?
— Многим детям ставят диагноз «нейрогенная функциональная кривошея», часто ставят подвывих первого шейного позвонка (С1). Чаще всего, это функциональное нарушение, которое проходит самостоятельно при минимальном нашем вмешательстве, и оно не несет никакой угрозы здоровью ребенку.
Дети с функциональной кривошеей наблюдаются совместно неврологом и ортопедом, обычно корригирующей укладки, ортопедической подушки и мягкого фиксирующего воротничка бывает достаточно для того, чтобы эта ситуация разрешилась без всяких осложнений.
Функциональную кривошею важно отделить от врожденной мышечной кривошеи. При подозрении на последнюю в два месяца проводится УЗИ кивательных мышц шеи, что позволяет нам с большой дозой вероятности поставить правильный диагноз. Если при ультразвуковом исследовании выявлены какие-либо изменения в кивательной мышце, то мы начинаем проводить комплексное лечение, направленное на устранение кривошеи и восстановление функциональной способности кивательной мышцы. В лечение входит фиксация головы ортопедическим воротником, назначается курсами физиолечение, направленное на улучшение питания мышц и на восстановление их структуры. При безуспешном консервативном лечении, если деформация нарастает, то после года проводится оперативное лечение врожденной мышечной кривошеи.
При любых сомнениях, вопросах, волнениях, не бойтесь обращаться к врачу. Детский ортопед, невролог, педиатр – это специалисты, которые всегда готовы ответить на ваши вопросы и помочь вашему малышу расти здоровым.
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Как можно быстрее после травмы ребенка надо показать врачу-травматологу, который вправит подвывих, вернет связку на место.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
- Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.
- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.

Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам. Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Миофасциальный синдром лечение с помощью мягкой мануальной терапии
Миофасциальный синдром. Фрагмент интервью доктора Власенко каналу «Нейромир-ТВ
Существует выражение: «Позвоночник — ключ к здоровью». Не станем этого отрицать, но и возлагать на позвоночник ответственность за все боли в спине тоже не следует. Ведь анатомически спина состоит ещё из рёбер, лопаток, различных связок и множества мышц. А они и без помощи позвоночника способны причинять поистине адские муки, которые действительно можно принять за симптомы грыжи диска или корешкового синдрома.
Взять, к примеру, мышечный спазм. Считается, что мышцы составляют около 45% нашего организма. Поэтому нет ничего удивительного в том, что мышечный спазм может возникнуть буквально всюду и при этом вызвать сильнейшую боль. Кстати, это подтвердит любая рожавшая женщина.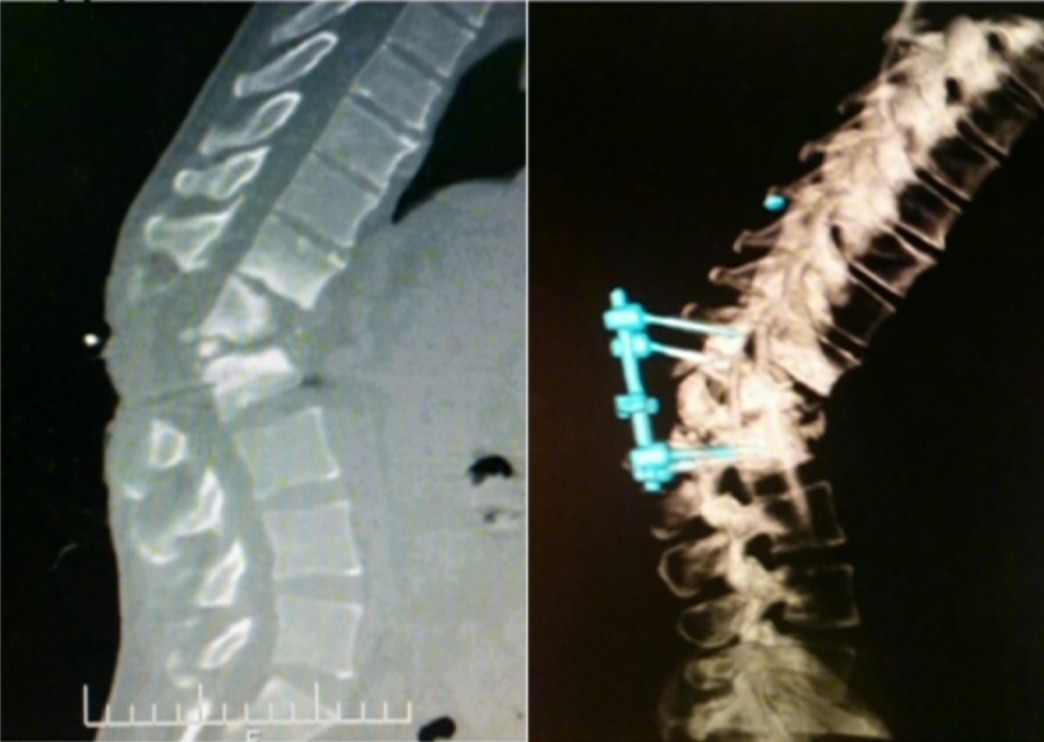 Ведь боль и схватки во время родов — это не что иное, как спазм мышц матки. Матка состоит из мышц, которые являются самыми сильными в теле женщины. Ещё один яркий пример мышечных болей — головная боль мышечного напряжения. Тут, как Вы видите, уже в самом названии заложено указание на причину боли — мышечное напряжение.
Ведь боль и схватки во время родов — это не что иное, как спазм мышц матки. Матка состоит из мышц, которые являются самыми сильными в теле женщины. Ещё один яркий пример мышечных болей — головная боль мышечного напряжения. Тут, как Вы видите, уже в самом названии заложено указание на причину боли — мышечное напряжение.
Я привожу эти примеры только для того, чтобы Вы, уважаемый читатель, взглянули на вопрос «Почему болит спина?» с новой для себя точки зрения. Хотя, на самом деле, ничего нового в ней нет, просто Вы могли раньше не знать о том, что виновниками боли в спине чаще всего являются вовсе не смещённые позвонки и диски, а мышечные спазмы. А если быть совсем точным — спазмы отдельных волокон в мышцах спины, шеи или поясницы. Об этом, кстати, убедительно свидетельствуют и данные статистики, и современные научные исследования.
«А как же остеохондроз и грыжа диска?» — спросите Вы. А их никто и не отменял. Только вот роль остеохондроза и грыж в возникновении болей сильно преувеличена. Тому есть убедительное доказательство. Смотрите сами:
При жалобах на боль в спине пациенту делают МРТ и обнаруживают остеохондроз или грыжу диска. Пациента лечат, и боль проходит. Но, если сделать повторное МРТ, то выяснится, что и остеохондроз, и грыжа диска остались на прежнем месте. Так почему же болела спина? Объяснение этому довольно простое — виновниками боли были не они. И если мы снова обратимся к статистике, то узнаем, что причиной боли в спине в 75–85% случаев служат мышечные спазмы. А грыжа и остеохондроз могут присутствовать, но никогда не беспокоить человека!
Мышечная боль. Что такое миофасциальный синдром?
Начнём со слова «синдром». Это почти синоним слова «болезнь». Разница лишь в том, что симптомы болезни имеют и общий механизм развития, и общее происхождение. А симптомы, составляющие синдром, имеют только общий механизм развития, а происхождение у них — разное. Проще понять на примере. Все симптомы сальмонеллёза имеют общее происхождение — они вызваны бактериями-сальмонеллами. Следовательно, сальмонеллёз — это болезнь. А вот симптомы миофасциального синдрома имеют различное происхождение: нарушение нервно-мышечной проводимости, перегрузка, усталость, стрессы, нарушение обмена веществ, «сидячий» образ жизни, вредные привычки, травмы и т.д. Поэтому миофасциальный синдром и называется «синдромом».
Проще понять на примере. Все симптомы сальмонеллёза имеют общее происхождение — они вызваны бактериями-сальмонеллами. Следовательно, сальмонеллёз — это болезнь. А вот симптомы миофасциального синдрома имеют различное происхождение: нарушение нервно-мышечной проводимости, перегрузка, усталость, стрессы, нарушение обмена веществ, «сидячий» образ жизни, вредные привычки, травмы и т.д. Поэтому миофасциальный синдром и называется «синдромом».
Теперь — «миофасциальный». Это слово состоит из двух слов: «мио» — мышца и «фасция» — мышечная оболочка, которой покрыта каждая мышца нашего тела. Мышцы и фасции неотделимы друг от друга: вместе работают и вместе болеют. И лечить их тоже следует вместе. Сразу договоримся: для простоты мы будем говорить не «мышцы и фасции», а просто — «мышцы». Но, справедливости ради, всё же начнём именно с фасции.
Фасция — это мышечная оболочка, которая иногда укорачивается, наподобие того, как «садятся» вещи при неправильной стирке. Происходит это по разным причинам, например, от малоподвижного образа жизни или от травмы. В результате такого укорочения фасциальная оболочка становится тесной, она поджимает мышцу — и мышце, под влиянием этой тесноты, приходится самой рефлекторно сжиматься. Как только мышечное сжатие достигает определённой силы, мышца автоматически зажимает нервные окончания, вены и артерии, которые проходят через неё. Но самое главное — зажатая мышца уже не может нормально сокращаться. Следовательно, зажатая мышца станет хуже работать и ослабнет.
Этот патологический процесс называется мышечно-фасциальное укорочение. Под натиском этой патологии, организм будет приспосабливаться к нарастающим патологическим изменениям и держать самостоятельную оборону до тех пор, пока хватает сил. Всё это время нагрузку будут брать на себя здоровые мышцы, компенсируя все недочёты. Однако даже здоровые мышцы не смогут бесконечно выдерживать перегрузку, поэтому тоже начнут слабеть и сжиматься. Таким образом, патологический процесс, перекидываясь с одной мышцы на другую, постепенно охватит всю мускулатуру спины и конечностей. Сначала это изменит осанку, потом перегрузит позвоночник, приведёт к формированию межпозвонковых грыж и протрузий. И наконец, исчерпав возможность компенсации, организм подаст сигналы «SOS» — возникновением боли. Именно так выглядит миофасциальный синдром.
Таким образом, патологический процесс, перекидываясь с одной мышцы на другую, постепенно охватит всю мускулатуру спины и конечностей. Сначала это изменит осанку, потом перегрузит позвоночник, приведёт к формированию межпозвонковых грыж и протрузий. И наконец, исчерпав возможность компенсации, организм подаст сигналы «SOS» — возникновением боли. Именно так выглядит миофасциальный синдром.
Мы привыкли думать, что боль возникает из-за того, что человек поднял тяжесть, «отлежал» шею или резко наклонился. Но это не так. Перечисленные обстоятельства лишь переводят болезнь в открытую фазу.
Типичные ошибки при лечении боли в спине
Многие люди, впервые ощутив боль в спине или в другой части тела, предпринимают отчаянные попытки «лечиться» упражнениями. Это происходит под влиянием бытующего мнения о «закачивании» мышечного корсета. Такая точка зрения довольно наивна. Она не учитывает того, что больная мышца требует лечения, а не нагрузки. Никому ведь не придёт в голову лечить боль в момент растяжения или перелома ноги при помощи бега — «хромай, но беги».
Нельзя путать лечение и реабилитацию. Разница между двумя этими понятиями — огромна. Лечение — это борьба с болезнью, а реабилитация — это наверстывание упущенного за то время, пока человек болел. Подмена лечебного процесса реабилитацией — очень недальновидный шаг. Ведь восстановительные упражнения — это не просто физкультура. Они и называются восстановительными именно потому, что выполнять их следует на последнем — восстановительном этапе лечения, после затухания болезни. Но ни в коем случае не в острый или подострый периоды, когда болезнь находится на пике! Иначе велика опасность надорвать компенсаторные силы организма, которые и так находятся на пределе.
Другое распространённое заблуждение — это «вправление» позвонков. Неопытный пациент, впервые столкнувшийся с болью в спине, чаще всего рассчитывает на то, что ему всё «по-быстрому вправят» и делу конец. Как далёк он от истины! Ведь к моменту появления боли между большинством мышц уже нарушилось равновесие. А если сравнить позвоночник и мышцы с мачтой и канатами, то станет понятно, что неравномерно и несимметрично натянутые канаты способны запросто перекосить мачту.
Как далёк он от истины! Ведь к моменту появления боли между большинством мышц уже нарушилось равновесие. А если сравнить позвоночник и мышцы с мачтой и канатами, то станет понятно, что неравномерно и несимметрично натянутые канаты способны запросто перекосить мачту.
Обычно при осмотре пациентов четко видна асимметрия многих мышц. Например, левые мышечные группы перетягивают правые, передние мышцы напряжены сильнее, чем задние, а глубокие — больше, чем поверхностные. Именно в результате этого наша «мачта» и перекашивается. Поэтому, если мы ограничимся «вправлением» позвонков, не расслабив как следует мышцы, то натянутые мышцы спины будут снова и снова «смещать» позвонки. Поэтому, прежде всего, необходимо вернуть мышцам нормальное состояние, освободив их от напряжения. И только потом «вправлять» позвонки и «закачивать» мышечный корсет. Но чаще всего, после расслабления мышц позвонки сами «встают» на место, получив долгожданную свободу.
Симптомы миофасциального синдрома
Бывает, что у разных заболеваний — похожие симптомы, например, боль. Говоря о миофасциальном синдроме, мы не забываем, что существуют грыжа диска, остеохондроз и другие заболевания. Ведь нередко бывает так, что у человека одновременно присутствует две или три болезни, причём в разных стадиях. Например, неактивная грыжа диска и обострение миофасциального синдрома. Поэтому важно различать, что именно в данный момент беспокоит пациента. Поэтому чтобы по-настоящему вылечить болезнь, её, прежде всего, необходимо распознать среди нагромождения активных и неактивных симптомов.
Симптомы миофасциального синдрома — это:
- триггерные точки;
- зоны отражённой боли;
- многочисленные вегетативные нарушения.
Теперь давайте разберём каждый из них по отдельности.
Триггерные точки
Миофасциальный синдром зарождается в толще мускулатуры с микроскопически мелких мышечных спазмов. Постепенно зона спазма достигает значительного для микромира размера. Количество таких участков увеличивается, они уплотняются и становятся невероятно болезненными. Их называют триггерные точки — от английского слова «триггер», обозначающего в данном случае механизм, запускающий болевой миофасциальный синдром.
Постепенно зона спазма достигает значительного для микромира размера. Количество таких участков увеличивается, они уплотняются и становятся невероятно болезненными. Их называют триггерные точки — от английского слова «триггер», обозначающего в данном случае механизм, запускающий болевой миофасциальный синдром.
Обратите внимание, триггерные точки — это специфический симптом, присущий только(!) миофасциальному синдрому. Триггерные точки коренным образом отличают миофасциальный синдром от всех остальных болезней: остеохондроза, грыжи диска и т.д.
Лечение триггерных точек в клинике «Спина Здорова» проводится по американской методике мягкой мануальной терапии, описанной в книге Тревел и Симонс «Миофасциальные боли и дисфункции».
Если Вы случайно обнаружили у себя подобные болезненные точки в разных частях тела, то вероятность миофасциального синдрома очень высока. Но окончательно удостовериться в этом помогут два других симптома.
Зоны отражённой боли
Отражённая боль подобна солнечному зайчику, падающему на стену. Хотя стена и светится, но любому взрослому человеку понятно, что это всего лишь отражение солнца. Так же и отражённая боль ощущается вдалеке от того места, где сокрыт её истинный источник. Проявляться отражённая боль может по-разному: и самостоятельно, и одновременно с болью в самой триггерной точке.
Солнечного «зайчика» невозможно поймать, пока не прикроешь зеркало. Отражённую боль невозможно устранить, если не знаешь, где находится её истинный источник. Большой удачей является то, что каждой триггерной точке соответствует свой, строго определённый «рисунок» болевой зоны — болевой паттерн. Это соответствие позволяет мануальному терапевту безошибочно находить истинные источники боли и эффективно их устранять.
Вегетативная дисфункция
Вегетативными называют все процессы, которые поддерживают и саму жизнь организма, и его работу. Сюда относится дыхание, питание и выделение, сон и бодрствование, обогрев тела в холод и охлаждение в жару и многое другое. Любое нарушение этих процессов принято называть вегетативной дисфункцией.
Сюда относится дыхание, питание и выделение, сон и бодрствование, обогрев тела в холод и охлаждение в жару и многое другое. Любое нарушение этих процессов принято называть вегетативной дисфункцией.
В простых случаях миофасциального синдрома вегетативная дисфункция едва уловима. Она проявляется припухлостью больного места, изменением цвета кожи или нарушением потоотделения. Но когда миофасциальный синдром выражен сильно или длительно, то вегетативная дисфункция приобретает весьма яркие черты. Появляются утренняя скованность, головокружения, тошнота, иногда рвота, заложенность ушей, ком в горле и тревога. Возникают общая слабость, быстрая утомляемость, раздражительность, подавленность, плохое настроение и плаксивость, бессонница ночью и сонливость днём, рассеянность внимания и снижение памяти. Часты нарушения работы внутренних органов: боли в животе, сердцебиение, нехватка воздуха. Головные боли, ощущение сдавливания головы, туловища или конечностей.
Однако все перечисленные вегетативные нарушения, пациенты связывают с чем угодно, но только не с мышцами. Поэтому к мануальному терапевту обращаются в самую последнюю очередь, тем самым позволяя болезни распространить своё влияние.
Болевые зоны различных мышц
Миофасциальный синдром лестничных мышц
Миофасциальный синдром мышцы, поднимающей лопатку
Миофасциальный синдром ромбовидной мышцы
Миофасциальный синдром верхней задней зубчатой мышцы
Миофасциальный синдром передней зубчатой мышцы
Миофасциальный синдром большой грудной мышцы
Миофасциальный синдром малой грудной мышцы
Миофасциальный синдром двуглавой мышцы
Миофасциальный синдром плечевой мышцы
Миофасциальный синдром клювовидно-плечевой мышцы
Миофасциальный синдром трёхглавой мышцы
Миофасциальный синдром дельтовидной мышцы
Миофасциальный синдром большой круглой мышцы
Миофасциальный синдром малой круглой мышцы
Миофасциальный синдром подлопаточной мышцы
Миофасциальный синдром трапециевидной мышцы
Миофасциальный синдром широчайшей мышцы спины
Миофасциальный синдром многораздельной мышцы груди
Миофасциальный синдром подвздошно-рёберной мышцы груди
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.
Запишитесь на диагностику Миофасциального синдрома
- Протестириуем мышечную систему на предмет латентных и активных триггерных точек, чтобы устранить боль и восстановить здоровье мышц, предотвратить развитие патологий.
- Продолжительность диагностики — 30 минут. Это полноценное обследование, а не 2-х минутные «ощупывания» для галочки.
- Диагностику проводит лично доктор Власенко А.А., врач с 30-летним опытом, эксперт в области лечения миофасциального и корешкового синдромов.
Причины мышечной боли. В чём причины миофасциального синдрома?
Подъём тяжести, переохлаждение, негативные эмоции. Что связывает все эти факторы и мышечную боль?
Острая перегрузка мышц. Как правило, если боль в спине возникает из-за подъёма тяжести, наклона, неловкого движения или травмы, то она не вызывает вопросов, настолько очевидны её причины. Существует также хроническая перегрузка мышц, и возникает она из-за сколиоза, нарушений осанки или однообразной позы, например, при сидячем образе жизни. Однако хроническую мышечную перегрузку, из-за её главенствующего патологического влияния на организм, мы обсудим отдельно.
Нарушения обмена веществ. Это и избыточный вес, гормональная недостаточность, анемии, низкий уровень гемоглобина, витаминов, кальция, натрия и железа. Кроме того, роковое влияние на обменные процессы оказывают различные токсины: начиная от вирусных и микробных (вспомните мышечную ломоту в теле при простуде), заканчивая токсическими продуктами курения, алкоголя или наркотиков. В общем, любая интоксикация серьёзно нарушает питание мышечных клеток, приводит к перенапряжению и развитию миофасциального синдрома.
Ещё одна причина болей — переохлаждение. Тепло в организме вырабатывают именно мышцы. Недаром при активных движениях человеку становится жарко, а замёрзнув, он дрожит от холода. Дрожь — это предельно интенсивная работа мышц по выработке тепла. Сильное переохлаждение способно вызвать перегрузку, приводящую к патологическому напряжению и болевому миофасциальному синдрому.
Сильное переохлаждение способно вызвать перегрузку, приводящую к патологическому напряжению и болевому миофасциальному синдрому.
Эмоциональные нарушения. На этой причине сделаем акцент. Знаете, почему? Потому что большинство людей не догадывается о связи между эмоциями и мышцами, а эта связь настолько существенна, что пренебрегать ей никак нельзя! И раз уж мы заговорили об эмоциональном стрессе, нужно понимать, что в большом городе даже самый бесконфликтный и здоровый образ жизни связан с угнетением психики. Искусственный свет, шум улиц, недосыпание и прочие факторы мегаполиса катастрофически перегружают симпатическую систему, которая служит стартером мышечного перенапряжения. Эмоциональная перегрузка — весомая и весьма значимая причина, усиливающая патологическое мышечное напряжение — учитывайте это, анализируя свои боли.
И, наконец, назовём имя самой распространенной, и, пожалуй, основной причины миофасциального синдрома. Она носит название мышечный дисбаланс.
Мышечный дисбаланс. Хроническая мышечная перегрузка — главная опасность
Что такое мышечный дисбаланс? Равновесие между какими мышцами нарушается при нём? Бытует мнение, что мышечный дисбаланс — это нарушение между так называемыми противодействующими мышцами-антагонистами, то есть, сгибающими и разгибающими, передними и задними, глубокими и поверхностными. Но на самом деле мышечный дисбаланс — это нарушение равновесия между фазической и тонической мускулатурой.
По своим функциям мышцы нашего тела делятся на две группы. Одни выполняют движение, и называются двигательными, динамическими, или фазическими. Другие удерживают позу, противодействуя гравитационным силам притяжения земли и давлению на нас атмосферы. Эти мышцы называются позно-тоническими, тоническими, или постуральными. Во время движения работают все группы мышц. Например, при ходьбе двигательные мышцы «идут», а позно-тонические держат тело вертикально. Поэтому рабочая нагрузка на обе группы распределяется равномерно и сбалансированно. Когда же человек неподвижен, например, сидит, то у него работают только тонические мышцы, а двигательные — бездействуют.
Поэтому рабочая нагрузка на обе группы распределяется равномерно и сбалансированно. Когда же человек неподвижен, например, сидит, то у него работают только тонические мышцы, а двигательные — бездействуют.
Жизнь современного человека обделена движением. Сегодня с самого детства преобладают статика и однообразные позы. А если сюда прибавить нарушения осанки и сколиоз, которые сами по себе являются статической перегрузкой, то становится очевиден масштаб проблемы. Статическое однообразие формирует усталостное перенапряжение тонических мышц, от этого они сжимаются и «деревенеют», а двигательные, напротив, дряхлеют от продолжительного бездействия.
Именно такое соотношение, когда тонические мышцы перегружены работой, а двигательные мышцы расслаблены от безделья, принято называть мышечным дисбалансом.
Рано или поздно мышечный дисбаланс приводит к появлению локальных мышечных спазмов. Начавшись из-за хронической мышечной перегрузки, спазмы усиливаются под влиянием причин «второй очереди». Усугубляет проблему то, человек не может ощутить мышечный дисбаланс, в отличие от травмы, тяжести или переохлаждения. Незримость начального этапа болезни позволяет ей глубоко корениться и распространить свои ростки повсеместно.
Болевые зоны различных мышц
Миофасциальный синдром подвздошно-рёберной мышцы
Миофасциальный синдром подвздошно-поясничной мышцы
Миофасциальный синдром многораздельной мышцы
Миофасциальный синдром мышц промежности
Миофасциальный синдром грушевидной мышцы
Миофасциальный синдром малой ягодичной мышцы
Миофасциальный синдром средней ягодичной мышцы
Миофасциальный синдром мышц живота
Миофасциальный синдром камбаловидной мышцы
Красным обозначены зоны отражённой боли, крестиком — мышечные триггерные точки; на цветных рисунках изображены сами мышцы, вызывающие данную боль.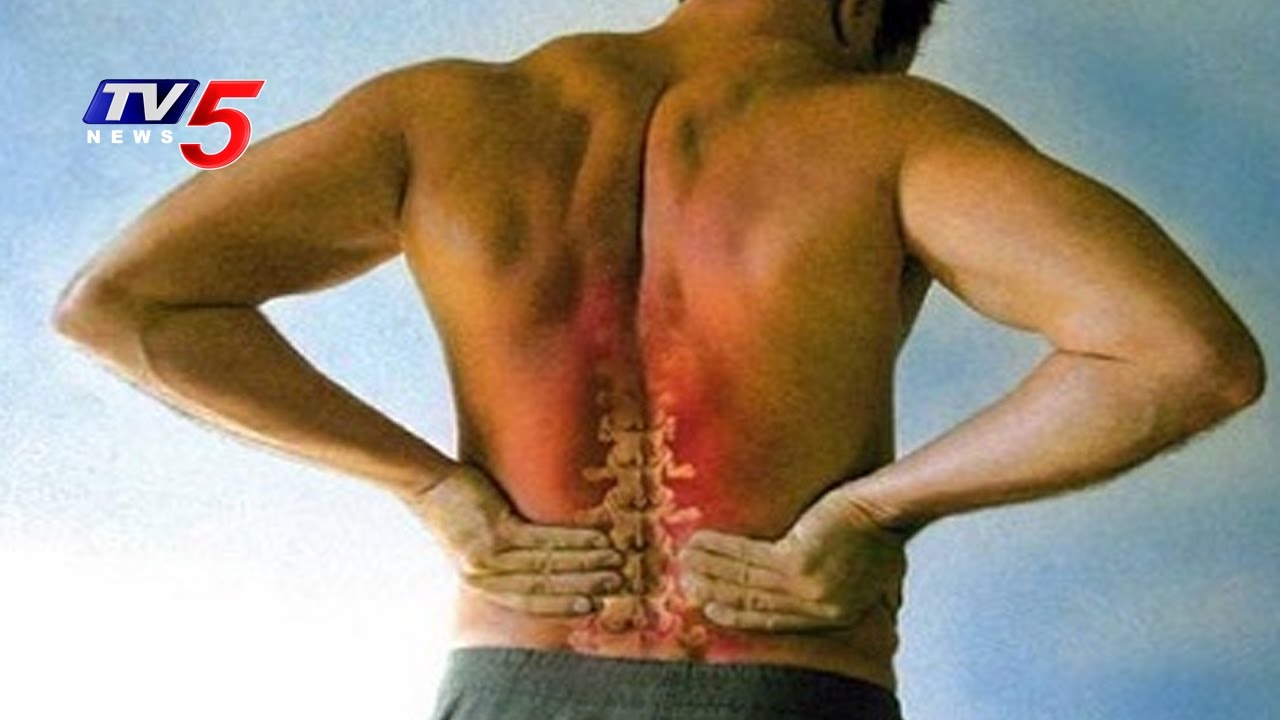
Эффективное лечение мышечной боли. Мануальное лечение болевого миофасциального синдрома
Как же вернуть мышцам утраченное равновесие? Задача эта хотя и трудная, но вполне реальная. Мануальное лечение и умеренная физическая нагрузка обеспечат им полноценное и качественное выздоровление. И не важно, чем Вы будете заниматься: плаванием, пилатесом, тренажёрами или лечебной физкультурой, главное, чтобы спортивная нагрузка не превышала Вашу физическую подготовку и выполнялась в уместный момент времени.
Обратите внимание! Причиной 90% болей в спине является миофасциальный синдром.
Для любого заболевания существуют основные, вспомогательные и общеукрепляющие методы лечения. Без основных — не обойтись, вспомогательные усиливают действие основных, а общеукрепляющие способствуют восстановлению организма. Чисто теоретически лучший результат даст одновременная комбинация всех воздействий, но на практике это выльется либо в очень хлопотное, либо в неоправданно дорогое лечение. Поэтому самым рациональным выбором, по-прежнему, остаётся основной метод, дополняемый, по возможности, вспомогательными. И тут возникает вопрос, какой же метод лечения миофасциального синдрома считать основным? Чтобы разобраться в этом, дадим краткую характеристику самым распространённым методам.
Медикаментозное лечение. При возникновении болевого приступа он может нарастать лавинообразно, активируя всё новые и новые триггерные точки. Следовательно, если сейчас у Вас нет лучшего варианта, то обязательно принимайте лекарство. Чаще всего используют анальгетики, нестероидные противовоспалительные средства (НПВС) и миорелаксанты. Запомните, как аксиому, — боль нельзя терпеть.
Некоторые люди игнорируют любые таблетки из-за возможного побочного действия. Но ни одно лекарство на свете не сравнится с «побочным действием» боли. Потому что даже незначительная, но постоянная боль является фактором стресса.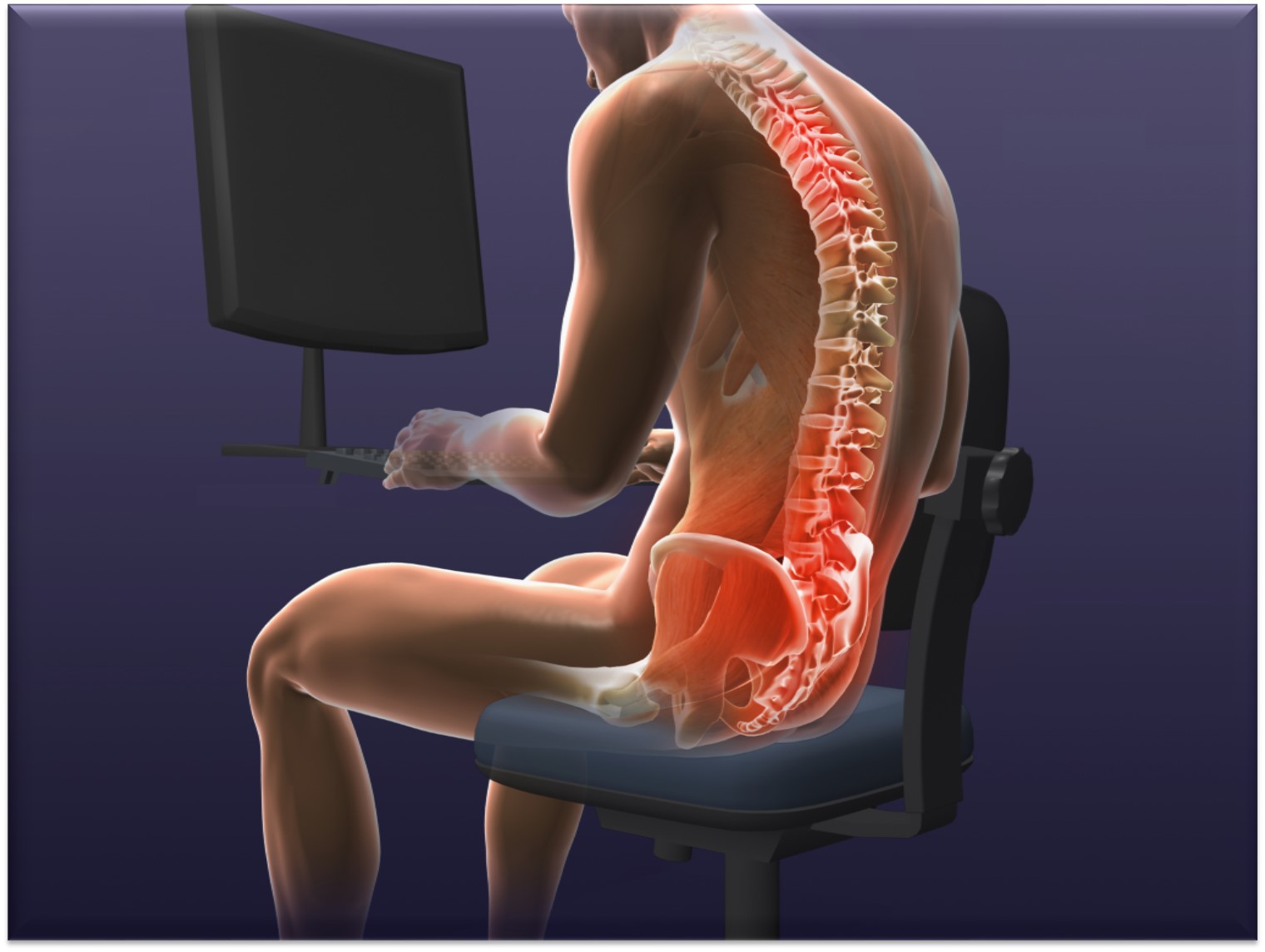 Она серьёзно истощает и подавляет нервную систему. Может показаться неожиданным, но слово «подавленность», по-латински — «depressio», означает самую настоящую депрессию. Иными словами, даже слабая, но продолжительная боль постепенно подавляет нервную систему, формируя соматоформные депрессивные состояния, неизбежным следствием которых становится закрепление и фиксация самой боли. Создаётся порочный круг: мышечное напряжение — боль — мышечное напряжение.
Она серьёзно истощает и подавляет нервную систему. Может показаться неожиданным, но слово «подавленность», по-латински — «depressio», означает самую настоящую депрессию. Иными словами, даже слабая, но продолжительная боль постепенно подавляет нервную систему, формируя соматоформные депрессивные состояния, неизбежным следствием которых становится закрепление и фиксация самой боли. Создаётся порочный круг: мышечное напряжение — боль — мышечное напряжение.
Минусы медикаментозного лечения миофасциального синдрома в том, что его нельзя применять долго. Поэтому при выраженном, распространённом и продолжительном мышечном напряжении итоговая эффективность медикаментов невысока, им просто не хватает времени и мощности, чтобы освободить мышцы от напряжения и преодолеть болезнь.
Иглорефлексотерапия. Неплохой способ расслабить мышцы, но найти толкового специалиста — это редкая удача, их единицы. Поэтому чаще всего стоимость иглотерапии превышает её эффективность. Здоровье — это не то, с чем можно легкомысленно экспериментировать, используя экстравагантные способы лечения, тем более, когда существуют верные и доступные решения. Таково моё мнение.
Физиотерапия боли и лечебная гимнастика при боли являются вспомогательными видами лечения. В правильно выбранный момент вполне оправдывают возложенные на них задачи. Однако, если лечебная физкультура назначается преждевременно, то вероятность нового обострения боли весьма высока. Во время лечения в клинике «Спина Здорова», врач порекомендует вам необходимые упражнения. Оптимальным вариантом являются занятия пилатесом.
Мануальное лечение миофасциальных болевых синдромов по праву заслуживает самых высоких оценок. Руки человека — это самый мягкий, чуткий, умелый… в общем, самый-самый во всех смыслах «инструмент». Недаром признаком добротности и высокого качества всегда считалась «ручная работа». Посудите сами, как таблетка может «вправить» позвонок? А мануальная терапия может. Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
Снять мышечное напряжение и боль, устранить блоки суставов — да мало ли, что ещё под силу рукам человека и мануальной терапии. Конечно, существуют болезни, которые эффективнее лечить приборами, медикаментами или скальпелем, но лечение миофасциальных болевых синдромов — здесь бесспорное лидерство за мануальной терапией.
В клинике «Спина Здорова» мы используем все методы мягкой мануальной терапии:
1
релаксация / ПИР
Обеспечивает предварительное расслабление мышц и гарантирует полную безопасность последующих воздействий. Каждый сеанс мы начинаем с ПИР.
Устраняет блоки и восстанавливает подвижность позвоночника и суставов. Аккуратными движениями мягко поправляет шею, позвоночник, суставы рук и ног.
Вызывает потрясающий эффект мышечного расслабления и надёжно устраняет боль.
Очень мягкое локальное воздействие с переменной амплитудой для коррекции позвонков и суставов.
Врач фиксирует пациента в специальных позах, устраняя этим боль и сильное перенапряжение.
6
Миофасциальный релиз
Освобождает мышцы и позвонки от зажимов, благодаря чему они безболезненно «встают на место».
Самым эффективным методом мануальной терапии для борьбы с миофасциальным синдромом считается миофасциальный релиз, от английского слова «релиз» — освобождение, избавление. Это проверенный способ, позволяющий очень качественно и мягко освобождать мышцы от напряжения, излечивая человека.
Квалификация врачей клиники «Спина Здорова» позволяет свободно использовать эти и другие методы для лечения миофасциального синдрома. К тому же, в каждом конкретном случае, мы сочетаем их, учитывая эффект синергии.
Что такое синергия?
Синергия – это не просто нагромождение разных воздействий, это правильная последовательность в сочетании методов. Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Синергия приводит к дополнительному качеству лечения. Пример из жизни – наши руки. Сколько требуется времени, чтобы застегнуть пуговицу? Секунды?! А если это делать одной рукой — можете и за минуту не управиться. То есть, действовать двумя руками не вдвое быстрее, чем одной, а многократно быстрее. А послушать одну и ту же музыку в исполнении отдельных инструментов или всем оркестром вместе – есть разница? В этом и заключается эффект синергии – она даёт возможность делать всё значительно мощнее, результативнее и быстрее, но при этом — бережнее. Это касается и лечения в клинике «Спина Здорова».
Профилактика миофасциального синдрома
Чтобы избежать рецидивов, нужно, для начала, избавиться от заболевания полностью. А дальше — снижайте факторы риска. Создавайте себе удобные условия для сна и работы. Следите за своим весом и правильным питанием. Поддерживайте свою физическую активность. Но главное — не пренебрегайте своим здоровьем и не экономьте на нём. Не пускайте дело на самотёк. После выздоровления старайтесь делать хотя бы по одному поддерживающему сеансу мягкой мануальной терапии один раз в три-шесть месяцев — это поможет существенно снизить факторы риска. Помните: ваше здоровье, в первую очередь, нужно вам!
Преимущества лечения в клинике «Спина здорова»
- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт — 30 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Домашние средства от боли в пояснице
80% людей когда-нибудь будут испытывать боль в спине, но есть способы найти облегчение.
По мере того, как люди достигают среднего возраста, они с большей вероятностью будут испытывать приступы боли в пояснице. Фактически, согласно специальному отчету Гарвардского университета о здоровье Здоровье мужчин: пятьдесят и вперед , боль в спине затрагивает примерно четырех из пяти американцев в какой-то момент их жизни и в равной степени поражает мужчин и женщин.
Фактически, согласно специальному отчету Гарвардского университета о здоровье Здоровье мужчин: пятьдесят и вперед , боль в спине затрагивает примерно четырех из пяти американцев в какой-то момент их жизни и в равной степени поражает мужчин и женщин.
Возраст часто является виновником. Со временем кости и суставы в пояснице начинают меняться. Ваши диски (структуры, служащие подушками между костями в позвоночнике) имеют тенденцию изнашиваться и иногда становятся фрагментированными. Эти структурные изменения иногда вызывают боль.
Другая причина боли в пояснице, хотя и встречается реже, — грыжа межпозвоночного диска. Иногда диск выходит за пределы пространства между костями и сжимает нерв в месте ответвления от спинного мозга.Когда поражен седалищный нерв, ведущий к ягодицам и ноге, боль называется ишиасом.
Тем не менее, большинство случаев боли в пояснице вызваны растяжением или растяжением из-за простого чрезмерного использования, непривычной активности, чрезмерного подъема тяжестей или несчастного случая. В большинстве случаев лучше всего подождать и посмотреть, исчезнет ли боль сама по себе. Если через три-четыре дня боль не исчезнет, пора обратиться к врачу.
Однако, в зависимости от источника боли в спине и ее степени тяжести, вы можете попробовать несколько домашних средств от боли в пояснице, чтобы облегчить боль до тех пор, пока ваша спина не вернется в норму.Вот несколько вариантов, которые стоит рассмотреть:
Холодная и тепловая терапия. Лучше всего использовать холодные компрессы или пакет со льдом, а не тепло, сразу после травмы спины, поскольку это может облегчить боль, онемение области и предотвратить или уменьшить отек. Однако примерно через 48 часов после начала боли в спине может быть полезно прикладывать к спине грелки или грелку. Тепло успокаивает и расслабляет ноющие мышцы и увеличивает кровоток, что способствует процессу заживления.Имейте в виду, что тепловая терапия полезна только в течение первой недели.
Ограниченный постельный режим . Постельный режим, когда-то являвшийся основой лечения болей в спине, вышел из моды. Теперь врачи знают, что лучше продолжать двигаться, чтобы мышцы не становились жесткими. Постельный режим по-прежнему может быть полезным облегчением боли в пояснице, особенно если ваша боль настолько сильна, что вам больно сидеть или стоять. Но постарайтесь ограничиться несколькими часами за раз и не более чем на один-два дня.
Физическая активность. Упражнения помогают построить сильные, гибкие мышцы, которые будут менее подвержены травмам. Это также может помочь процессу заживления боли в спине, предотвратить проблемы в будущем и улучшить функцию. Поработайте со своим врачом, чтобы разработать программу упражнений, или обратитесь к другому специалисту в области здравоохранения, который может. Хорошая программа обычно включает три основных вида упражнений: аэробную активность, силовые тренировки и упражнения на гибкость.
Дополнительные методы лечения. Несколько типов дополнительной терапии могут быть полезны для облегчения боли в пояснице.К ним относятся:
- Иглоукалывание, при котором терапевты вводят стерилизованные иглы толщиной с волос в точные точки тела для высвобождения заблокированной энергии.
- Спинальная манипуляция, при которой мануальные терапевты оказывают давление непосредственно на тело для исправления положения позвоночника
- Лечебный массаж для расслабления ноющих мышц
- лечебных движений, таких как йога и тай-чи, которые могут помочь растянуть и укрепить мышцы спины.
Хотя данные о том, эффективны ли эти методы лечения, неоднозначны, когда они действительно работают, часто они сочетаются с другими домашними средствами от боли в пояснице.
— Мэтью Солан
Исполнительный редактор, Harvard Men’s Health Watch
Поделиться страницей:
Заявление об ограничении ответственности:
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного содержимого. Обратите внимание на дату последнего обзора или обновления всех статей. Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Обратите внимание на дату последнего обзора или обновления всех статей. Никакой контент на этом сайте, независимо от даты, никогда не должен использоваться вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
6 средств от хронической боли, о которых вы, возможно, не задумывались
Если вы страдаете от боли в спине, шее или ступне и ни одно из методов лечения, которые вы пробовали до сих пор, не принесло облегчения, вы можете изучить другие доступные сегодня варианты.
Жизнь с болью отнимает много времени и утомляет. Если вы побывали у бесчисленных врачей и специалистов и все еще ищете облегчения, вот несколько подходов, которые могут быть вам не знакомы. Хотя некоторые из этих методов могут не покрываться страховкой (и могут быть дорогостоящими), вы можете решить, что облегчение боли стоит затрат.Хорошая новость заключается в том, что ни одно из этих лекарств не требует приема лекарств, поэтому опасность развития зависимости отсутствует.
Распространенные причины скелетно-мышечной боли«Хронические боли в спине и ступнях становятся все более распространенными по мере старения населения», — говорит Педрам Аслманд, DPM, специалист по стопам и голеностопам, который является директором ординатуры хирургической программы подиатрической хирургии в Мемориальном медицинском центре Лонг-Бич (Калифорния). Фактически, он указывает, что сегодня более 30% населения США ежедневно страдает от той или иной формы скелетно-мышечной боли.
Использование упражнений для снятия боли в позвоночникеВ зависимости от поставленного врачом диагноза причины боли в спине или шее йога может быть простым, но эффективным способом облегчения. «В этом отношении очень эффективен вид йоги, называемый йогой Айенгара, — говорит д-р Аслманд.
Йога Айенгара предназначена для людей всех возрастов и способностей. Участники работают над последовательностью поз, которые требуют, чтобы тело было в правильном положении. Научиться правильно дышать — это неотъемлемая часть упражнения, которое развивает силу, гибкость и выносливость.В исследовании, включенном в Международный журнал йоги в 2015 году, рассматривались различные исследовательские усилия по изучению этого типа йоги, и было обнаружено, что эта техника эффективна при лечении боли в позвоночнике (шее и спина). Доктор Аслманд добавляет, что пилатес также может быть полезен некоторым людям с хронической болью.
Научиться правильно дышать — это неотъемлемая часть упражнения, которое развивает силу, гибкость и выносливость.В исследовании, включенном в Международный журнал йоги в 2015 году, рассматривались различные исследовательские усилия по изучению этого типа йоги, и было обнаружено, что эта техника эффективна при лечении боли в позвоночнике (шее и спина). Доктор Аслманд добавляет, что пилатес также может быть полезен некоторым людям с хронической болью.
Важно отметить, что для некоторых пациентов с заболеваниями спины или шеи занятия в тренажерном зале, занятия йогой или пилатесом могут быть вредными. Всегда консультируйтесь с врачом перед тем, как начинать ЛЮБУЮ программу упражнений.
Физиотерапия (ФТ) часто назначается врачом для устранения причины боли путем укрепления мышц и улучшения их функций. Комплексная программа физкультуры может также включать домашние упражнения.
Страховка обычно покрывает всю или часть стоимости занятий физкультурой, но обычно не покрывает занятия физическими упражнениями. Некоторые тренажерные залы предлагают йогу и пилатес для своих участников бесплатно, в то время как студия йоги может взимать от 10 до 15 долларов за одно занятие или ежемесячное членство от 100 долларов, которое включает неограниченное количество занятий.(Цены варьируются в зависимости от вашего местоположения.)
Регулярные упражнения могут улучшить ваше здоровье, помочь вам контролировать вес тела и могут уменьшить боль.
Крем для местного применения НПВП Попробуйте применить лекарство непосредственно к больному. Это может быть эффективным способом лечения боли без побочных эффектов пероральных препаратов. Для устранения фактического воспаления, которое может быть связано с мышечно-скелетной болью, доктор Аслманд говорит, что местная кремовая форма противовоспалительных препаратов (таких как нестероидные противовоспалительные препараты) противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен), могут быть хорошим вариантом, имеют меньше побочных эффектов, чем пероральная версия лекарства, и используются с хорошими результатами.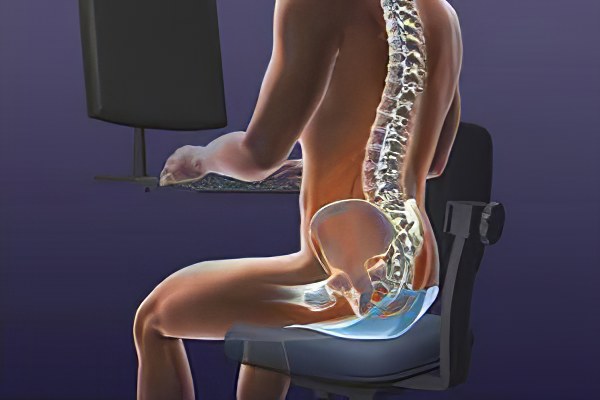
Состав втирается прямо в болезненную область, что позволяет ему напрямую попадать в ткани и снижает количество противовоспалительных препаратов в кровотоке, сводя к минимуму побочные эффекты, которые могут включать расстройство желудка. Медицинский обзор, опубликованный на Cochrane.org, показал, что препараты НПВП для местного применения могут обеспечить результаты контроля боли, аналогичные пероральным вариантам.
Такое лечение по рецепту обычно покрывается страховкой. (Существуют также противовоспалительные препараты местного действия, которые отпускаются без рецепта, но они сопряжены с некоторыми серьезными рисками, включая ожоги кожи.Обязательно проконсультируйтесь с врачом перед их использованием.)
Лечение заболеваний стоп может облегчить больБрайан Ротбарт, DPM, PHD изучал влияние аномального строения стопы и боли в спине. Когда стопы гиперпронированы, сигнал в мозг, который устанавливает правильную осанку, прерывается, и возникает боль. Другая причина боли в позвоночнике может быть связана с аномальным строением стопы.
«Когда мы стоим или ходим, наши ступни посылают сигналы мозжечку [постуральный центр мозга].Мозжечок реагирует на эти сигналы, автоматически регулируя нашу позу », — говорит Брайан А. Ротбарт, доктор философии, доктор философии, живущий в Португалии. Доктор Ротбарт объясняет, что когда у вас нормальная структура стопы, в ваш мозг посылаются правильные сигналы. Мозг отвечает, автоматически поддерживая вертикальное положение.
Но в некоторых случаях у людей возникает заболевание, которое вызывает гиперпронирование стопы, — говорит доктор Ротбарт. Гиперпронация, в свою очередь, заставляет тело принимать позы при стоянии или ходьбе, вызывающие боль во всем теле.Доктор Ротбарт объясняет, что, когда кости стопы не развиваются полностью внутриутробно, стопы «посылают искаженные сигналы в мозжечок, и ваш мозг в ответ автоматически поддерживает искаженную (плохую) осанку». Плохая осанка приводит к смещению суставов и напряжению мышц. Со временем возникает воспаление и развивается хроническая боль », — говорит эксперт.
Со временем возникает воспаление и развивается хроническая боль », — говорит эксперт.
Для решения этой проблемы д-р Ротбарт разработал проприоцептивную терапию Ротбарта, которая доступна как при личной встрече, так и с использованием дистанционных технологий (например, в режиме Facetime или Skype).Лечение занимает от 12 до 18 месяцев и основывается на результатах компьютерных анализов осанки и походки и неврологических тестов, которые Ротбарт использует для разработки и изготовления проприоцептивных стелек для пациента, чтобы исправить искаженные сигналы.
«Когда сигналы верны, мозг, в свою очередь, корректирует позу. Это значительно уменьшает или полностью устраняет хроническую боль в мышцах и суставах — навсегда », — говорит он.
Лечение является дорогостоящим (от 15 000 до 20 000 долларов по состоянию на январь 2017 года, в зависимости от обменного курса евро к доллару) и не покрывается страховкой, но многие пациенты стали намного лучше жить в результате лечения.Пройдите тест доктора Ротбарта, который поможет вам определить, есть ли у вас аномалии стоп, которые можно улучшить после профессионального обследования.
Интервенционные обезболивающиеСовременные технологии воображения произвели революцию в лечении боли в позвоночнике. Когда боль в спине связана с самим позвоночником, могут помочь интервенционные методы лечения боли. Это методы, которые устраняют источник боли и часто используются вместе с другими стратегиями лечения боли.
«Человеческий позвоночник представляет собой сложную гибкую структуру, состоящую из дисков, фасеточных суставов, спинного мозга, спинномозговых нервов, позвоночного канала и крестцово-подвздошных суставов, которые прикрепляются к позвоночнику. Любой один или несколько из этих элементов могут быть потенциальным источником боли », — говорит Андрес Беттс, доктор медицины, DABPM, который связан с Мемориальным медицинским центром Сэддлбэк в Лагуна-Хиллз, Калифорния, и занимается анестезиологией и медициной боли. Он говорит, что именно здесь могут быть полезны интервенционные методы лечения, такие как инъекции.
Он говорит, что именно здесь могут быть полезны интервенционные методы лечения, такие как инъекции.
«Применение рентгеноскопии [вид рентгеновского излучения, которое показывает движущуюся часть тела] и ультразвуковой визуализации [процедура, при которой используются высокочастотные звуковые волны, чтобы показать внутреннюю часть тела], по мнению некоторых врачей, как совершив революцию в том, как мы лечим боли в позвоночнике, а также боли в мышцах, сухожилиях и суставах. Эти технологии визуализации позволяют врачам точно вводить специальные иглы [спинномозговые инъекции] непосредственно в источник боли и вводить лекарства в болезненные структуры », — сказал доктор.Беттс объясняет.
«Вместо того, чтобы прописывать лекарства, которые влияют на весь организм, мы направляем мощные противовоспалительные стероидные препараты, которые химически похожи на природный стероид, называемый гидрокортизоном, на конкретный источник боли, нацеленный на каждого отдельного пациента», — объясняет он. Это позволяет применять лечение непосредственно на уровне позвоночника, где диск раздражает спинномозговые нервы.
«Эти процедуры с визуализацией применяются не только к позвоночнику, но и к другим частям тела, включая плечо, локоть, колено или стопу, или направлены на суставы, сухожилия или периферические нервы, которые могут вызывать боль», ДокторБеттс добавляет.
Такое лечение обычно покрывается страховкой, если оно проводится сертифицированными специалистами по боли.
Боль, связанная с остеопорозом Другие люди, страдающие болями в спине, могут обнаружить, что их проблема связана с остеопорозом, при котором кости становятся более пористыми и легче ломаются, по словам доктора Беттса. Остеопороз может быть более распространенным с возрастом, и женщины подвергаются более высокому риску, чем мужчины, как и те, у кого это состояние было в семейном анамнезе.Но молодые люди, которые не придерживаются полноценной диеты, курят, много пьют или потребляют избыток кофеина, также могут подвергаться повышенному риску. Кроме того, некоторые аутоиммунные состояния, а также длительный прием лекарств, таких как стероиды и антациды, также могут быть факторами риска развития остеопороза.
Кроме того, некоторые аутоиммунные состояния, а также длительный прием лекарств, таких как стероиды и антациды, также могут быть факторами риска развития остеопороза.
Остеопороз не является болезненным, но делает людей с этим заболеванием более уязвимыми для болезненных компрессионных переломов позвонков. Варианты лечения включают баллонную кифопластику и вертебропластику. Хотя сам по себе остеопороз не является болезненным, люди с этим заболеванием более уязвимы к компрессионным переломам позвонков (переломы, вызванные натяжением позвонков, которое приводит к их поломке или поломке), которые могут возникнуть при незначительных поскользнуться или падениях и вызвать сильную боль, деформацию и потеря высоты.Компрессионные переломы также могут привести к компрессии нерва.
«Некоторые переломы могут вызывать такую сильную боль, что пациенты не могут даже стоять или ходить, что может потребовать длительного постельного режима и может вызвать такие осложнения, как пневмония, образование тромбов и даже смерть», — говорит доктор Беттс.
Итак, боль, вызванная переломами при остеопорозе, часто требует иной стратегии лечения, чем боль, вызванная другими источниками.
«Одним из вариантов лечения этих болезненных переломов позвоночника для некоторых пациентов является малоинвазивная процедура баллонной кифопластики.Во время этой процедуры костная игла вводится через кожу под рентгеноскопическим контролем (прямой рентген) в сломанный позвонок », — говорит он. «Через иглу вводится баллон, который надувается, чтобы восстановить высоту раздавленного позвонка. Затем баллон снимается. Впоследствии через ту же иглу вводится специальный костный цемент, который затвердевает в теле и действует как «внутренняя гипсовая повязка», склеивая кости вместе, тем самым снимая боль », — объясняет он. Некоторые врачи вместо этого выполняют аналогичную процедуру, называемую вертебропластикой, которая включает в себя введение цемента для восстановления перелома без использования баллона.
Как кифопластика, так и вертебропластика обычно выполняются в больнице или хирургическом центре хирургами позвоночника, интервенционными радиологами и интервенционными специалистами по боли в амбулаторных условиях. Medicare и большинство страховых планов покрывают кифопластику и вертебропластику, поэтому любой из них может быть доступным вариантом для людей, которые являются хорошими кандидатами. Просто имейте в виду, что в зависимости от типа перелома, который у вас есть и где он находится, в некоторых случаях этих видов вмешательства может быть недостаточно, и может потребоваться операция на позвоночнике.
Обновлено: 21.03.17
Интервенционное обезболивание при хронической боли
10 альтернативных методов лечения боли в спине, которые стоит попробовать перед операцией | Ортопедия и реабилитация
4. Рассмотрим иглоукалывание
Иглоукалывание — это метод, при котором крошечные иглы вводятся в тело для стимуляции определенных точек или энергетических каналов, и некоторые пациенты и врачи считают, что для облегчения боли в спине.
Хотя информации для рекомендаций по клинической практике пока недостаточно, попробовать иглоукалывание стоит.Некоторые исследования, такие как метаанализ 2013 года в журнале Spine , предполагают, что иглоукалывание может быть эффективным методом лечения определенных типов боли в спине.
5. Спросите своего врача о биологической обратной связи
В последние годы возросла популярность биологической обратной связи — типа техники «разум-тело», которая использует электрические датчики, чтобы помочь вам вносить незначительные изменения в свое тело. . Метаанализ, проведенный в феврале 2017 года, показал, что биологическая обратная связь может снизить интенсивность боли в спине и мышечного напряжения как в качестве отдельного лечения, так и в сочетании с другими методами лечения.
6. Практика осознанности
Осознанность и медитация — хорошо известные методы лечения стресса и тревоги.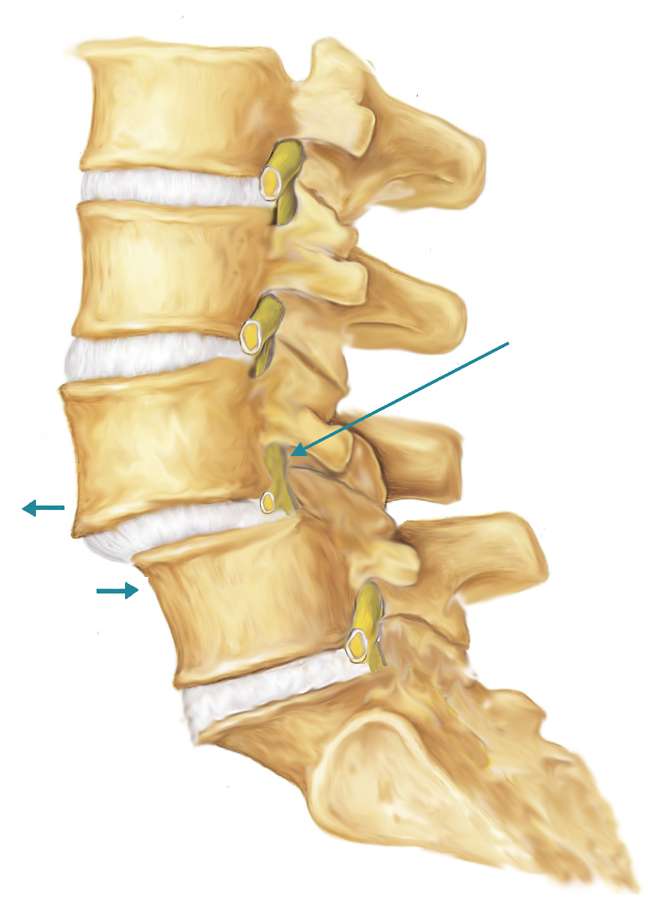 Однако некоторые исследования показывают, что осознанность может снизить интенсивность боли в пояснице и улучшить функцию спины в краткосрочной перспективе.
Однако некоторые исследования показывают, что осознанность может снизить интенсивность боли в пояснице и улучшить функцию спины в краткосрочной перспективе.
7. Не носите шпильки.
Босоножки на высоком каблуке, туфли-лодочки и туфли на шпильке могут быть модными, но они могут сместить нижнюю часть спины, позвоночник и бедра, что приводит к чрезмерной нагрузке на мышцы и болям в спине.Даже обувь на платформе или на блочном каблуке со временем может плохо сказаться на вашей спине.
Если вы не хотите расставаться со своей обувью, постарайтесь не носить ее в течение длительного времени. Вы также можете выбрать обувь на более низком каблуке, избегать туфель с острым носком, из-за которой ступни придавливаются в неудобное положение, и использовать гелевые или мягкие вставки, чтобы уменьшить воздействие на бедра и позвоночник.
8. Практикуйте йогу
Независимо от типа и тяжести боли в спине, йога может значительно уменьшить симптомы.Некоторым пациентам удается вообще избегать приема обезболивающих и хирургического вмешательства. Согласно исследованию, проведенному в июле 2017 года в журнале Annals of Internal Medicine , пациенты с хронической болью в спине с меньшей вероятностью принимали обезболивающие после 12-недельной практики йоги, что в этом исследовании было сопоставимо с результатами пациентов, которые принимал участие в физиотерапии.
9. Больше двигайтесь
У вас может возникнуть соблазн сделать перерыв в любой физической активности, когда у вас болит спина, но на самом деле это может усугубить боль.Для многих пациентов индивидуальная комбинация силовых тренировок, направленных на основной (мышцы живота и спины), упражнений на гибкость и аэробных нагрузок может эффективно предотвратить и контролировать хроническую боль в спине:
- Основные силовые упражнения могут оказать дополнительную поддержку поясницу, улучшая осанку и уменьшая нагрузку на позвоночник.
- Гибкость мышц и связок спины увеличивает диапазон движений и улучшает функции спины.

- Аэробные упражнения могут увеличить приток крови и питательных веществ к тканям спины, ускоряя заживление и уменьшая скованность, которая может привести к боли в спине.
10. Бросить курить
Удивлен? Курение препятствует кровотоку и не позволяет тканям по всему телу получать кислород и питательные вещества, что может вызвать ослабление позвоночника и мышц спины. Результат: хроническая боль в спине.
Когда вы будете готовы бросить курить, поговорите со своим врачом о средствах, чтобы бросить курить, например о лекарствах, отпускаемых по рецепту, никотиновой жевательной резинке или пластырях.Также рассмотрите программу отказа от никотина, которая, как было доказано, в сочетании с лекарствами помогает пациентам навсегда бросить курить.
Когда дело доходит до лечения боли в спине, операция должна проводиться только для пациентов с тяжелыми заболеваниями или когда более естественные методы лечения не работают. Для большинства пациентов изменение образа жизни и альтернативные методы лечения могут помочь избежать боли в спине в долгосрочной перспективе.
Будьте в курсе новостей здравоохранения. Подпишитесь на наш блог сегодня.
Компрессионный перелом | Сидарс-Синай
Не то, что вы ищете?Что такое компрессия перелом?
Компрессионный перелом — это тип перелома или перелома позвонков. Позвонки — это кости в вашей спине, которые сложены друг на друга, образуя позвоночник. Ваш позвоночник поддерживает ваш вес, позволяет вам двигаться и защищает спинной мозг и нервы, идущие от него к остальному телу.
Компрессионные переломы могут вызвать коллапс позвонков, что сделает их короче. Этот коллапс также может привести к тому, что куски кости будут давить на спинной мозг и нервы, уменьшая количество крови и кислорода, которые попадают в спинной мозг.
Что вызывает сжатие перелом?
Остеопороз — наиболее частая причина компрессионных переломов.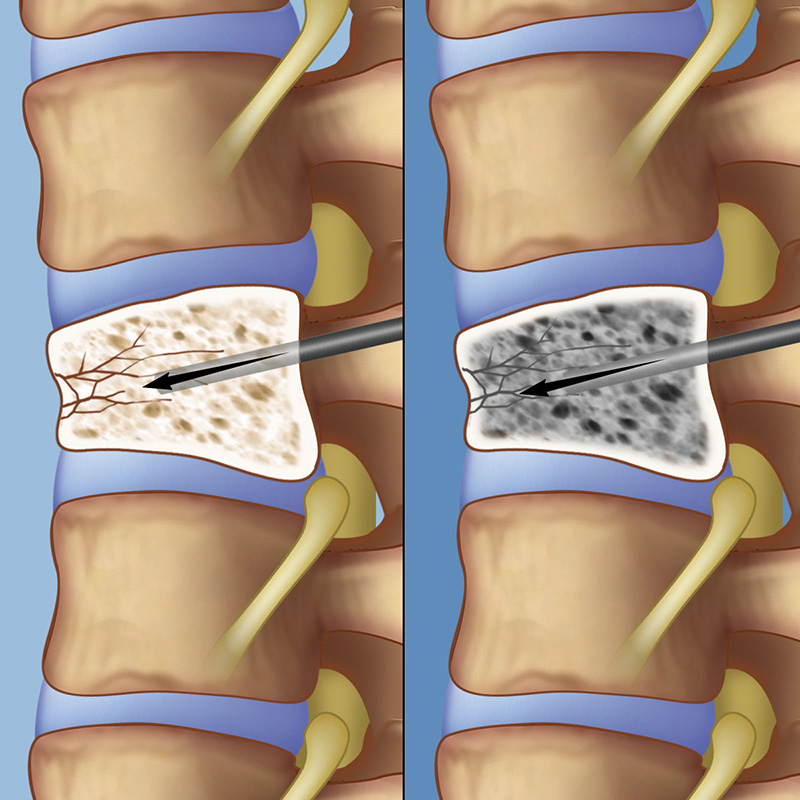 Остеопороз — это тип потери костной массы, при котором кости легко ломаются.
Остеопороз — это тип потери костной массы, при котором кости легко ломаются.
Другое причины включают травмы позвоночника (например, в результате автомобильных аварий или спортивных травм) и опухоли в позвоночнике. Опухоль может начаться в позвонках. Но чаще это распространяется от другой части тела к кости.
Кто подвержен риску компрессии перелом?
Остеопороз — наиболее частая причина компрессионных переломов. Профилактика и лечение остеопороз — лучший способ снизить риск компрессионных переломов.Наиболее компрессионные переломы, связанные с остеопорозом, встречаются у женщин, особенно после климакс. Но у пожилых мужчин также развиваются остеопороз и компрессионные переломы.
Люди, у которых был один компрессионный перелом, связанный с остеопорозом, подвергаются более высокому, чем средний риск, риску повторного перелома.
Каковы симптомы компрессионный перелом?
Когда Сначала начинают развиваться компрессионные переломы, они могут не вызывать симптомов.Здравоохранение Поставщик может обнаружить их на рентгеновском снимке, который вы сделали по другим причинам. Потом симптомы могут включать:
- Медленно усиливающаяся боль в спине — лежа на спине боль может уменьшиться, а стояние — усугубить
- Уменьшение роста
- Ограниченное движение в позвоночнике (не может сгибаться или скручиваться)
- А сутулость, называемая кифозом. Часто передняя сторона позвонка теряет высота, а вот задняя сторона — нет.В результате эти переломы могут вызвать у вас поза, чтобы наклониться вперед с течением времени.
- Онемение или покалывание, слабость мышц, проблемы с ходьбой и возможные проблемы с контролем кишечника или мочевого пузыря из-за повреждения нервов
Если перелом происходит быстро, вы можете почувствовать внезапную сильную боль в спине, приводящую к инвалидности.
Как протекает компрессионный перелом поставлен диагноз?
Ваш поставщик медицинских услуг расскажет вам о вашей истории болезни, недавних травмах и сделать физический осмотр.Он или она проверит, где у вас болит и есть ли у вас верхняя часть позвоночника сгорблена вперед. Медицинский работник также может захотеть сфотографировать ваш позвоночник с помощью рентгена, компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) сканирование.
Если ваш лечащий врач подозревает остеопороз, вам может потребоваться специальный рентген называется двухэнергетической рентгеновской абсорбциометрией (DEXA) или сканированием плотности костной ткани.Эти тесты показывают если причиной перелома стал остеопороз.
Как протекает компрессионный перелом обрабатывали?
Если ваш компрессионный перелом связан с остеопорозом, ваш лечащий врач захочет для лечения остеопороза. Возможно, вам потребуется принимать укрепляющие кости лекарства и кальций. и добавки витамина D. Также могут быть рекомендованы физиотерапия и упражнения.Эти вещи помогают укрепить кости и предотвратить другие переломы.
Другие виды лечения включают:
- Обезболивающее для снятия боли в спине
- Постельный режим на короткое время с последующей ограниченной активностью, пока ваши кости заживают
- Ношение бандажа спины
- Лечебная физкультура для улучшения подвижности и укрепления мышц позвоночника
Доступны различные виды хирургических вмешательств, которые могут потребоваться, если другие методы лечения не помогают:
- Вертебропластика.
 Используя рентгеновский снимок в качестве ориентира, ваш хирург использует небольшой
игла для введения специального быстросхватывающегося цемента в сломанный позвонок. В
цемент поддерживает сломанный позвонок, укрепляет область и обычно
приводит к облегчению боли.
Используя рентгеновский снимок в качестве ориентира, ваш хирург использует небольшой
игла для введения специального быстросхватывающегося цемента в сломанный позвонок. В
цемент поддерживает сломанный позвонок, укрепляет область и обычно
приводит к облегчению боли. - Кифопластика. Эта операция очень похожа на вертебропластику. Но до вводится цемент, маленькие баллончики используются для расширения трещинного пространства, чтобы помочь сделать позвонок выше.Воздушные шары удаляются, а затем пустое место залит цементом.
Если раковая опухоль вызывает ваши симптомы, вам может потребоваться лучевая терапия, а также операция по удалению части кости и лечению опухоли. Если травма стала причиной перелом, вам может потребоваться операция для восстановления кости и соединения позвонков. Это процедура называется слиянием.
Какие возможные осложнения компрессионный перелом?
Осложнения компрессионных переломов включают:
- Переломы костей, которые не заживают после лечения, что может привести к повреждению близлежащие позвонки
- Сгустки крови в ногах из-за снижения подвижности
- Кифоз (уродство, также называемое горбом вдовы), которое может вызывать сильную боль и проблемы с органами грудной клетки (такими как сердце, легкие и органы пищеварения)
- Проблемы со спинным мозгом или нервом
- Хроническая (продолжительная) боль
Что я могу сделать, чтобы предотвратить компрессионный перелом?
Профилактика остеопороза или его лечение, если он у вас есть, — лучший способ предотвратить
компрессионные переломы. Поговорите со своим врачом о тесте плотности костей, чтобы увидеть
если вы подвержены риску остеопороза, а затем узнайте, что вы можете с этим поделать. К
снизить риск остеопороза и некоторых видов рака, не курить и ограничить
употребление алкоголя. Выполняйте упражнения с отягощением для укрепления костей и будьте осторожны
также важны для снижения риска падения.
Поговорите со своим врачом о тесте плотности костей, чтобы увидеть
если вы подвержены риску остеопороза, а затем узнайте, что вы можете с этим поделать. К
снизить риск остеопороза и некоторых видов рака, не курить и ограничить
употребление алкоголя. Выполняйте упражнения с отягощением для укрепления костей и будьте осторожны
также важны для снижения риска падения.
Жизнь с компрессионным переломом
Компрессионные переломы, вызванные остеопорозом, обычно становятся менее болезненными при приеме лекарств. и отдыхай.Обычно они заживают в течение 3 месяцев. Но некоторые могут вызвать долгосрочные проблемы. Лекарства для лечения остеопороза могут помочь предотвратить переломы в будущем, но это не так. помочь залечить существующий перелом. Если у вас остеопороз, лучше вылечить его раньше. у вас развиваются компрессионные переломы.
В в большинстве случаев компрессионные переломы, вызванные травмами, заживают примерно за 8 недель. Но может займет больше времени, если требуется операция.
Компрессионные переломы, вызванные раком, имеют разные исходы в зависимости от типа рака и того, насколько хорошо он поддается лечению.
Когда мне следует позвонить своему врачу?
Позвоните своему врачу, если:
- Вы у вас боли в спине и вы думаете, что у вас компрессионный перелом, особенно если вы знаете у вас остеопороз, травма спины или рак.
- Ваш симптомы (такие как боль, ограниченное движение, онемение) продолжают ухудшаться.
- Вы есть проблемы с контролем функции мочевого пузыря и кишечника.
Ключевые моменты о компрессии перелом
- Компрессионный перелом — это тип перелома или перелома позвонков (костей, из которых состоит позвоночник).

- Остеопороз — наиболее частая причина компрессионных переломов. Другие причины включают: травмы позвоночника и опухоли.
- Профилактика и лечение остеопороза — лучший способ снизить риск компрессионных переломов.
- Когда только начинают развиваться компрессионные переломы, они могут не вызывать симптомов.
- Лечение компрессионных переломов может включать медикаменты, отдых, фиксацию спины или физиотерапия. Иногда требуется операция.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит поставщик.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые дает вам ваш провайдер.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут.Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться с вашим поставщиком услуг, если у вас возникнут вопросы.
Сломанная спина: симптомы, лечение и восстановление
Если у кого-то сломана спина, это означает, что сломана одна или несколько костей, составляющих позвоночник. Врачи также могут называть перелом спины переломом позвоночника.
Врачи также могут называть перелом спины переломом позвоночника.
Сломанная спина может произойти по нескольким причинам, например, в результате автомобильной аварии или ослабления позвоночника.
Симптомы, лечение и время восстановления сломанной спины зависят от причины, местоположения и тяжести перелома.
Ученые делят позвоночник на три части:
- шейный отдел идет от основания мозга до верхней части плеч
- грудной отдел — середина спины
- поясничный отдел — нижняя часть спины
Если у кого-то сломана спина, это означает, что одна или несколько из этих соединяющихся костей сломаны или сломаны. Большинство переломов позвоночника происходит в грудном или поясничном отделах позвоночника.
Врачи могут разделить переломы позвоночника на механические типы, такие как сгибание, разгибание и вращение.Однако не все переломы позвоночника точно подходят для каждого подразделения.
Как правило, типы переломов включают:
Сгибательные переломы
Основными типами сгибательных переломов являются:
- Компрессионные переломы с: они случаются, когда передняя часть позвонка ломается и теряет высоту, но задняя часть позвонка ломается. позвонок остается целым. Кости обычно не сдвигаются. Компрессионные переломы часто встречаются у людей, у которых есть заболевания, ослабляющие кость, такие как остеопороз или рак.
- Осевой разрывной перелом с: Они возникают, когда позвонок теряет высоту спереди и сзади. Такие переломы обычно возникают, когда кто-то приземляется на ноги после падения с высоты. Взрывные переломы также могут привести к попаданию отломков позвоночника в позвоночный канал.
Перелом разгибания
Врачи могут также назвать эти переломы дистракции. Это означает, что позвонки разошлись. Лобовые автомобильные столкновения являются наиболее частой причиной переломов при растяжении.
Поворотный перелом
Есть два типа вращательного перелома:
- Поперечный отросток : Этот тип трещины относительно распространен.
 Бывает, когда позвоночник вращается или наклоняется в стороны. Эти переломы не всегда серьезны.
Бывает, когда позвоночник вращается или наклоняется в стороны. Эти переломы не всегда серьезны. - Перелом-вывих : Здесь описывается позвоночник, перенесший как перелом, так и вывих. Это делает набор позвонков, составляющих позвоночник, нестабильным. Часто этот вид перелома позвоночника может вызвать проблемы с нервами из-за раздавливания спинного мозга.Иногда эти травмы бывают серьезными, но хирургическое вмешательство не всегда необходимо.
Наиболее частой причиной перелома спины является травма, например:
- автомобильная авария
- падение со значительной высоты
- спортивное происшествие
- насильственное действие, такое как тяжелое нападение или огнестрельное ранение
Люди с заболеваниями, ослабляющими кости, такими как остеопороз, опухоли или рак, подвержены переломам позвоночника. Это означает, что даже сильное движение или скручивание может привести к сломанной спине.
Сломанная спина повредит. Боль в спине возникает внезапно и усиливается, когда человек двигается. Боль может быть умеренной или сильной.
Иногда перелом позвоночника может также повредить спинной мозг. Это может привести к различным результатам, включая дисфункцию мочевого пузыря или кишечника. Они также могут испытывать онемение, покалывание или слабость в конечностях.
Врач диагностирует перелом спины после медицинского осмотра и визуализации.
Во время медицинского осмотра врач осмотрит человека с головы до ног, включая голову, живот, таз, конечности и позвоночник.
Окончательный диагноз поставит врач на основании результатов визуализации. Сюда могут входить рентгеновские снимки, компьютерная томография и МРТ.
Лечение будет зависеть от тяжести перелома позвоночника. В большинстве случаев врачи рекомендуют человеку носить фиксатор для спины. Это будет поддерживать позвоночник, пока позвонки заживут.
Исцеление может длиться 6–12 недель.Обычно человеку также необходимо выполнять индивидуальную программу упражнений, разработанную, чтобы помочь ему медленно наращивать активность и движения.
Больному может потребоваться операция, если разрыв серьезный или повреждены нервы.
Операция направлена на то, чтобы вернуть кости в исходное положение и уменьшить давление на нервы или спинной мозг. Хирург будет использовать металлические винты, стержни или клетки для стабилизации позвоночника.
Переломы позвоночника, не требующие хирургического вмешательства, заживают в течение 6–12 недель.Восстановление после операции на спине может занять больше времени.
В период восстановления человеку может потребоваться носить фиксатор для спины и выполнять программу упражнений. Врач или физиотерапевт обычно рекомендуют ряд упражнений, призванных помочь человеку со временем повысить уровень активности.
Королевское общество остеопороза Великобритании рекомендует некоторые упражнения людям, испытывающим боль в результате переломов позвоночника. Однако человеку со сломанной спиной следует заниматься спортом только с разрешения врача.
Обычно врачи лечат переломы позвоночника без операции. Обычно на заживление уходит 6–12 недель.
Люди с сопутствующими заболеваниями, ослабляющими кости, такими как остеопороз и рак, могут подвергаться риску повторных переломов позвоночника.
Варианты лечения и восстановления при переломе шеи
Перелом шеи может произойти в результате падения, автомобильной аварии или насилия. Если вы старше или у вас слабые кости из-за болезни, даже резкий поворот может сломать вам шею.Как бы то ни было, травма такого рода серьезная и страшная. Перелом шеи может парализовать вас или даже привести к смерти.
Если вы сломаете шею, вы почувствуете сильную боль, отек и потерю чувствительности в руках и ногах. Тебя нельзя переезжать, и тебе следует немедленно обратиться в больницу.
Первый шаг после перелома шеи
Мы хотим, чтобы травма не усугублялась после травмы шеи. Чтобы предотвратить травму спинного мозга, нам сначала понадобится:
- Не двигайся (неподвижно)
- Стабилизируйте свое тело
Если перелом вызвал шок или препятствовал прохождению дыхательных путей, нам нужно будет дать вам жидкости или дыхательную трубку.
Мы на месте: Наша опытная бригада сразу же приступит к лечению.
Диагностика и оценка травм
Серия сканирований изображений поможет вашей медицинской бригаде узнать:
- Насколько серьезен перелом
- Какие кости шеи сломаны (всего у вас их 7)
- Какая часть костей сломана
- Имеется ли временное или постоянное повреждение спинного мозга или нерва
В UVA вы получите быструю и квалифицированную помощь в нашем травматологическом центре уровня 1.
Ваша шея, состоящая из семи шейных костей, является частью позвоночника. Эти кости защищают ваш спинной мозг. Они удерживают вашу шею и голову и позволяют вам двигаться. Авторские права © Nucleus Medical Media, Inc.Варианты лечения перелома шеи
Вы можете получить различные повреждения от перелома шеи. Как вы будете лечиться, зависит от деталей вашей травмы.
Шейный бандаж или воротник
Если у вас небольшой перерыв, ношение шейного бандажа или воротника на срок до 8 недель поможет вам выздороветь.Эти устройства удерживают вашу шею на одном уровне, пока она заживает.
Тяга
Если у вас тяжелый или нестабильный перелом, вам может потребоваться вытяжение. Тяга позволяет очень мало двигаться. Вам придется носить жесткие скобы или жилет-нимб, чтобы поддерживать позвоночник. В это время вы не сможете водить машину или заниматься другими делами. Это лечение может занять до 12 недель, пока перелом не заживает.
Хирургия
При сильном повреждении шеи, позвоночника и позвонков может потребоваться операция.Операционных банок:
- Соедините кусочки кости и удерживайте их на месте
- Ремонт позвонков на позвоночнике
- Снимите давление на спинной мозг
- Удалить диски поврежденных позвонков
Некоторые операции могут включать использование пластин, винтов или проволоки. Наши хирурги имеют опыт поиска наименее болезненных и рискованных решений.
Боль в верхней и средней части спины
Обзор
Подходит ли вам эта тема?
В этом разделе представлен обзор боли в верхней и средней части спины.Если у вас боли в пояснице или шее, см. Раздел Боль в пояснице или шее.
Что такое боль в верхней и средней части спины?
Боль в верхней и средней части спины может возникать в любом месте от основания шеи до нижней части грудной клетки.
Ребра прикрепляются к длинной плоской кости в центре груди, называемой грудиной, и прикрепляются к спине и обвиваются вокруг нее. Если нерв в этой области защемлен, раздражен или травмирован, вы также можете почувствовать боль в других местах, где нерв проходит, например, в руках, ногах, груди и животе.
Верхняя и средняя часть спины (называемая грудным отделом позвоночника) имеет:
- 12 позвонков. Эти кости прикрепляются к грудной клетке. Они составляют самую длинную часть вашей спины.
- Диски, разделяющие каждый позвонок и поглощающие удары при движении.
- Мышцы и связки, соединяющие позвоночник.
См. Изображение позвоночника.
Боль в верхней и средней части спины встречается не так часто, как боль в пояснице или шее, потому что кости в этой области спины не сгибаются и не двигаются так сильно, как кости в пояснице или шее.Вместо этого они работают с ребрами, чтобы спина оставалась стабильной и защищала жизненно важные органы, такие как сердце и легкие.
Что вызывает боль в верхней и средней части спины?
Боль в верхней и средней части спины может быть вызвана:
- Чрезмерная нагрузка, растяжение мышц или травма мышц, связок и дисков, поддерживающих позвоночник.
- Плохая осанка .
- Давление на спинномозговые нервы от определенных проблем, например, грыжи межпозвоночного диска.

- Перелом одного из позвонков.
- Остеоартроз вызвано разрушением хряща, который смягчает мелкие фасеточные суставы позвоночника.
- Миофасциальная боль который влияет на соединительную ткань мышцы или группы мышц.
В редких случаях боль может быть вызвана другими проблемами, такими как заболевание желчного пузыря, рак или инфекция.
Каковы симптомы?
Общие симптомы боли в верхней и средней части спины:
- Тупая, жгучая или острая боль.
- Скованность или скованность в мышцах.
Более серьезные симптомы, требующие немедленного лечения, включают:
- Слабость в руках или ногах.
- Онемение или покалывание в руках, ногах, груди или животе.
- Потеря контроля над кишечником или мочевым пузырем.
Как диагностируется боль в верхней и средней части спины?
Ваш врач сначала спросит вас о вашем прошлом здоровье, симптомах, а также о вашей работе и физической активности.Затем он или она проведут медицинский осмотр. Ваш врач может также назначить визуализацию, такую как рентген или МРТ, чтобы выяснить, не вызывает ли у вас что-то, например сломанная кость или грыжа межпозвоночного диска.
Возможно, вам потребуются дополнительные анализы, чтобы проверить другие возможные причины вашей боли.
Как лечится?
В большинстве случаев люди с легкой или умеренной болью в спине могут управлять своими симптомами с помощью:
- Обезболивающие, отпускаемые без рецепта , такие как парацетамол (например, тайленол) и нестероидные противовоспалительные препараты (например, адвил, алев, аспирин и мотрин).
- Тепло или лед .
- Упражнение .

- Мануальная терапия , например, массаж, мобилизация или манипуляции с позвоночником.
Но если ваша боль усиливается и вам становится трудно заниматься повседневными делами, вам может потребоваться рецептурное обезболивающее. Хирургия редко используется для лечения боли в верхней и средней части спины.
Как можно позаботиться о себе дома?
Есть несколько вещей, которые вы можете сделать дома, чтобы уменьшить боль.Например:
- Остальное . Если сильно болит спина, сделайте перерыв. Но постарайтесь не терять слишком много времени, прежде чем снова начнете двигаться. Вместо этого медленно возвращайтесь к своей деятельности.
- Используйте безрецептурные обезболивающие , такие как ацетаминофен (например, Тайленол) и нестероидные противовоспалительные препараты (например, Адвил, Алив, аспирин и мотрин). Это может уменьшить боль и отек. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
- Используйте грелку или пакет со льдом. Тепло может уменьшить боль и скованность. Лед помогает уменьшить боль и отек.
- Упражнение . Упражнения, которые растягивают и укрепляют мышцы спины, плеч и живота, могут помочь улучшить вашу осанку, снизить вероятность травм и уменьшить боль.
- Соблюдайте правильную осанку . Обязательно стойте или сидите прямо. Не сутулитесь и не сутулитесь.
- Узнайте, как снизить стресс .Вы можете попробовать упражнения на глубокое дыхание и расслабление или медитацию.
Причина
В большинстве случаев причиной боли в верхней и средней части спины являются:
- Чрезмерная нагрузка, растяжение мышц или травма мышц, связок и дисков, поддерживающих позвоночник.

- Плохая осанка.
- Миофасциальная боль который влияет на соединительную ткань мышцы или группы мышц.
Например, некоторые люди повреждают спину, когда они:
- сутулиться или сутулиться, когда они сидят или стоят.
- Занимайтесь спортом или работайте в саду.
- Попасть в автомобильную аварию.
- Получите сильный удар в спину.
- Поднимите что-нибудь слишком тяжелое.
Заболевания, которые оказывают давление на спинномозговые нервы, также могут вызывать боль. К ним относятся:
- Остеоартроз .Это происходит, когда хрящ, смягчающий мелкие фасеточные суставы позвоночника, разрушается. Когда это происходит, кости спины трутся друг о друга и вызывают повреждение и боль. Остеоартрит возникает в результате естественного износа хрящей с возрастом.
- Перелом позвонков , который может произойти при приложении большой силы к позвоночнику. Эта сила может быть следствием автомобильной или велосипедной аварии или прямого удара по позвоночнику. Компрессионный перелом возникает, когда при травме костей позвоночника они ломаются и сжимаются (сдавливаются) друг на друга, например, при падении.У людей с остеопорозом, из-за которого кости становятся хрупкими и слабыми, позвоночная кость также может сломаться и разрушиться только из-за незначительной травмы или просто из-за неправильного движения.
- Позвоночник необычной формы , например, при сколиозе или кифозе. Это может вызвать боль в спине. Когда вы смотрите на нормальный позвоночник со спины, он обычно прямой. Но когда у человека сколиоз, позвоночник изгибается из стороны в сторону, часто в форме буквы S или C. Также может быть перекручен. При кифозе верхняя часть позвоночника округляется и выглядит как горбинка.
 В тяжелых случаях сколиоза или кифоза человеку может быть трудно дышать.
В тяжелых случаях сколиоза или кифоза человеку может быть трудно дышать. - Грыжа межпозвоночного диска . Это происходит, когда один из маленьких губчатых дисков, которые смягчают ваш позвоночник, выпирает или ломается и давит на нервы в позвоночнике. Грыжа межпозвоночного диска может быть вызвана естественным износом диска с возрастом. Или это может быть вызвано действиями, которые вы выполняете снова и снова и которые вызывают сильную вибрацию или движение (например, использование отбойного молотка), или внезапным сильным напряжением или увеличением силы для вашей спины.В большинстве случаев грыжа межпозвоночного диска возникает в пояснице или шее. Это может произойти в верхней или средней части спины, но это случается редко. См. Изображение грыжи межпозвоночного диска.
- Стеноз позвоночного канала . Спинной мозг проходит через отверстие в костях, называемое позвоночным каналом. Стеноз позвоночника возникает, когда это отверстие сужается. В некоторых случаях кость, связка и ткань диска прорастают в позвоночный канал и давят на нервы, отходящие от спинного мозга.Ткань также может сдавливать и раздражать или травмировать сам спинной мозг. В большинстве случаев стеноз позвоночного канала возникает в пояснице и шее. Это может произойти в верхней или средней части спины, но это случается редко.
- Дегенеративная болезнь диска . На самом деле это не болезнь, а термин, используемый для описания нормальных изменений, которые происходят в дисках позвоночника с возрастом. Со временем диски позвоночника ломаются или дегенерируют. Со временем может произойти потеря жидкости в дисках или крошечные разрывы или трещины во внешнем слое дисков.Разрушение дисков может вызвать боль в спине или шее, артрит, стеноз позвоночного канала или грыжу межпозвоночного диска. Внезапная травма спины, например, в результате падения или автомобильной аварии, также может запустить этот процесс.
 Эта проблема может возникнуть в любом месте позвоночника. Но в большинстве случаев это происходит в дисках в пояснице и шее.
Эта проблема может возникнуть в любом месте позвоночника. Но в большинстве случаев это происходит в дисках в пояснице и шее.
В редких случаях боль в верхней и средней части спины может быть вызвана другими проблемами, такими как заболевание желчного пузыря, рак или инфекция.
Симптомы
Обычно симптомы боли в верхней и средней части спины могут:
- Ощущать тупую, жгучую или острую боль.
- Ощущаться в одной точке или на большой площади.
- Начинается внезапно или постепенно ухудшается.
- Будьте постоянными или приходите и уходите.
- Происходит с напряжением или ригидностью мышц.
- Вам становится хуже, когда вы делаете определенные действия или двигаетесь и сидите определенным образом.
Более серьезные симптомы, требующие немедленного лечения, включают:
- Слабость в руках или ногах.
- Онемение или покалывание в руках, ногах, груди или животе.
- Нарушение контроля кишечника или мочевого пузыря.
Когда обращаться к врачу
В большинстве случаев боль в спине проходит после лечения в домашних условиях. Поэтому, если у вас нет признаков серьезного заболевания, травмы или сердечного приступа, вы можете дать боли в спине немного времени, чтобы она исчезла, прежде чем позвонить своему врачу.
Позвоните 911 или другие службы экстренной помощи немедленно если:
- Боль в спине возникает вместе с болью в груди или другими симптомами сердечного приступа.Симптомы сердечного приступа включают:
- Боль или давление в груди или странное ощущение в груди.
- Потоотделение.
- Одышка.
- Тошнота или рвота.
- Боль, давление или странное ощущение в спине, шее, челюсти, верхней части живота или в одном или обоих плечах или руках. Посмотрите на изображение областей, где могут ощущаться симптомы.
- Чувство головокружения или дурноты.

- Учащенное или неравномерное сердцебиение.
- У человека есть признаки повреждения позвоночника после травмы (например, автомобильной аварии, падения или прямого удара по позвоночнику).Признаки могут включать:
- Неспособность двигать частью тела.
- Сильная боль в спине или шее.
- Слабость, покалывание или онемение в руках, ногах, груди или животе.
Позвоните своему врачу сейчас , если:
- У вас новая потеря контроля над кишечником или мочевым пузырем.
- У вас появилось новое онемение ног или онемение ног, которое усиливается.
- У вас появилась новая слабость в ногах или слабость в ногах, которая ухудшается.(Это может затруднить вставание.)
- У вас появились новые или усиленные боли в спине с лихорадкой, болезненным мочеиспусканием или другими признаками инфекции мочевыводящих путей.
Бдительное ожидание
Бдительное ожидание — это выжидательный подход. Если вы поправитесь самостоятельно, лечение вам не потребуется. Если вам станет хуже, вы и ваш врач решите, что делать дальше. Если боль в спине слабая или умеренная, она, вероятно, пройдет сама по себе. Вы можете попробовать домашнее лечение, чтобы облегчить симптомы.Если через 1-2 недели вы не почувствуете себя лучше, обратитесь к врачу.
Обязательно позвоните своему врачу прямо сейчас , если у вас появились другие симптомы или у вас:
- Онемение.
- Слабость.
- Лихорадка.
- Мочевые симптомы, такие как боль при мочеиспускании.
- Боль усиливается.
- Боль, с которой невозможно справиться дома.
К кому обратиться
К специалистам здравоохранения, которые часто диагностируют причину боли в спине, относятся:
Если у вас сильная или длительная боль в спине, к вашим услугам медицинские работники, которые могут вас лечить:
Вы также можете получить помощь:
Экзамены и тесты
Ваш врач сначала спросит вас о вашем прошлом здоровье, симптомах, вашей работе и физической активности. Затем он или она проведут медицинский осмотр. Ваш врач может также назначить визуализацию, чтобы выяснить, не вызывает ли у вас что-то, например сломанная кость или грыжа межпозвоночного диска.
Затем он или она проведут медицинский осмотр. Ваш врач может также назначить визуализацию, чтобы выяснить, не вызывает ли у вас что-то, например сломанная кость или грыжа межпозвоночного диска.
Тип используемого вами визуализирующего теста зависит от того, какую проблему подозревает ваш врач. Вы можете пройти один или несколько тестов, например:
- Рентгеновский снимок для выявления травм или заболеваний, поражающих диски и суставы позвоночника.
- MRI для выявления травм и заболеваний, поражающих диски и нервы позвоночника, таких как грыжа межпозвоночного диска, защемление нерва или опухоль.Он также может показать, сузился ли какой-либо участок позвоночного канала.
- A Компьютерная томография для поиска опухоли, перелома, грыжи межпозвоночного диска, сужения позвоночного канала или инфекции. Он также может показать, является ли остеопороз причиной компрессионного перелома.
- A Сканирование костей для поиска повреждений костей, опухоли или инфекции, а также для поиска причины необъяснимой боли в спине.
- Электромиограмма и исследование нервной проводимости , чтобы проверить, насколько хорошо работают спинной мозг, нервные корешки, нервы и мышцы, которые контролируют ваши руки и ноги.Это может помочь выяснить, что вызывает боль, онемение или слабость в руках или ногах.
Могут быть проведены дополнительные тесты, чтобы проверить другие возможные причины вашей боли.
Обзор лечения
Существует множество методов лечения боли в верхней и средней части спины. То, что работает для кого-то другого, может не помочь вам. Поработайте со своим врачом, чтобы подобрать то, что лучше всего для вас.
Лечение боли в верхней и средней части спины основано на:
- Насколько серьезны ваши симптомы.
- Насколько ваши симптомы мешают вам выполнять повседневные задачи.
- Насколько хорошо подействовали другие методы лечения.

Лечение легкой и умеренной боли
В большинстве случаев люди с легкой или умеренной болью в верхней и средней части спины могут справиться со своими симптомами с помощью:
- Обезболивающие, отпускаемые без рецепта , такие как ацетаминофен (например, тайленол) и нестероидные противовоспалительные препараты (например, Адвил, Алив, аспирин и мотрин) для уменьшения боли.Но если они не избавят вас от боли, вам может понадобиться более сильное обезболивающее, отпускаемое по рецепту.
- Тепло или лед для уменьшения боли и скованности.
- Упражнение для растяжки и укрепления мышц спины, плеч и живота.
- Физиотерапия чтобы помочь повысить вашу гибкость, силу и равновесие. Ваш физиотерапевт может научить вас программе упражнений, чтобы вы могли выполнять ее дома.
- Массаж чтобы помочь на короткое время уменьшить мышечное напряжение и боль, а также улучшить кровоток.
- Спинальные манипуляции чтобы облегчить боль и улучшить функцию. Он может варьироваться от массажа и медленного надавливания до быстрого толчка.
- Иглоукалывание . Он включает в себя введение крошечных игл в кожу в определенных точках тела для ускорения заживления и снятия боли.
- Капсаицин крем может облегчить боль. сноска 1 Капсаицин — это вещество, содержащееся в кайенском перце. Крем с капсаицином наносится непосредственно на кожу над болезненным участком.
Лечение, если боль в спине усиливается
Если боль в спине не проходит или усиливается, врач может порекомендовать:
- Лекарства, отпускаемые по рецепту , например опиоиды, для уменьшения боли.

- Миорелаксанты для уменьшения боли и мышечного напряжения и улучшения подвижности. Они могут помочь при сильных мышечных спазмах, возникающих при возникновении боли в спине (острая фаза).
- Антидепрессанты , такие как дулоксетин, для лечения длительной (хронической) боли в спине.
- Стероидные уколы чтобы уменьшить отек и уменьшить давление на нервы и нервные корешки.Но мало доказательств того, что эти уколы могут помочь справиться с болью в спине.
В некоторых случаях спинной бандаж может использоваться для поддержки костей позвоночника после перелома.
Хирургия редко применяется для лечения боли в верхней и средней части спины. Если ваш врач рекомендует операцию, тип будет зависеть от вашей проблемы. Выбор хирургии может включать:
- Кифопластика или вертебропластика . Костный цемент вводится через иглу в сломанный позвонок, чтобы попытаться стабилизировать кость.Эти операции проводятся нечасто, потому что большинство переломов заживают сами по себе. И нет никаких доказательств того, что кифопластика или вертебропластика лучше консервативного лечения. сноска 2
- Удаление межпозвоночной грыжи . Он удаляет грыжу диска, которая проталкивается в позвоночный канал. В большинстве случаев грыжа межпозвоночного диска в верхней и средней части спины имеет небольшой размер и не требует хирургического вмешательства. Но вам может потребоваться операция по поводу большой грыжи межпозвоночного диска, которая давит на спинной мозг.
- Декомпрессия позвоночника при стенозе . Он расширяет суженный спинной канал и снимает давление на спинной мозг или нервы. Эта процедура выполняется не очень часто, потому что стеноз позвоночного канала в верхней и средней части спины встречается редко.

Домашнее лечение
Есть несколько вещей, которые вы можете сделать дома, чтобы уменьшить боль. Например:
- Остальное . Если сильно болит спина, сделайте перерыв.Но постарайтесь не терять слишком много времени, прежде чем снова начнете двигаться. Вместо этого возвращайтесь к своей деятельности медленно и избегайте вещей, которые усугубляют вашу боль. Исследования показывают, что постельный режим не облегчает боль в спине лучше, чем активный образ жизни. А постельный режим продолжительностью более пары дней может усилить боль в спине и привести к другим проблемам, таким как жесткость суставов и мышечная слабость.
- Использовать безрецептурные обезболивающие , такие как парацетамол (например, тайленол) и нестероидные противовоспалительные препараты (например, адвил, алев, аспирин и мотрин).Это может уменьшить боль и отек. Будьте осторожны с лекарствами. Прочтите и следуйте всем инструкциям на этикетке.
- Используйте грелку или пакет со льдом. Тепло может уменьшить боль и скованность. Лед помогает уменьшить боль и отек. Вы можете переключаться между теплом и холодом, пока не найдете то, что вам больше всего помогает.
- Упражнение . Спросите своего врача или физиотерапевта о том, какие упражнения вы можете выполнять, чтобы растянуть и укрепить мышцы спины, плеч и живота.Эти мышцы помогают поддерживать позвоночник. Сильные мышцы могут помочь улучшить вашу осанку, сохранить баланс тела, снизить вероятность травмы и уменьшить боль.
- Соблюдайте правильную осанку . Плохая осанка создает нагрузку на спину. Убедитесь, что вы стоите или сядете ровно, с втянутыми плечами и животом, чтобы поддержать спину. Не сутулитесь и не сутулитесь.
Вот еще несколько вещей, которые вы можете сделать, чтобы почувствовать себя лучше:
- Обратитесь к консультанту .
 Когнитивно-поведенческая терапия может показать вам, как изменить определенные мысли и поведение, чтобы контролировать свою боль. Для получения дополнительной информации см. Тему «Остановите негативные мысли: выбор более здорового образа мышления».
Когнитивно-поведенческая терапия может показать вам, как изменить определенные мысли и поведение, чтобы контролировать свою боль. Для получения дополнительной информации см. Тему «Остановите негативные мысли: выбор более здорового образа мышления». - Узнайте, как сократить расходы напряжение . Стресс может усилить вашу боль. Вы можете попробовать упражнения на глубокое дыхание и расслабление или медитацию.
- Ешьте полноценную пищу .Получение большого количества кальция и витамина D может помочь предотвратить остеопороз, который может привести к компрессионным переломам и боли в спине. Для получения дополнительной информации см. Тему «Здоровое питание».
- Не кури . Курение уменьшает кровоток и замедляет заживление. Если вам нужна помощь в отказе от курения, см. Тему «Отказ от курения».
- Будьте особенно осторожны при подъеме. Когда вам необходимо подняться, согните ноги в коленях и держите спину прямо. Избегайте скручивания.Держите груз близко к телу.
- Используйте дневник боли. Запишите, как ваше настроение, мысли, режим сна, занятия и лекарства влияют на вашу боль. Запись вашей боли может помочь вам и вашему врачу найти наилучшие способы ее лечения.
Список литературы
Цитаты
- Gagnier JJ, et al. (2016).Фитотерапия при боли в пояснице: Кокрановский обзор. Spine , 41 (2): 116–133. DOI: 10.1097 / BRS.0000000000001310. По состоянию на 17 июня 2016 г.
- Esses SI, et al. (2011). Лечение симптоматических остеопоротических компрессионных переломов позвоночника. Журнал Американской академии хирургов-ортопедов , 19 (3): 176–182. Также доступно в Интернете: http://www.
aaos.org/research/guidelines/guide.asp.
Консультации по другим работам
- Хансен Т.Дж. (2015).Компрессионный перелом грудной клетки. В WR Frontera et al., Eds., Основы физической медицины и реабилитации, 3-е изд., Стр. 211–216. Филадельфия: Сондерс.
- Mercier LR (2008 г.). Спина. В практической ортопедии, 6-е изд., Стр. 143–184. Филадельфия: Мосби Эльзевьер.
Кредиты
Текущий по состоянию на: 16 ноября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Уильям Х.Блахд-младший, доктор медицины, FACEP — неотложная медицина
Э. Грегори Томпсон, доктор медицины, внутренняя медицина
Адам Хусни, доктор медицины, семейная медицина
Кэтлин Ромито, доктор медицины, семейная медицина
По состоянию на: 16 ноября 2020 г.
Автор: Здоровый персонал
Медицинский обзор: Уильям Х. Блахд младший, доктор медицины, FACEP — неотложная медицина и E.Грегори Томпсон, врач внутренних болезней и Адам Хусни, доктор медицины, семейная медицина и Кэтлин Ромито, доктор медицины, семейная медицина
.
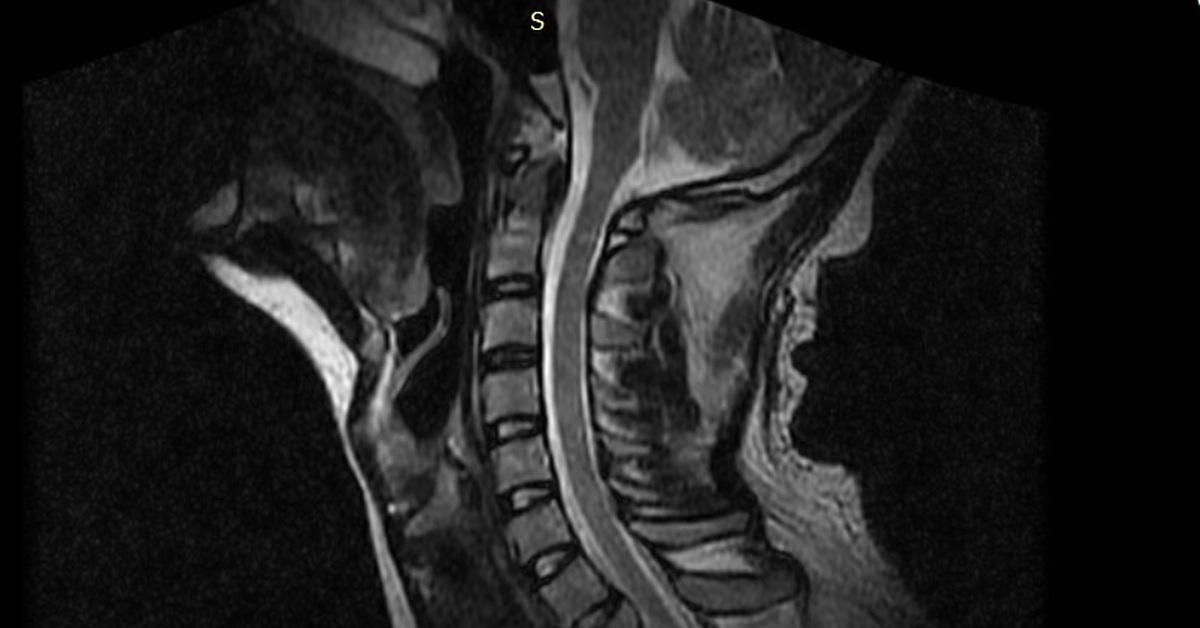
 Используя рентгеновский снимок в качестве ориентира, ваш хирург использует небольшой
игла для введения специального быстросхватывающегося цемента в сломанный позвонок. В
цемент поддерживает сломанный позвонок, укрепляет область и обычно
приводит к облегчению боли.
Используя рентгеновский снимок в качестве ориентира, ваш хирург использует небольшой
игла для введения специального быстросхватывающегося цемента в сломанный позвонок. В
цемент поддерживает сломанный позвонок, укрепляет область и обычно
приводит к облегчению боли.
 Бывает, когда позвоночник вращается или наклоняется в стороны. Эти переломы не всегда серьезны.
Бывает, когда позвоночник вращается или наклоняется в стороны. Эти переломы не всегда серьезны.

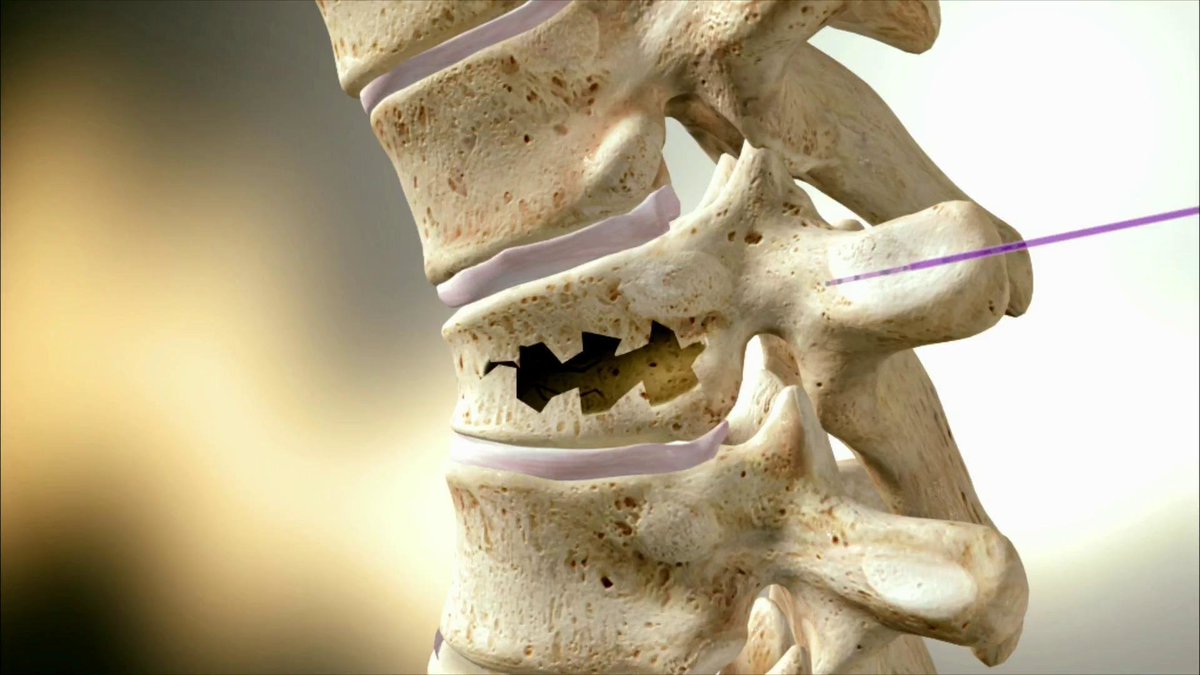 В тяжелых случаях сколиоза или кифоза человеку может быть трудно дышать.
В тяжелых случаях сколиоза или кифоза человеку может быть трудно дышать. Эта проблема может возникнуть в любом месте позвоночника. Но в большинстве случаев это происходит в дисках в пояснице и шее.
Эта проблема может возникнуть в любом месте позвоночника. Но в большинстве случаев это происходит в дисках в пояснице и шее.

 Когнитивно-поведенческая терапия может показать вам, как изменить определенные мысли и поведение, чтобы контролировать свою боль. Для получения дополнительной информации см. Тему «Остановите негативные мысли: выбор более здорового образа мышления».
Когнитивно-поведенческая терапия может показать вам, как изменить определенные мысли и поведение, чтобы контролировать свою боль. Для получения дополнительной информации см. Тему «Остановите негативные мысли: выбор более здорового образа мышления». aaos.org/research/guidelines/guide.asp.
aaos.org/research/guidelines/guide.asp.