Перелом шейки бедра у пожилых людей и молодых: вопросы и ответы
Перелом шейки бедра (перелом шейки бедренной кости) – тяжелая и опасная травма, которая может возникать как у пожилых, так и у молодых людей.
Что такое шейка бедра и где находится?Суставная впадина тазобедренного сустава образована тазовой костью и называется вертлужной (ацетабулярной) впадиной. В ней находится головка бедренной кости, которая связана с телом бедренной кости при помощи шейки.
Что такое перелом шейки бедра?При переломе шейки бедренной кости повреждается не только кость, но и разрываются сосуды, и костный отломок (головка и часть шейки бедренной кости), лишенный кровоснабжения, может рассосаться, постепенно исчезнуть. Перелом шейки бедра в пожилом возрасте может не срастись вообще.
Признаки и симптомы перелома шейки бедра у пожилых и молодых людей
Пожилые пациенты с переломом шейки бедра, как правило, отмечают случайное падение и ушиб в области тазобедренного сустава (большого вертела – костного выступа, который можно прощупать по наружной поверхности бедра в его верхней трети)..png)
У молодых пациентов переломы шейки бедра случаются при более тяжелых травмах – при падении с высоты или при автомобильных авариях.
Как определить перелом шейки бедра?
Основные симптомы при переломе шейки бедра:- Сильная боль в паху.
- Опоясывающую боль вокруг тазобедренного сустава.
- При ходьбе в суставе может быть острая или, наоборот, тупая боль.
- При переломе шейки бедренной кости нога может быть укорочена на несколько сантиметров за счет смещения отломков кости. Наружный край стопы может лежать на поверхности постели (наружная ротация) – тоже за счет смещения отломков.
- Увеличение боли при движении и постукивании по пятке поврежденной конечности. Больной не может самостоятельно оторвать пятку от поверхности кровати. Этот признак получил свое название – “симптом прилипшей пятки”.
- Невозможность удерживать ногу навесу в выпрямленном состоянии (при способности сгибать и разгибать ногу).
- Небольшое выворачивание травмированной ноги в наружную сторону, которое заметно по стопе.

- Иногда больные с переломом шейки бедра при попытке повернуться сами отмечают хруст в области перелома.
- Поколачивание области большого вертела при переломе шейки бедренной кости обычно вызывает боль в тазобедренном суставе.
- Иногда бывает заметна чересчур интенсивная пульсация бедренной артерии.
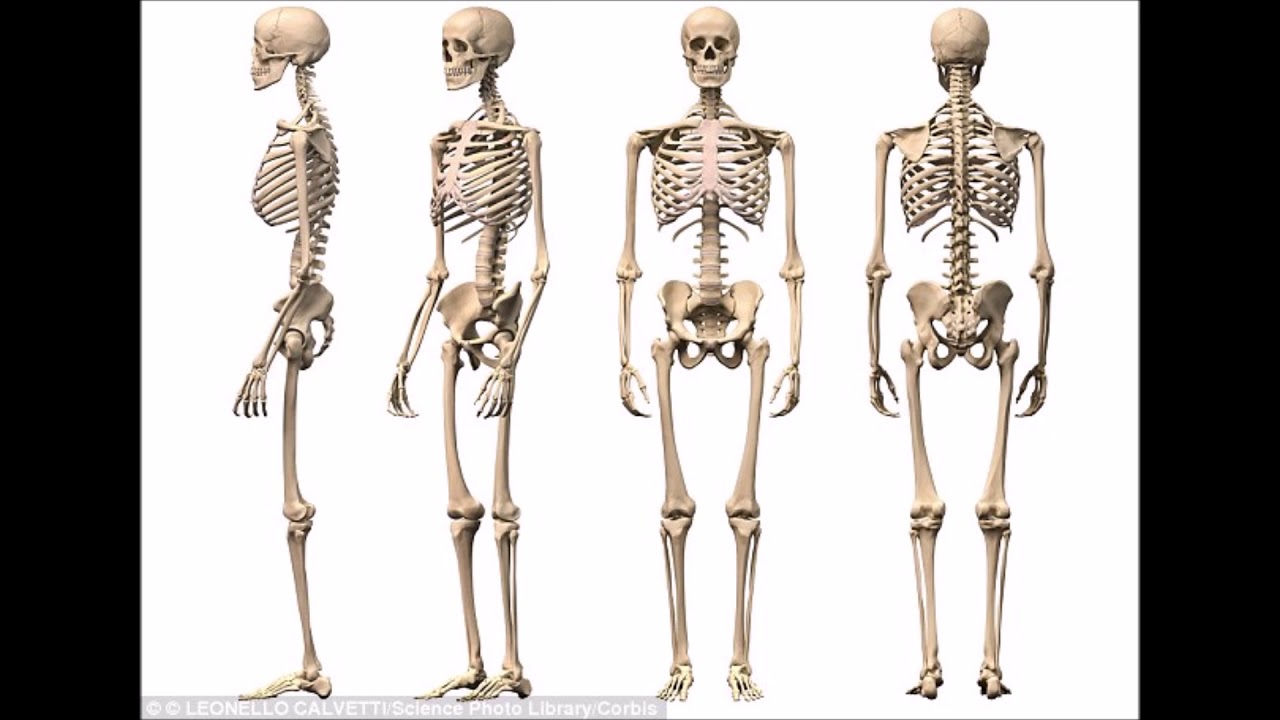
На рисунке – Наружная ротация и укорочение ноги при переломе шейки бедренной кости – стопа левой ноги своим наружным краем лежит на постели. Также можно отметить укорочение ноги.
Причины переломов шейки бедраПереломы шейки бедра сильно отличаются у молодых и пожилых пациентов.
У пациентов старшего возраста:
- Остеопороз (уменьшения прочности костей),особенно у женщин, развивающегося после наступления менопаузы. Остеопороз развивается и у мужчин в престарелом возрасте, но обычно в меньшей степени. Кости, подверженные остеопорозу, могут сломаться даже при обычном падении на ровном месте.

- Неврологические заболевания
- Гиперплазия предстательной железы
- Ослабленное зрение
- Онкологические заболевания
- Лишний вес, дающий нагрузку на все суставы, в том числе и тазобедренный
- Недостаточность питания
- Сниженная физическая активность.
У молодых пациентов переломы шейки бедренной кости связаны с так называемой высокоэнергетической травмой – дорожно-транспортные происшествия, падения с большой высоты и др.
Диагностика переломаДиагноз перелома тазобедренного сустава обычно производится с помощью рентгена бедра и бедренной кости.
Точный диагноз перелома шейки бедренной кости (“шейки бедра”) можно поставить по данным рентгенограмм. В некоторых случаях, если пациент жалуется на боль в тазобедренном суставе, неполный перелом не может быть замечен на регулярном рентгеновском снимке. В этом случае может быть рекомендована магнитно-резонансная томография (МРТ). МРТ-сканирование обычно показывает скрытый перелом.
Если пациент не может пройти МРТ-сканирование из-за связанного с ним состояния здоровья, вместо него может быть сделана компьютерная томография (КТ) для уточнения характера смещения отломков. Однако компьютерная томография не так чувствительна, как МРТ, чтобы видеть скрытые переломы бедра.
Виды переломов шейки бедра и их классификацияРентгенограммы различных вариантов переломов и их схематичное изображение на рисунке справа.
Существуют следующие виды переломов, например, перелом шейки бедра со смещением, без смещения, вколоченный, субкапитальный перелом, латеральный, трансцервикальный, чрезвертельный, вертельный, базальный, медиальный перелом шейки бедра и др. Все они различаются по определенным признакам. Рассмотрим основные из них.
Открытый перелом шейки бедра – это разрыв мягких тканей с выходом во внешнюю среду с высокой кровопотерей и сильнейшими болями. Пострадавшего как можно быстрее необходимо доставить в больницу. Чаще всего подобные переломы сопровождаются повреждением иных внутренних органов. Чаще всего такие переломы наблюдаются при огнестрельном ранении.
Чаще всего подобные переломы сопровождаются повреждением иных внутренних органов. Чаще всего такие переломы наблюдаются при огнестрельном ранении.
Закрытый перелом шейки бедра бывает результатом падения или прямого удара по бедру. При этом нередко наблюдается смещение отломков, возможно появление отека и гематомы.
Вколоченный перелом шейки бедра. Функция нижней конечности практически не нарушена, а пациент даже в состоянии ходить. Единственным симптомом является боль в паховой области, которой, как правило, больной не придает особого значения, особенно, если болевой синдром имеет низкую интенсивность. Однако спустя несколько суток происходит «расколачивание» перелома шейки бедра. При этом вколоченный отломок выходит из второго, и они становятся разобщенными.
Чрезвертельный перелом шейки бедра – это травма захватывающая участок от основания шейки и до подвертельной линии. Чаще всего причина получения подобного перелома кроется в падении на большой вертел, но иногда травма образуется и в результате скурчивания конечности. Иногда он сопровождается перелом подвздошной кости. Сопровождается сильной болью у пострадавшего, большой кровопотерей, отечностью бедра с гематомой, обширным повреждением тканей.
Иногда он сопровождается перелом подвздошной кости. Сопровождается сильной болью у пострадавшего, большой кровопотерей, отечностью бедра с гематомой, обширным повреждением тканей.
От правильного оказания первой помощи при переломе зависит и дальнейший исход лечения пострадавшего.
Что делать при переломе шейки бедра?- Еще до приезда врачей — необходимо поместить больного на ровную поверхность, положа на спину, ногу зафиксировать с помощью шины так, чтобы одновременно были захвачены и тазобедренный, и коленный сустав. Если вы зафиксируете ногу начиная от бедра и до пятки – лишним не будет. Однако пытаться привести травмированную ногу в нормальное положение нельзя. В качестве шины подойдет любая доска, фанера или рейка. Если ничего похожего не нашлось, то можно привязать больную ногу к здоровой.
- Раздевать больного перед фиксацией не надо. Во время оказания первой помощи пострадавший может находиться в одежде и обуви, особенно это важно, если несчастный случай произошел в холодное время года.

- При сильных болях дать пострадавшему обезболивающие препараты.
- Переносить больного необходимо только на жесткой поверхности.
- Как можно быстрее доставить травмированного в больницу, т.к. при переломе сильно падает гемоглобин, в кровь попадают тромбы или жировая ткань, отчего уже в первые сутки могут возникнуть осложнения. В больнице больному может быть наложена гипсовая повязка (зависит от вида перелома), однако в большинстве случаев люди пенсионного возраста не могут длительное время выдерживать её нагрузку, поэтому им требуется оперативное вмешательство.
Как лечить перелом шейки бедра – вопрос, который задают многие.
Терапия травмы является обязательным условием выздоровления пострадавшего. В ряде случаев требуется оперативное вмешательство, но иногда удается обойтись и без него. Например, если перелом расположен в нижней части шейки или он относится к вколоченному типу переломов и нет риска расколачивания.
Консервативное лечение перелома шейки бедра без операции может быть применено только в том случае, если у пациента есть серьезные сопутствующие заболевания, такие как, например, недавний инфаркт миокарда.
В целом консервативное лечение перелома шейки бедра у пожилых – это метод отчаяния, и надо четко понимать, что зачастую операция при этих переломах у пожилых пациентов направлена на спасение жизни, ведь будучи прикованными к постели на долгие месяцы такие пациенты постепенно «угасают» и нередки случаи летальных исходов.
Лечение перелома при помощи наложения гипса не рекомендуется — этот метод считается малоэффективным, кроме того, длительный постельный режим чреват различными осложнениями, от образования пролежней до развития тромбоэмболии. В большинстве случаев рекомендовано оперативное лечение, в частности, замена шейки и головки бедра на металлический протез.
Иммобилизация при переломе шейки бедра – это обездвиживание конечности.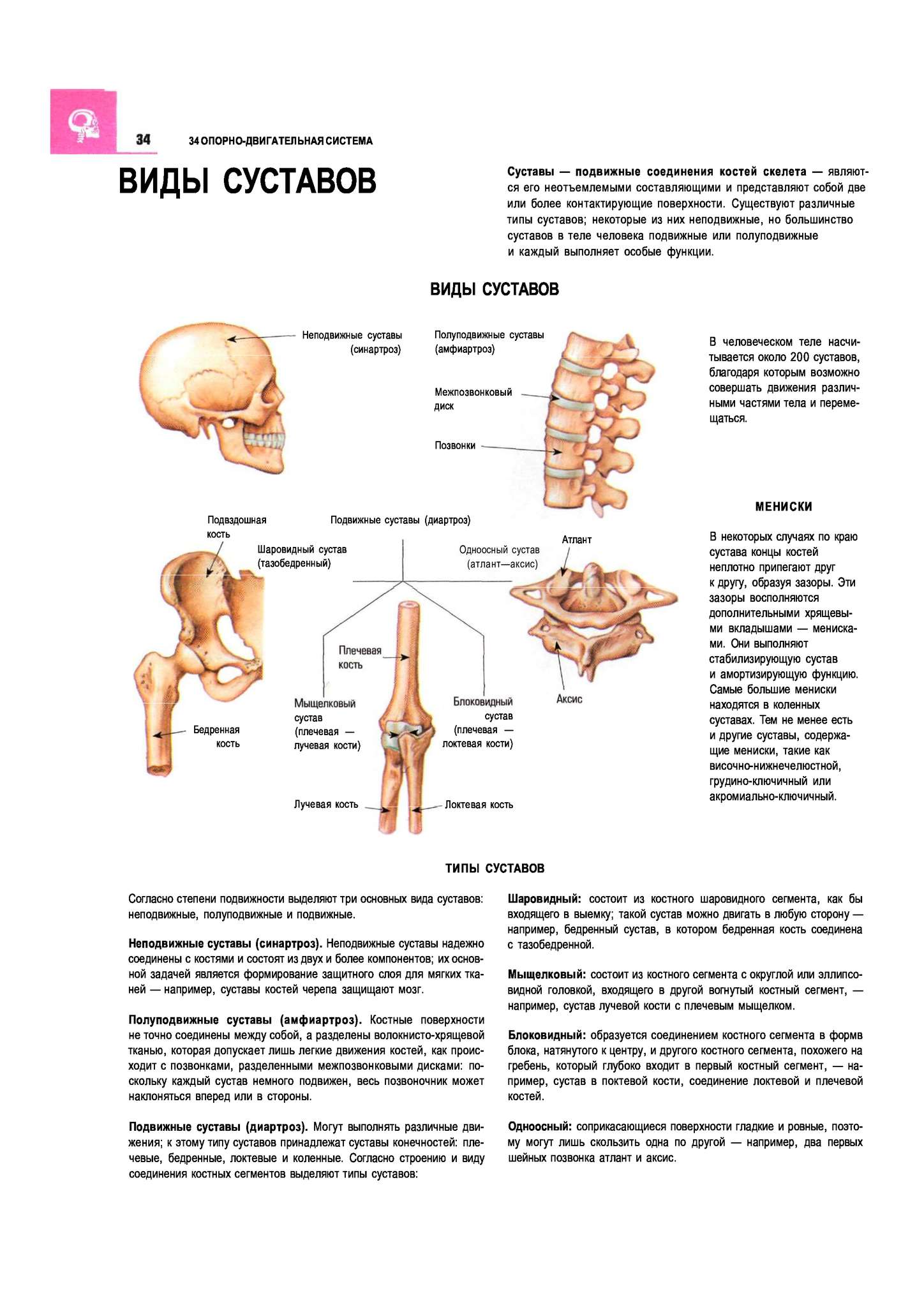 Этот метод лечения также направлен на сохранение жизни человека, однако его показания строго ограничены:
Этот метод лечения также направлен на сохранение жизни человека, однако его показания строго ограничены:
- у больного стойкие психические нарушения, например, старческий маразм;
- до травмы человек не был в состоянии передвигаться самостоятельно;
- если пострадавший по ряду причин не сможет перенести хирургическое вмешательство.
В настоящее время «золотым» стандартом лечения переломов шейки бедра является оперативный метод, который позволяет активизировать пациента, поставить его на ноги, а зачастую – и спасти его жизнь.
Если у человека имеются какие-либо противопоказания, возможно проведение некоторого времени на вытяжке.
Перелом шейки бедра операция – иногда единственный выходВ настоящее время существует несколько вариантов оперативного лечения переломов шейки бедра – остеосинтез и эндопротезирование. Выбор конкретной методики зависит от возраста пациента, сопутствующих заболеваний, общего состояния здоровья пациента.
Остеосинтез шейки бедра – это скрепление сустава или костей винтами. Противопоказанием являются острые инфаркты или инсульты, наступившие одновременно с переломом.
Эндопротезирование шейки бедра, простыми словами – замена сустава шейки бедра. Чем старше пациент, тем чаще ему заменяют родной сустав на протез шейки бедра. Также это делается при выраженном смещении отломков, при выявлении осколков, при некрозе головки.
В нижеприведенной таблице приведены приблизительные критерии, которыми руководствуются специалисты нашей клиники при выборе того или иного метода лечения при переломах шейки бедренной кости.
Сколько стоит операция при переломе шейки бедра?Стоимость операции в Украине сильно отличается и зависит от вида операции. Например при протезировании, основную часть затрат на операцию по замене шейки бедра составляет сам имплант шейки бедра.
Сколько стоит протез шейки бедра?
Цена на протез зависит от нескольких характеристик (вид, способ фиксации, пар трения, производитель). Какой именно сустав-имплант подойдет в конкретном случае специалист сможет ответить только после очной консультации. Дело в том, что для каждого пациента эндопротез подбирается индивидуально, с учетом всех нюансов: состояние здоровья, возраст, предпочтения и т.д.
Какой именно сустав-имплант подойдет в конкретном случае специалист сможет ответить только после очной консультации. Дело в том, что для каждого пациента эндопротез подбирается индивидуально, с учетом всех нюансов: состояние здоровья, возраст, предпочтения и т.д.
Перелом может повредить окружающие мышцы, связки, сухожилия, кровеносные сосуды и нервы. Если его сразу не лечить, он может повлиять на способность передвигаться в течение длительного периода времени. Когда это произойдет, человек рискует несколькими осложнениями, такими как:
- Сгустки крови в ногах или легких.
- Пролежни.
- Инфекция мочевыводящих путей.
- Пневмония.
- Потеря мышечной массы. Это ставит человека под угрозу для большего количества падений и травм в будущем.
Перелом шейки бедра у пожилых людей также опасен осложнениями. Длительный постельный режим у пожилых пациентов с такими переломами приводит к катастрофическому ухудшению здоровья и в подавляющем большинстве случаев заканчивается смертью в течение нескольких месяцев от осложнений, обусловленных вынужденным постельным режимом (сердечная недостаточность, пневмонии, тромбоэмболии).
Длительный постельный режим у пожилых пациентов с такими переломами приводит к катастрофическому ухудшению здоровья и в подавляющем большинстве случаев заканчивается смертью в течение нескольких месяцев от осложнений, обусловленных вынужденным постельным режимом (сердечная недостаточность, пневмонии, тромбоэмболии).
Боль после травмы или операции является естественной частью процесса заживления. Наш медперсонал будет делать все, чтобы уменьшить боль, что может помочь пациенту быстрее выздороветь. Лекарства часто назначают для краткосрочного обезболивания после операции или травмы.
Для быстрого восстановления после операции на шейке бедра во время реабилитации пациенту необходимы:
- Правильное питание (читайте статью о лечебной диете при переломах)
- Нормальный сон
- Лечение хронических заболеваний
- Лечебная гимнастика, в том числе и дыхательная
- Массаж
Пациентам может быть предложено встать с постели на следующий день после операции с помощью физиотерапевта. Количество веса, которое может быть помещено на поврежденную ногу, будет определяться хирургом и, как правило, зависит от типа перелома и методом его лечения (фиксации).
Количество веса, которое может быть помещено на поврежденную ногу, будет определяться хирургом и, как правило, зависит от типа перелома и методом его лечения (фиксации).
Физиотерапевт работает с пациентом, чтобы помочь восстановить силы и способность ходить. Этот процесс может занять до трех месяцев.
Может ли человек ходить при переломе шейки бедра?До лечения. Вообще-то нет, т.к. пострадавший испытывает сильную боль. Но некоторые люди с переломами шейки бедра все еще могут ходить. Они могут просто жаловаться на туманную боль в бедрах, паху или спине.
После операции. Через 3-7 дней после хирургического лечения при помощи костылей пациенту помогают подняться на ноги и начать передвигаться при содействии медицинского работника.
Последствия перелома шейки бедра в пожилом возрастеМногих интересуют сроки восстановления после перелома и дальнейший прогноз.
Когда можно садиться после перелома шейки бедра?Практически сразу после операции пациенту рекомендуют двигаться. В первую очередь присаживаться в постели и выполнять несложные упражнения для мышц.
В первую очередь присаживаться в постели и выполнять несложные упражнения для мышц.
Многие пациенты и их родственники всегда спрашивают, как долго срастается перелом шейки бедра. Однозначного ответа на этот вопрос нет, так как на этот процесс влияет много факторов: какой метод лечения выбран, если это операция, то насколько удачно она прошла, каково состояние больного и многое другое.
Средним сроком реабилитации после хирургического вмешательства считается 6 месяцев. Если все назначения врача выполняются правильно, за больным ухаживает профессиональная медсестра-сиделка, то выздоровление может наступить быстрее.
Сколько живут старики с переломом шейки бедра, сроки восстановления?На вопрос, сколько живут пожилые люди с переломом шейки бедра, точного ответа нет. Если у больного много других тяжелых заболеваний, и он сам не желает много работать над собой, а хочет только лежать, то продолжительность жизни в данном случае будет от 3 месяцев до года.
Если же пожилой человек в возрасте 80 лет или 90 все еще полон энергии и жаждой жизни, то он сможет восстановиться после перелома шейки бедра и продолжать сам себя обслуживать. В медицинской практике существует много случаев, когда оперировали пожилых людей в 90 лет, и они потом еще жили полноценной жизнью долгие годы.
Профилактика перелома шейки бедраЧтобы кости оставались сильными и здоровыми необходимо:
- Увеличить прием кальция
- Витамин D
- Регулярная физическая активность
- Отказ от вредных привычек – курение и алкоголь
БОЛЬ В ТАЗОБЕДРЕННОМ СУСТАВЕ | orto.lv
Боль, которую вызывает заболевание тазобедренного сустава, отдается в пах, нижнюю часть спины, ноги (колено и в редких случаях ниже) или мышцу тазобедренного сустава. Поэтому не всегда люди связывают такую боль с проблемами в тазобедренном суставе.
Врач обнаружит и оценит настоящие причины боли. Зачастую проблемы с тазобедренным суставом могут комбинироваться с заболеваниями позвоночника и коленного сустава. Поэтому важно выполнить точную диагностику, чтобы определить причины боли и выбрать соответствующее лечение.
Поэтому важно выполнить точную диагностику, чтобы определить причины боли и выбрать соответствующее лечение.
Зачастую для диагностики используют обезболивающие инъекции в тазобедренный сустав (которые делают под контролем УЗИ), чтобы, ненадолго убрав боль в тазобедренном суставе, можно было оценить, сохраняются ли другие боли, и уточнить их причину. Учитывая, что клиника ORTO специализируется на лечении заболеваний опорно-двигательного аппарата, вы в одном месте можете получить помощь и консультации травматолога-ортопеда, спинального хирурга и невролога.
Обратитесь к ортопеду-травматологу, если:
- боль в бедре не проходит в течение нескольких дней;
- вы просыпаетесь от боли ночью;
- вы вынуждены часто менять позы, когда стоите или сидите из-за боли или чувства дискомфорта в тазобедренном суставе.
Боль в паху. Нередко вместе с болью в тазобедренном суставе чувствуется боль в паху. Эта боль напоминает напряжение, пульсацию.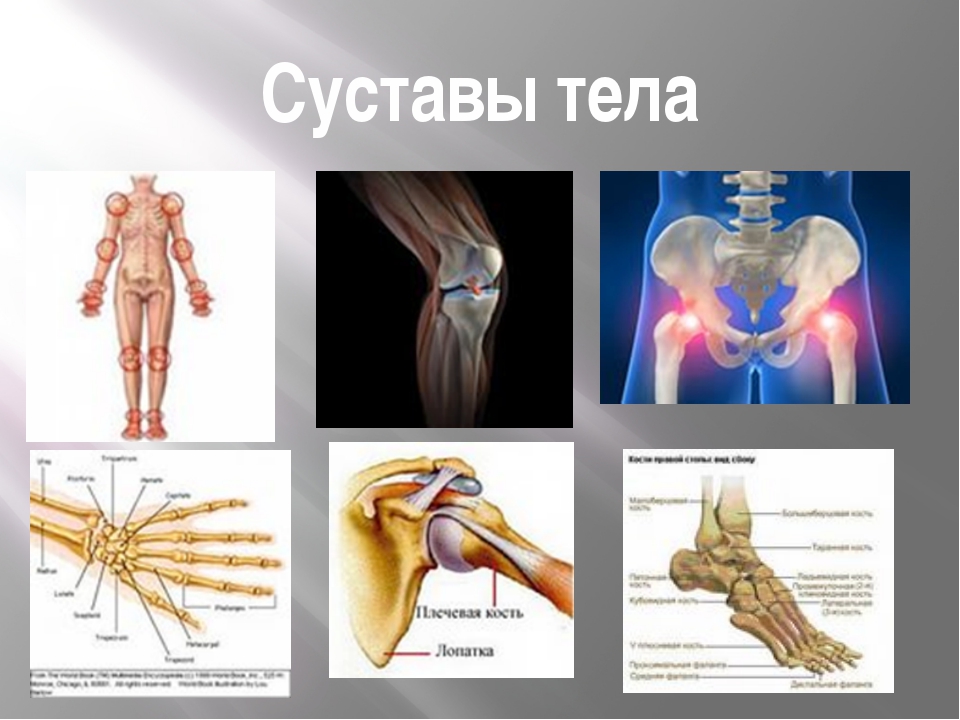 Если боль в тазобедренном суставе находится в районе ягодиц, а не в паху, это может указывать на компрессию седалищного нерва или воспаление тазобедренного сустава.
Если боль в тазобедренном суставе находится в районе ягодиц, а не в паху, это может указывать на компрессию седалищного нерва или воспаление тазобедренного сустава.
Боль в нижней части спины — один из наиболее характерных признаков боли в тазобедренном суставе. Боль обычно описывают как тупую и пульсирующую. Если причину не лечить, есть риск появления серьезных ограничений движений.
Боль в ноге может быть вызвана проблемами в тазобедренном суставе. Например, боль, вызванная проблемами в тазобедренном суставе, может отдаваться как в пах, так и в ногу, включая колено. Отдающаяся боль может проявляться в слабости или зуде. Если боль в ноге не проходит в течение нескольких дней, желательно обратиться к травматологу-ортопеду, чтобы выяснить причину боли.
Скованность и ощущение «зацепки» — характерные признаки остеоартрита тазобедренного сустава. Однако они могут быть последствиями, например, ревматоидного артрита.

Ограниченные движения в тазобедренном суставе могут быть признаком травмы или деформирующего остеоартрита. Ограничения движения в тазобедренном суставе могут проявляться, например, в виде сложностей или невозможности нагнуться, чтобы обуться/разуться. Может быть сложно или даже невозможно подниматься и спускаться по лестнице.
Хромота. При проблемах с тазобедренным суставом зачастую ходьба вызывает сложности и боль, поэтому человек хромает. Если вы заметили, что хромаете из-за боли, немедленно обратитесь к травматологу-ортопеду. В противном случае, стараясь уменьшить боль, вы неосознанно держите больной тазобедренный сустав выше другого. В результате появляется привычка, которая постепенно меняет механику опорно-двигательного аппарата. Длина ноги уменьшается, поскольку часть бедренной кости поднята выше бедренной кости второй ноги. У таких пациентов после операции на поврежденном тазобедренном суставе сохраняется разная длина ног. Необходим длительный курс лечебной гимнастики, чтобы постепенно восстановить правильное расположение тазобедренного сустава и выровнять длину ног.

Хруст в тазобедренном суставе. Похожий на хруст звук производят связки, когда человек встает, ходит или другим образом двигает тазобедренным суставом. Если хруст безболезненный, он не говорит ничего плохого о состоянии здоровья. Хруст в тазобедренном суставе, сопровождающийся болью, может указывать на повреждение в тазобедренном суставе. Если хруст в тазобедренном суставе болезненный, следует обратиться к травматологу-ортопеду, чтобы выяснить причину и начать соответствующее лечение.
Лечение жевательной мышцы — лечение височно челюстного сустава
Обычно мы не задумываемся о том, как двигается наша челюсть. Большинство людей, говоря о прикусе, подразумевает зубы. Но, как упоминалось выше, прикус – это целая система, контролирующая положение челюсти. Вот ее составляющие и их роль:
Роль мышц
Рисунок №4 Открывание, закрывание рта, жевание и глотание происходит благодаря работе большого количества мышц.
Открывание рта обеспечивают мышцы, располагающиеся в области шеи. Мышцы, удерживающие нижнюю челюсть, находятся позади челюсти и проходят под щеками к лобной и заушной областям.
Самые мощные мышцы, отвечающие за жевание, расположены в щечной области.
Рисунок №5 Наш организм стремится осуществлять все функции с наибольшей рациональностью и наименьшей затратой энергии. Поэтому в норме жевательные мышцы удерживают челюсть в положении, при котором зубы на 1-2 мм разобщены.
Рисунок №6 Из этого рационального положения нижняя челюсть сотни раз в день перемещается до смыкания зубов для осуществления глотания.
Все это происходит подсознательно. Наш мозг «запрограммирован» на процесс, который называется проприоцепция.
При правильном прикусе и положении челюсти в состоянии покоя большинство мышц находится в расслабленном состоянии.
Если Ваши зубы смыкаются не совсем правильно, мышцы могут приспосабливаться к этому, заставляя челюсть закрываться по траектории, вызывающей чрезмерное напряжение, спазм и со временем усталость мышц.
При этом положение физиологического покоя нижней челюсти (когда зубы не сомкнуты) не сопровождается расслаблением мышц, как это должно быть при нормальной окклюзии, а наоборот, приводит к их постоянному напряжению.
Роль суставов
Рисунок №7 Нижняя челюсть двигается благодаря суставам. называемым височнонижнечелюстными суставами, или ВНЧС.
Представьте сустав как мяч в корзине – суставная головка (мяч) двигается в углублении черепа (корзине). Между ними находится мягкотканная прослойка (суставной диск).
Положение суставной головки (мыщелка) в соответствующем углублении черепа (ямке) во многом определяется прикусом (окклюзией) – положением, где мышцы удерживают челюсть.
Рисунок №8 Если система сбалансирована, мыщелки расположены в центре суставной ямки и диск, находясь между суставной головкой и суставной ямкой, свободно двигается в суставе при открывании и закрывании рта.
Рисунок №9 Если жевательные мышцы приспосабливаются к неправильному положению челюсти, они могут удерживать головку сустава в смещенном положении, негативно влияя на ее функцию. Часто это приводит к смещению суставного диска, что препятствует нормальному его движению в суставе до того момента, пока он полностью не переместится в нормальное положение при открывании рта. Когда это происходит, возникает щелчок.
Интенсивность щелчка может варьироваться от едва осязаемой вибрации до очень громкого звука.
Этот звук часто является признаком ненормальной функции сустава, который в свою очередь, может быть связан с неправильным прикусом.
Роль осанки
Осанка также играет значительную роль в окклюзии. Нижнюю челюсть и нижние конечности можно считать взаимозависимыми частями скелетной системы человека. Если какая-либо из этих частей подвергается негативному влиянию, это может отразиться и на других частях скелета.
Проверим это, слегка сомкнув зубы. Обратите внимание на то, какие зубы сомкнулись первыми. Затем максимально откиньте голову назад и сомкните зубы еще раз. Не удивляйтесь, если на этот раз первый контакт придется на другие зубы. Изменяя положение головы, Вы тем самым влияете на баланс всей скелетной системы (и на Ваш прикус в частности).
Обратите внимание на то, какие зубы сомкнулись первыми. Затем максимально откиньте голову назад и сомкните зубы еще раз. Не удивляйтесь, если на этот раз первый контакт придется на другие зубы. Изменяя положение головы, Вы тем самым влияете на баланс всей скелетной системы (и на Ваш прикус в частности).
То же самое происходит, когда Вам ставят пломбу. Лежа в стоматологическом кресле под анестезией кажется, что пломба не мешает. Но после того, как действие анестезии заканчивается, и Вы встаете с кресла, Вы замечаете, что пломба выше, чем остальные зубы. Вот почему в нейромышечной стоматологии прикус оценивают в положении сидя – положении, в котором обычно находится ваша челюсть. Если оценивать прикус в положении сидя, откинувшись назад, челюсть также смещается кзади. Такое положение отличается от обычного.
Фото №10,11 В эксперименте на крысах была изготовлена завышающая пломба на один боковой зуб с правой стороны. Через неделю peнтгенологическое обследование выявило деформацию всего позвоночника. После выравнивания окклюзии изготовлением пломбы на боковой зуб слева, форма позвоночника восстановилась.
После выравнивания окклюзии изготовлением пломбы на боковой зуб слева, форма позвоночника восстановилась.
Рисунок №12 Поскольку существует непосредственная связь между всеми частями скелетно-мышечной системы, несомненно, положение головы оказывает влияние на окклюзию, и может вызывать напряжение мышц шеи и спины.
Рисунок №13 При смещении нижней челюсти назад в результате аномалии прикуса в детстве или стираемости зубов со временем, шея перемещается вперед, и голова запрокидывается назад. Это, в свою очередь, значительно увеличивает нагрузку на мышцы шеи плечевого пояса. Поэтому у большинства людей с передним положением головы возникают боли в шейном отделе или напряжение мышц шеи.
Рисунок №14, 15 Часто смещение нижней челюсти при неправильном прикусе сопровождается ротацией первого и второго шейного позвонков, что ведет к выраженной деформации всего шейного отдела позвоночника.
Также, как изменения в положении челюсти могут вызывать изменения осанки и приводить к патологии в шейном отделе позвоночника, так и изменения в позвоночнике могут влиять на положение челюсти и окклюзию.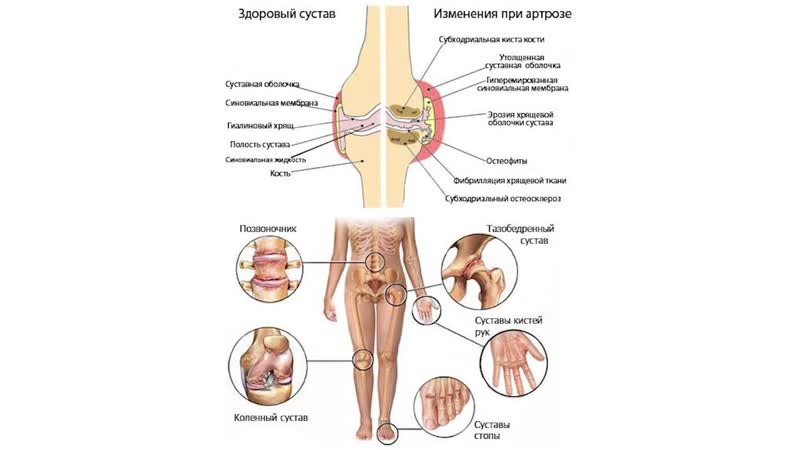
Роль дыхания и ночное апноэ
Рисунок №16 Смещение нижней челюсти назад часто приводит к сужению просвета дыхательных путей вследствие деформации шейного отдела позвоночника и смещения языка кзади, который следует за нижней челюстью. Для того, чтобы увеличить просвет дыхательных путей, мышцы еще больше перемещают шею вперед и запрокидывают голову назад.
При этом артерия, несущая кровь в головной мозг вдоль позвоночника, может резко перегибаться в области первого и второго шейных позвонков, вызывая нарушения кровоснабжения головного мозга.
Сужение дыхательных путей и нарушения кровоснабжения может вызывать состояние ночного апноэ – кратковременную остановку дыхания во время сна.
Повторяющиеся остановки дыхания приводят к значительному изменению метаболизма всего организма и, как следствие, могут стать одним из пусковых механизмов таких заболеваний как гипертония, сахарный диабет, инфаркт миокарда, инсульт и др. Поэтому нелеченное состояние ночного апноэ повинно в снижении продолжительности жизни на 20%.
Поэтому нелеченное состояние ночного апноэ повинно в снижении продолжительности жизни на 20%.
Теперь Вы понимаете, что прикус гораздо сложнее, чем просто способ смыкания зубов! А неправильный прикус может быть причиной не только ранней потери зубов, но и вызывать такие серьезные патологии, как диабет и инфаркт миокарда и даже снижать продолжительность жизни.
Артроскопия коленного сустава. Разрыв ПКС
Анатомия
Коленный сустав – не только самый крупный в организме человека, но и самый сложный. Он образован тремя костями: бедренной костью сверху, большеберцовой костью снизу, а спереди от этих костей располагается надколенник (коленная чашечка). Как бедренная, так и большеберцовая кость имеют по два расширяющихся костных выступа – мыщелка: наружный и внутренний. Наружный мыщелок еще называют латеральным (от латинского слова lateralis – наружный), а внутренний – медиальным (от латинского слова medialis — внутренний).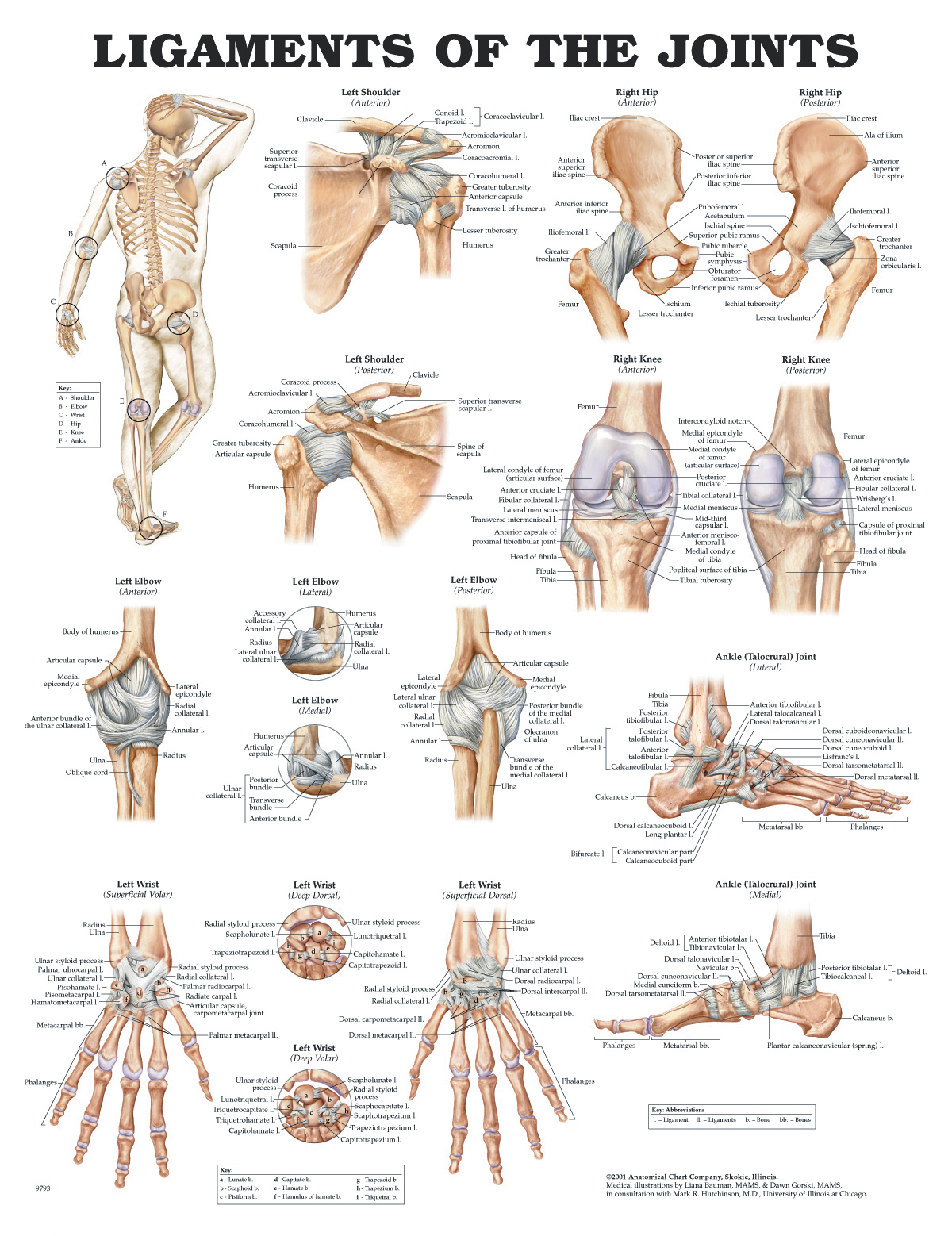 Основное движение коленного сустава – это сгибание, при этом надколенник ложится в специальную борозду между наружным и внутренним мыщелками бедренной кости.
Основное движение коленного сустава – это сгибание, при этом надколенник ложится в специальную борозду между наружным и внутренним мыщелками бедренной кости.
Контактирующие поверхности бедренной, большеберцовой костей и надколенника покрыты гладким хрящом, который облегчает скольжение.
Между бедренной и большеберцовой костью есть мениски – хрящевые прослойки полулунной формы, которые увеличивают стабильность сустава, повышая площадь контакта костей, работают как амортизаторы и выполняют некоторые другие важные функции.
Стабильность костей друг относительно друга обеспечивается за счет связок коленного сустава. К наиболее важным связкам коленного сустава относятся:
- Крестообразные связки, которые удерживают голень от смещения кпереди (передняя крестообразная связка) и кзади (задняя крестообразная связка).
- Большеберцовая коллатеральная связка (внутренняя боковая связка), которая удерживает голень от отклонения кнаружи.

- Малоберцовая коллатеральная связка (наружная боковая связка), которая удерживает голень от отклонения кнутри.
Передняя крестообразная связка находится в самом центре коленного сустава, сверху прикрепляется к наружному мыщелку бедренной кости, после чего идет вниз и немного кнаружи и прикрепляется к углублению на большеберцовой кости (переднее межмыщелковое поле), где часть ее волокон соединяются с менисками. Перпендикулярно передней крестообразной связке кзади от нее располагается задняя крестообразная связка, и если посмотреть на эти связки спереди, то можно увидеть, как они образуют крест, что и дало этим связкам такое название — крестообразные связки. Средняя длина передней крестообразной связки — 3 сантиметра, а ширина — 7-12 мм.
Передняя крестообразная связка, как и другие связки, в основном состоит из прочных коллагеновых волокон, которые практически не растягиваются. Эти волокна внутри связки закручены по спирали под углом в 110 градусов. Исходя из мест прикрепления связки и ее хода (сверху вниз, спереди назад и снаружи кнутри) становиться понятна ее роль: передняя крестообразная связка удерживает голень от смещения кпереди и кнутри.
Исходя из мест прикрепления связки и ее хода (сверху вниз, спереди назад и снаружи кнутри) становиться понятна ее роль: передняя крестообразная связка удерживает голень от смещения кпереди и кнутри.
Анатомия связок коленного сустава: ПКС — передняя крестообразная связка, ЗКС -задняя крестообразная связка
В составе передней крестообразной связки выделяют два пучка: передне-внутренний и задне-наружный. Такая двухпучковая структура передней крестообразной связки обеспечивает лучшую стабильность в коленном суставе при разных углах сгибания. Некоторые ученые даже выделяют третий — промежуточный пучок.
Передне-внутренний пучок в полтора раза длиннее задне-наружного (в среднем 37,7 мм против 20,7 мм) и шире (8,5 мм и 7,7 мм). При работе сустава эти два пучка находятся в сложном взаимодействии. При разогнутом колене они почти параллельны друг другу, если смотреть на них сбоку и перекрещиваются, если смотреть на них спереди. Если колено согнуть, то передне-внутренний пучок удлинняется, а задне-наружный — укорачивается.
Передняя крестообразная связка коленного сустава: двухпучковая структура. ПВ — передне-внутренний пучок (синяя линия), ЗН — задне-наружный (зеленая линия). Слева — вид сбоку, колено разогнуто; в центре — вид сбоку, колено согнуто; справа — вид спереди, колено разогнуто
Помимо того, что передняя крестообразная связка коленного сустава выполняет стабилизационную функцию (удерживает голень от смещения вперед и кнутри), в ней есть еще и нервные окончания, которые сигнализируют о том, в камо положении, согнутом или разогнутом находится коленный сустав.
Передняя крестообразная связка практически не имеет кровеносных сосудов.
Причины разрыва передней крестообразной связки и причины
Растяжения и повреждения передней крестообразной связки являются очень распространенной травмой. Например в США ежегодно диагностируется около 200 тысяч разрывов передней крестообразной связки, из них в 100 тысячах случаев выполняется операция по реконструкции (пластике) передней крестообразной связки. Среди всех других связок колена передняя крестообразная травмируется чаще всего, например, разрывы передней крестообразной связки происходят в 15-30 раз чаще, чем разрывы задней крестообразной связки. В спорте разрыв передней крестообразной связки у женщин происходит в 4-10 раз чаще, чем мужчины.
Среди всех других связок колена передняя крестообразная травмируется чаще всего, например, разрывы передней крестообразной связки происходят в 15-30 раз чаще, чем разрывы задней крестообразной связки. В спорте разрыв передней крестообразной связки у женщин происходит в 4-10 раз чаще, чем мужчины.
Исходя из функции, которую выполняет передняя крестообразная связка (удерживание голени от смещения вперед и кнутри), становится понятным и механиз травмы, при котором происходит растяжение или разрыв передней крестообразной связки. Как правило кручение на порной ноге, когда корпус с бедром вращается наружу, а голень со стопой остаются на месте.
Однако на самом деле механизм и причины разрыва передней крестообразной связки сложнее. Принципиально в качестве причин разрыва передней крестообразной связки можно выделить прямую травму (контактный механизм: удар по голени, бедру) и непрямую травму (неконтактный механизм: кручение на ноге при резком торможении, приземление после прыжка и т. д.).
д.).
Отклонение голени кнаружи и кручение бедра кнутри. Этот механизм разрыва передней крестообразной связки самый распространенный. Часто такой разрыв передней крестообразной связки происходит в гандболе, баскетболе, футболе и волейболе, когда при беге нужно резко развернуться или при приземлении после прыжка с разворотом корпуса кнутри от опорной ноги. При таком механизме травмы может произойти и разрыв внутреннего мениска. Если такое движение будет очень сильным, то возможен разрыв трех структур: передней крестообразной связки, внутреннего мениска и внутренней боковой связки. Такое повреждение коленного сустава еще называют «несчастливой триадой» или «взрывом коленного сустава». Это название прижилось по имени хирурга O’Donoghue, которые его впервые описал в 1950 году.
«Несчастливая триада»: при сильном отклонении голени кнаружи и вращении бедра кнутри возможен разрыв трех структур: передней крестообразной связки (1), внутреннего мениска (2) и внутренней боковой связки (3)
Отклонение голени кнутри и кручение бедра кнаружи. Этот механизм разрыва передней крестообразной связки коленного сустава противоположен предыдущему, при этом тоже возможен разрыв мениска, но наружного.
Этот механизм разрыва передней крестообразной связки коленного сустава противоположен предыдущему, при этом тоже возможен разрыв мениска, но наружного.
Фантом-стопа. Этот механизм разрыва возможен при падении с горных лыж. Например, при падении назад правая лыжа задирается вверх и только ее задний конец соприкасается со снегом. Как только лыжа входит в снег (край лыжи и олицетворяет «призрачную стопу»), она делает поворот и обусловливает внешнее вращение голени (пронация). Коленный сустав при этом согнут под прямым углом. Этот механизм может привести и к ихолировнному повреждению (полному или частичному разрыву) передней крестообразной связки без повреждения менисков и других структур (задне-латерального угла).
Механизм, обусловленный лыжным ботинком. Чаще всего разрывы передней крестообразной связки по этому механизму происходят у горнолыжников, которые носят более высокие и жесткие ботинки. Например, при падении назад верхняя часть ботинка передает нагрузку на верхнюю часть голени большеберцовой кости по типу «выдвижного ящика». Бедро кость смещается назад, а голень удерживается задним краем высокого ботинка. Передняя крестообразная связка натягивается и рвется. Фиксированный наклон вперед во всех современных лыжных ботинках способствует такому типу разрыва.
Бедро кость смещается назад, а голень удерживается задним краем высокого ботинка. Передняя крестообразная связка натягивается и рвется. Фиксированный наклон вперед во всех современных лыжных ботинках способствует такому типу разрыва.
Контактные механизмы. Разрыв передней крестообразной связки может произойти в результате прямого удара по колену, бедру или голени. При этом может произойти отклонение голени кнаружи, кнутри или кпереди. Разрыв передней крестообразной связки может произойти и в результате переразгибания колена (гиперэкстензии). Гиперэкстензия может быть вызвана как прямым ударом по колену спереди, так и ударом по нижней части голени. Кроме того разрыв передней крестообразной связки при сильном ударе ко верхней части голени сзади. Контактные механизмы травмы встречаются редко.
Факторы, которые способствуют разрыву передней крестообразной связки
Угол между бедром и голенью. Если смотреть на скелет спереди, то можно увидеть как бедро соединяется с голенью под углом, который называют углом квадрицепса или Q-углом. Размер угла Q определяется шириной таза. У женщин таз более широкий, чем у мужчин, поэтому у женщин и Q-угол больше, чем у мужчин. Большой угол Q приводит к тому, что при отклонении голени кнаружи нагрузка на переднюю крестообразную связку больше и поэтому она легче рвется.
Размер угла Q определяется шириной таза. У женщин таз более широкий, чем у мужчин, поэтому у женщин и Q-угол больше, чем у мужчин. Большой угол Q приводит к тому, что при отклонении голени кнаружи нагрузка на переднюю крестообразную связку больше и поэтому она легче рвется.
Q-угол у мужчин и женщин
Ширина межмыщелковой вырезки (Notch-вырезка). Передняя крестообразная связка находится в коленном суставе в межмыщелковой вырезке. У женщин она уже, чем у мужчин и при движениях в коленном суставе пространство вокруг передней крестообразной связки меньше, и она может даже тереться о край наружного мыщелка бедренной костичто способствует разрыву. При вращении голени с распрямлением в колене узкая межмыщелковая вырезка может зажать переднюю крестообразную связку и разорвать ее.
Межмыщелковая вырезка (обведена красным цветом) у женщин уже, чем у мужчин, что способствует разрыву передней крестообразной связки
Сила мышц бедра. Помимо связок важную роль в стабильности коленного сустава играют мышцы бедра, которые своими сухожилиями крепятся к большеберцовой кости голени. У женщин мышцы бедра слабее чем у мужчин, и поэтому в обеспечении стабильности коленного сустава большая нагрузка приходится на переднюю крестообразную связку.
Помимо связок важную роль в стабильности коленного сустава играют мышцы бедра, которые своими сухожилиями крепятся к большеберцовой кости голени. У женщин мышцы бедра слабее чем у мужчин, и поэтому в обеспечении стабильности коленного сустава большая нагрузка приходится на переднюю крестообразную связку.
Согласованность мышц бедра. Передние мышцы бедра (четырехглавая мышца бедра или квадрицепс) и задние мышцы бедра у женщин работают по другому, чем у мужчин. При согнутом колене женский квадрицепс сокращается сильнее, что выдвигает голень вперед, натягивая переднюю крестообразную связку. В тоже время задние мышцы бедра, которые препятствуют сдвиганию голени вперед, реагируют медленнее, чем у мужчин. Тем самым создаются предпосылки для разрыва передней крестообразной связки.
Гормональный профиль. Возможно, что разрыву передней крестообразной связки способствуют некоторые гормоны (эстроген и прогестерон). Некоторые ученые считают, что они уменьшают и прочность вех связок, не только передней крестообразной, и их эластичность. Эта эластичность (связки способны растягиваться на 4-5% от своей длины, не разрываясь при этом) вообще защищает от многих травм, позволяя поглотить больше энергии, прежде чем порвутся связки.
Эта эластичность (связки способны растягиваться на 4-5% от своей длины, не разрываясь при этом) вообще защищает от многих травм, позволяя поглотить больше энергии, прежде чем порвутся связки.
Все эти факторы в комплексе объясняют большую вероятность разрыва передней крестообразной связки у женщин, однако каждый из этих фактором может работать и у мужчин? например, у мужчин тоже бывает увеличенный Q-угол или узкая межмыщелковая вырезка.
Профилактика
В спорте разрывы передней крестообразной связки чаще встречаются у женщин, но в обычной жизни они встречаются одинаково часто как у мужчин, так и у женщин. Профилактика разрывов передней крестообразной связки касается, в основном, только спорта, и включает в себя обязательные разминки, укрепляющие и проприоцептивные тренировки, а также изменение техники бега, прыжков и рывковых движений. К сожалению, в настоящее время общепринятой программы профилактики травм передней крестообразной связки не существует.
Какие бывают повреждения передней крестообразной связки?
Как мы уже упоминали, передняя крестообразная связка до определенного предела может растягиваться (на 4-5% от своей длины). Если сила будет большей, то может произойти частичный разрыв связки (микроразрыв отдельных волокон), а если сила будет еще большей, то произойдет частичный разрыв, и, наконец, если сила будет еще увеличиваться, то произойдет полный разрыв передней крестообразной связки.
|
Классификация повреждений передней крестообразной свзки американской медицинской ассоциации спотивных травм (American Medical Association for Athletic Injuries) |
|
|
I степень: |
малые растяжения передней крестообразной связки (микроразрывы). |
|
II степень: |
умеренные растяжения связки (частичные разрывы). Имеют такие же признаки, что и малые растяжения, но эта травма склонна многократно повторяться, так как после частичного разрыва связка становится менее прочной и ее повторная травма может произойти гораздо легче |
|
III степень: |
полные разрывы. Выраженная боль, отек, ограничение движений, часто нарушение опороспособности, нестабильность коленного сустава. |
Однако на самом деле вариантов повреждений передней крестообразной связки больше. Например, как мы уже упоминали, у передней крестообразной связки есть два пучка. Бывают разрывы одного из пучков (передне-внутреннего или задне-наружного).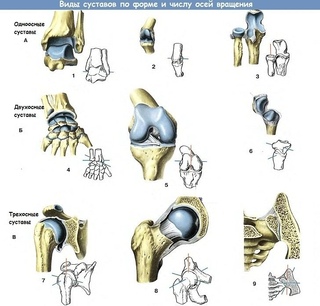 При этом оторвавшийся пучок передней крестообразной связки может болтаться в коленном суставе и блокировать движения, давая картину, похожую на блок коленного сустава при разрыве мениска.
При этом оторвавшийся пучок передней крестообразной связки может болтаться в коленном суставе и блокировать движения, давая картину, похожую на блок коленного сустава при разрыве мениска.
Кроме того, возможен и так называемый перелом Сегонда. Иногда его называют отрывным переломом межмыщелкового возвышения.
Перелом Сегонда (отрыв передней крестообразной связки от места прикрепления к большеберцовой кости с костным блоком). На рентгенограмме справа показан не только перелом Сегонда в месте прикрепления передней крестообразной связки (синяя стрелка), но и в месте прикрепления наружной боковой связки (рыжая стрелка)
Кроме того, как мы мы уже отмечали, разрыв передней крестообразной связки может сочетаться с разрывами менисков и других связок коленного сустава (задней крестообразной, наружной боковой, внутренней боковой).
Симптомы разрыва передней крестообразной связки
Повреждению передней крестообразной связки обычно предшествует травма коленного сустава, сразу после которой возникает боль и сильный отек колена.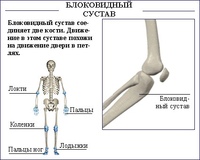 При разрыве передней крестообразной связки часто слышно треск, однако это неспецифический признак, который бывает и при разрывах других связок коленного сустава. Кроме того, в момент травмы возможно ощущение «вывихивания» голени кпереди или вбок. В таких случаях нужно обратиться к врачу.
При разрыве передней крестообразной связки часто слышно треск, однако это неспецифический признак, который бывает и при разрывах других связок коленного сустава. Кроме того, в момент травмы возможно ощущение «вывихивания» голени кпереди или вбок. В таких случаях нужно обратиться к врачу.
Прежде всего врач-травматолог выяснит механизм травмы, который поможет заподозрить не только повреждение передней крестообразной связки, но и других структур (например, задней крестообразной связки, наружной и внутренней боковых коллатеральных связок).
При разрыве передней крестообразной связки в полость сустава попадает кровь — такое состояние называют гемартрозом. В первые несколько дней после травмы этот гемартроз и боль могут быть настолько выражены, что полноценное обследование сустава руками врача невозможно, а именно благодаря обследованию руками врача и может быть поставлен диагноз разрыва передней крестообразной связки. Такое обследование может быть выполнено позже, когда острая боль и гемартроз пройдут. Как правило к этому моменту и обнаруживается нестабильность коленного сустава или ощущение «провала» в нем. Это происходит ввиду того, что разованная передняя крестообразная связка не удерживает голень от смещения кпереди и кнутри (антеромедиальная или передне-внутренняя нестабильность голени в коленном суставе).
Как правило к этому моменту и обнаруживается нестабильность коленного сустава или ощущение «провала» в нем. Это происходит ввиду того, что разованная передняя крестообразная связка не удерживает голень от смещения кпереди и кнутри (антеромедиальная или передне-внутренняя нестабильность голени в коленном суставе).
Диагноз разрыва передней крестообразной связки
После того, как врач тщательно ознакомиться с механизмом травмы, он начнет тестировать Ваши коленные суставы. В первую очередь обследуют здоровое колено, чтобы ознакомить пациента с техникой осмотра, а так же для того, чтобы имелась возможность сравнить результаты тестов на здоровой и больной ноге. Для выявления передней нестабильности голени в коленном суставе существует ряд специальных тестов. Принцип этих тестов состоит в том, что врач-травматолог провоцирует голень смещаться кпереди, и, если передняя крестообразная связка разорвана и не выполняет своей функции, то голень будет поддаваться и смещаться. Существует три основных теста, которые определяют передне-внутреннюю нестабильность голени в коленном суставе: тест переднего выдвижного ящика, тест «pivot shift» и тест Лахмана (Lachman).
Существует три основных теста, которые определяют передне-внутреннюю нестабильность голени в коленном суставе: тест переднего выдвижного ящика, тест «pivot shift» и тест Лахмана (Lachman).
Тест переднего выдвижного ящика. Нога согнута в колене под прямым углом, врач тащит голень на себя, оценивая ее смещение в сравнении со здоровым коленом. Дополнительно тест выполняется с поворотом стопы внутрь и наружу
Если тест переднего выдвижного ящика дал сомнительные результаты, то для более точного измерения нестабильности голени в коленном суставе используется специальный прибор — артрометр, который позволяет оценить подвижность голени с точностью до миллиметра
Pivot shift тест или тест Jerk
Тест Лахмана (Lachman). Пробу проводят при согнутом под углом 20—30 градусов колене. Оценивают степень смещения голени вперед, а также ощущения в момент остановки. Недостаточность функции переднецй крестообразной связк4и или переднюю нестабильность голени разделяют на три степени, основываясь на сравнении со здоровой ногой. Первой степени соответствует увеличение смещения на 1—5 мм (т.е. подвижность голени больной ноги на 1-5 мм больше, чем на здоровой), второй — на 6—10 мм, третьей — более чем на 10 мм.
Первой степени соответствует увеличение смещения на 1—5 мм (т.е. подвижность голени больной ноги на 1-5 мм больше, чем на здоровой), второй — на 6—10 мм, третьей — более чем на 10 мм.
Как мы уже отмечали, в первые несколько дней после травмы боль в колене и гемартроз делают такое обследование невозможным, но, если сразу после травмы не упустить время, то есть провести осмотр до того, как разовьется отек и больной начнет инстинктивно сопротивляться манипуляциям врачато, то эти тесты воможны. Уменьшить боль и улучшить качество обследования можно, аспирировав (удалив шприцом) из сустава кровь.
При тщательном сборе анамнеза и внимательном осмотре, тестировании сустава разрыв передней крестообразной связки можно диагностировать без дополнительных методов исследования. Но, так как необходимо исключить и другие травмы (переломы мыщелков большеберцовой и мыщелков бедренной костей, переломы надколенника, перелом Сегонда, разрывы менисков, боковых связок и др.), врач использует и другие, инструментальные методы обследования (рентгенографию, магнитно-резонансную томографию, УЗИ).
Лучевая диагностика. Для исключения переломов выполняют рентгенографию коленного сустава в стандартных проекциях. Перелом Сегонда, упомянутый выше, представляет собой отрывной перелом участка мыщелка большеберцовой кости. Чаще этот перелом встречается у детей и подростков. Следующий по ценности метод для обнаружения сопутствующих травм — магнитно-резонансная томография. Точность ее для диагностики разрыва передней крестообразной связки составляет 95% или более, но обычно использование магнитно-резонансной томографии (МРТ) является подстраховкой, поскольку диагноз часто очевиден при обследовании руками. Более того, МРТ может быть даже вредным, поскольку исследование может показать «страшный» разрыв связки, а на самом деле он не будет давать нестабильности — и в такой ситуации врач и пациент могут склониться к ненужной операции. Среди ортопедов, травматологов, спортивных врачей есть даже специальное обозначение таких случаев — VOMIT, что является англоязычной аббревиатурой victim of modern imaging techniques (жертва современных изуализирующих методов обследования, к которым относится и МРТ).
В 80% случаев на магнитно-резонансных томограммах обнаруживают также поднадкостничные гематомы в области наружного мыщелка бедренной кости и наружной части большеберцовой кости.
Магнитно-резонансная томография коленного сустава. Слева — нормальная передняя крестообразная связка. На снимке она выглядит как равномерный темный тяж. Справа — разрыв передней крестообразной связки в ее верхней части. Связка на снимке не целая и светлая.
Лечение
Разрыв передней крестообразной связки совершенно не означает, что единственным возможным методом лечения такой травмы будет операция. Показанием к операции является не сам факт разрыва передней крестообразной связки, а развившаяся вследствие разрыва передне-внутренняя нестабильность голени в коленном суставе. Частичные разрывы передней крестообразной связки в большинстве случаев не приводят к нестабильности голени, поскольку оставшаяся часть связки может вполне успешно стабилизировать голень в коленном суставе. Полные разрывы также не всегда приводят к нестабильности. Например, оторвавшаяся передняя крестообразная связка может подпаяться к задней крестообразной связке и при неспротивных нагрузках в таком случае нестабильности не будет, и, соотеветственно, такое состояние не будет требовать операции. Стоит еще раз отметить, что передняя крестообразная связка хоь и главный стабилизатор, но не единственный (существуют и другие связки, мышцы, капсула сустава), и даже при полном разрыве оставшиеся неповрежденными структуры могут обеспечивать стабильность при определенном уровне физических нагрузок.
Полные разрывы также не всегда приводят к нестабильности. Например, оторвавшаяся передняя крестообразная связка может подпаяться к задней крестообразной связке и при неспротивных нагрузках в таком случае нестабильности не будет, и, соотеветственно, такое состояние не будет требовать операции. Стоит еще раз отметить, что передняя крестообразная связка хоь и главный стабилизатор, но не единственный (существуют и другие связки, мышцы, капсула сустава), и даже при полном разрыве оставшиеся неповрежденными структуры могут обеспечивать стабильность при определенном уровне физических нагрузок.
Прежде чем мы поговорим о лечении, стоит разделить повреждения и разрывы передней крестообразной связки по давности. Можно выделить свежие повреждения, когда после травмы колена прошло несколько дней, в колене имеется кровь (гемартроз) и еще ярко выражена боль. Несвежие случаи (до 3-5 недель), когда отек спадает, но связка еще не срослась (имеется ввиду возможность «подпаивания» передней крестообразной связки к задней или срастание частичного микроразрыва). И, наконец, спустя 3-5 недель после травмы можно выделить период, когда все нарушения функции сустава обусловлены только недостаточностью поврежденной передней крестообразной связки, а не болью или отеком острой травмы.
И, наконец, спустя 3-5 недель после травмы можно выделить период, когда все нарушения функции сустава обусловлены только недостаточностью поврежденной передней крестообразной связки, а не болью или отеком острой травмы.
В остром периоде, когда повреждение (растяжение, частичный или полный разрыв) передней крестообразной связки свежее, лечение направлено на снятие боли и отека (гемартроза) коленного сустава. Сразу после травмы не пытайтесь передвигаться без посторонней помощи, желательно вообще не наступать на травмированную ногу — ведь нагрузка может усугубить внутрисуставные повреждения. Сразу после травмы (и в первые 2-3 суток) нужно прикладывать холод, применять противовоспалительные препараты (обезбаливающие таблетки, капсулы). Важен покой для коленного сустава — который подразумевает ограничение и осевой нагрузки на ногу (нельзя наступать на ногу или можно наступать с частичной опорой), и амплитуды движений. Для ограничения амплиитуды движений может использоваться гипсовая лонгета, которая полностью исключит движения к коленном суставе, или ортез, который позволяет как полностью запрещать движения, так и ограничивать их в заданной амплитуде за счет специальных регулируемых шарниров. При наличии выраженного гемартроза необходимо отсасывать шприцом скапливающуюся в коленном суставе кровь — это позволит значительно снизить боль.
При наличии выраженного гемартроза необходимо отсасывать шприцом скапливающуюся в коленном суставе кровь — это позволит значительно снизить боль.
Ортез на коленный сустав
Во втором периоде (несвежий разрыв), который начинается после купирования острой боли в коленном суставе и гемартроза, начинают постепенно восстанавливать движения и приступают к тренировке мышц. Физические упражнения, которые укрепляют подколенные мышцы и четырехглавую мышцу бедра, помогут быстрее возвратить нормальную подвижность в суставе. Тренированные мышцы сами по себе могут стабилизировать коленный сустав, что очень важно при повреждении передней крестообразной связки. Если нет каких-либо других повреждений (связок, менисков), то упражнения выполняют с нарастающей амплитудой и интеснивностью, исключая только лишь те движения, которые провоцируют нестабильность. Для ограничения этих движений целесообразно все время использовать ортез для коленного сустава. Спустя 3-5 недель после травмы, после восстановления амплитуды движений и силы мышц, ортез снимают и еще больше увеличивают активность.
Широко распространенная практика полного обездвиживания коленного сустава гипсовой лонгетой на 5-6 недель неправильна, так как она может привести к стойкому ограничению движений в суставе (контрактуре), атрофии мышц. Конечно же, если повреждению передней крестообразной связки сопутствуют другие травмы структур колена (мениски, другие связки), то тактика лечения во втором периоде может быть другой, например, врач может обоснованно полностью запретить движения в коленном суставе или, наоборот, рекомендовать безотлагательную операцию.
В третьем периоде сустав оценивают с «чистого листа». Грубо говоря, если на нужном уровне физической активности нет признаков нестабильности, то консервативное лечение можно считать успешным. Если при нужном уровне физической активности имеются признаки нестабильности (боль, непослушность колена, выскальзывание, подкашивание и т.д.), то переднюю крестообразную связку можно признать несостоятельной и выходом в такой ситуации может быть операция. Однако важно понимать, что уровень физической активности после прекращения второго периода, когда проводилась иммобилизация, т.е. полное или частичное обездвиживание ортезом, восстанавливается не сразу, а за несколько недель. При этом важно продолжать тренировать передние и задние мышцы бедра, которые могут компенсировать разорванную переднюю крестообразную связку. Если после всего этого сохраняется нестабильность коленного сустава при нужных физических нагрузках, то ставится диагноз хронической передне-медиальной нестабильности, которая лечится только операцией.
Однако важно понимать, что уровень физической активности после прекращения второго периода, когда проводилась иммобилизация, т.е. полное или частичное обездвиживание ортезом, восстанавливается не сразу, а за несколько недель. При этом важно продолжать тренировать передние и задние мышцы бедра, которые могут компенсировать разорванную переднюю крестообразную связку. Если после всего этого сохраняется нестабильность коленного сустава при нужных физических нагрузках, то ставится диагноз хронической передне-медиальной нестабильности, которая лечится только операцией.
Консервативное, т.е. безоперационное лечение изолированных повреждений передней крестообразной связки рекомендуется или может быть эффективным в случаях, когда:
- при частичных разрыв без признаков нестабильности в остром периоде
- при полных разрывах без признаков нестабильности в повседневной жизни у спортсменов, которые более не планируют возвращаться в спорт
- при низких физических запросах (малоподвижный образ жизни).

- у детей и подростков с незакрытыми зонами роста кости
- у пожилых людей (разрывы связки у детей и у пожилых встречаются редко — около 5% случаев от числа всех разрывов)
Консервативное лечение травм передней крестообразной связки обычно не дает хороших результатов у людей, возвращающихся к интенсивным спортивным занятиям. Боль, отек и нестабильность периодически возникают у 56—89% спортсменов с разрывами передней крестообразной связки после консервативного лечения. Важно отметить, что нестабильность увеличивает риск последующих травм внутрисуставных структур (менисков, других связок). Кроме того, в нестабильном коленном суставе сильнее изнашивается хрящ, что приводит к развитию артроза коленного сустава. Без операции вероятность возвращения в профессиональный спорт после полных разрывов передней крестообразной связки составляет не более 20%.
У профессиональных спортсменов операция по восстановлению передней крестообразной связки может быть выполнена и сразу после травмы, т. е. без этапа консервативного лечения. Кроме того, безотлагательная операция может быть целесообразной и в том случае, если разрыву передней крестообразной связки сопутствует и повреждение других внутрисуставных структур. Например, при сопутствующем разрыве мениска его оторванный и болтающийся лоскут может блокировать движения в коленном суставе и, соответственно, полноценное консервативное движение в таком случае не возможно в принципе.
е. без этапа консервативного лечения. Кроме того, безотлагательная операция может быть целесообразной и в том случае, если разрыву передней крестообразной связки сопутствует и повреждение других внутрисуставных структур. Например, при сопутствующем разрыве мениска его оторванный и болтающийся лоскут может блокировать движения в коленном суставе и, соответственно, полноценное консервативное движение в таком случае не возможно в принципе.
Хирургическое лечение. Операцию делают в том случае, если после консервативного лечения стабильность сустава не соответствует требованиям физической активности. Стоит отметить, что операция дает наилучшие результаты на фоне хороших движений в коленном суставе и сильных мышц, что еще раз подчеркивает важность консервативного этапа лечения. В среднем операции по восстановлению передней крестообразной связки у неспортсменов делают через 6 месяцев после разрыва, но это не значит, что позже операцию делать не нужно. Бывает, что ее делают и через 5-7 лет после травмы. В принципе операция может быть выполнена на любом сроке после травмы, за исключением тех случаев, когда в коленном суставе на фоне разрыва передней крестообразной связки и последовавшей за ним нестабильности коленного сустава развился выраженный артроз.
В принципе операция может быть выполнена на любом сроке после травмы, за исключением тех случаев, когда в коленном суставе на фоне разрыва передней крестообразной связки и последовавшей за ним нестабильности коленного сустава развился выраженный артроз.
Идеальный кандидат на операцию — это молодой подвижный человек с объективными (т.е. обнаруживаемыми врачом) и субъективными (ощущаемыми пациентом) признаками нестабильности, желающий заниматься спортом, где необходимы частые рывковые движения и прыжки. Напротив, для больных постарше, с имеющимся дегенеративными изменениями в суставе, не участвующих в соревнованиях и без жалоб на нестабильность сустава больше подходят консервативное лечение, лечебная физкультура.
Сшить разорвавшуюся переднюю крестообразную связку невозможно — для ее восстановления используются трансплантаты, т.е. другие сухожилия (аутотрансплантат из связки надколенника, аутотрансплантат из подколенных сухожилий, аллотрансплантаты) или синтетические протеы.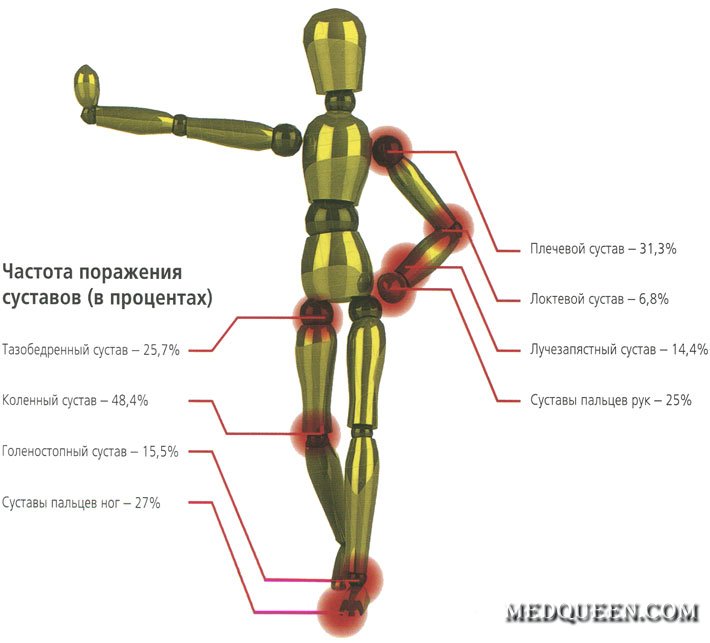 Исключение, пожалуй, только одно — перелом Сегонда (отрыв межмыщелкового возвышения). В таком случае оторвавшийся вместе со связкой костный блок можно фиксировать на свое место.
Исключение, пожалуй, только одно — перелом Сегонда (отрыв межмыщелкового возвышения). В таком случае оторвавшийся вместе со связкой костный блок можно фиксировать на свое место.
Схема операции при переломе Сегонда
Еще при первых попытках хирургического восстановления передней крестообразной связки было замечено, что простое сшивание не дает хороших результатов, да это часто и невозможно технически. Начались поиски оптимального способа реконструкции с помощью различных материалов: от искусственных до ауто- и аллотрансплантатов. Аутотрансплантаты — это связки или сухожилия, которые берутся у самого пациента из другого места (связка надколенника, сухожилия хамстринг-мышц и др.). Аллотрасплантаты — специально обработанные связки или сухожилия других людей.
Операцию по восстановлению передней крестообразной связки называют «пластикой передней крестообразной связки» или «стабилизацией коленного сустава». Суть операции заключается в том, что разорвавшуюся связку убирают, а вместо нее ставят заменитель. Сейчас такие операции выполняются малотравматично благодаря артроскопии. Суть артроскопических операций заключается в том, что их выполняют без разрезов, а через маленькие проколы длинной по 1-2 сантиметра. Через один из проколов в сустав вводят артроскоп (оптическую часть видеокамеры), что позволяет осматривать коленный сустав изнутри. Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Через другой прокол вводят минниатюрные инструменты, которыми и выполняют операцию. Артроскопия позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок). Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Использование современных инструментов и высокочувствительной оптики позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок) – и все это через 2–3 небольших разреза.
Сейчас такие операции выполняются малотравматично благодаря артроскопии. Суть артроскопических операций заключается в том, что их выполняют без разрезов, а через маленькие проколы длинной по 1-2 сантиметра. Через один из проколов в сустав вводят артроскоп (оптическую часть видеокамеры), что позволяет осматривать коленный сустав изнутри. Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Через другой прокол вводят минниатюрные инструменты, которыми и выполняют операцию. Артроскопия позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок). Во время операции хирург смотрит на монитор и видит все, что происходит в данный момент в суставе, с большим увеличением – от 40 до 60 раз. Использование современных инструментов и высокочувствительной оптики позволяет выполнять тончайшие манипуляции на коленном суставе с минимальным повреждением окружающих структур и самого сустава (например, сшивание или удаление части менисков, пересадка хряща, реконструкция связок) – и все это через 2–3 небольших разреза.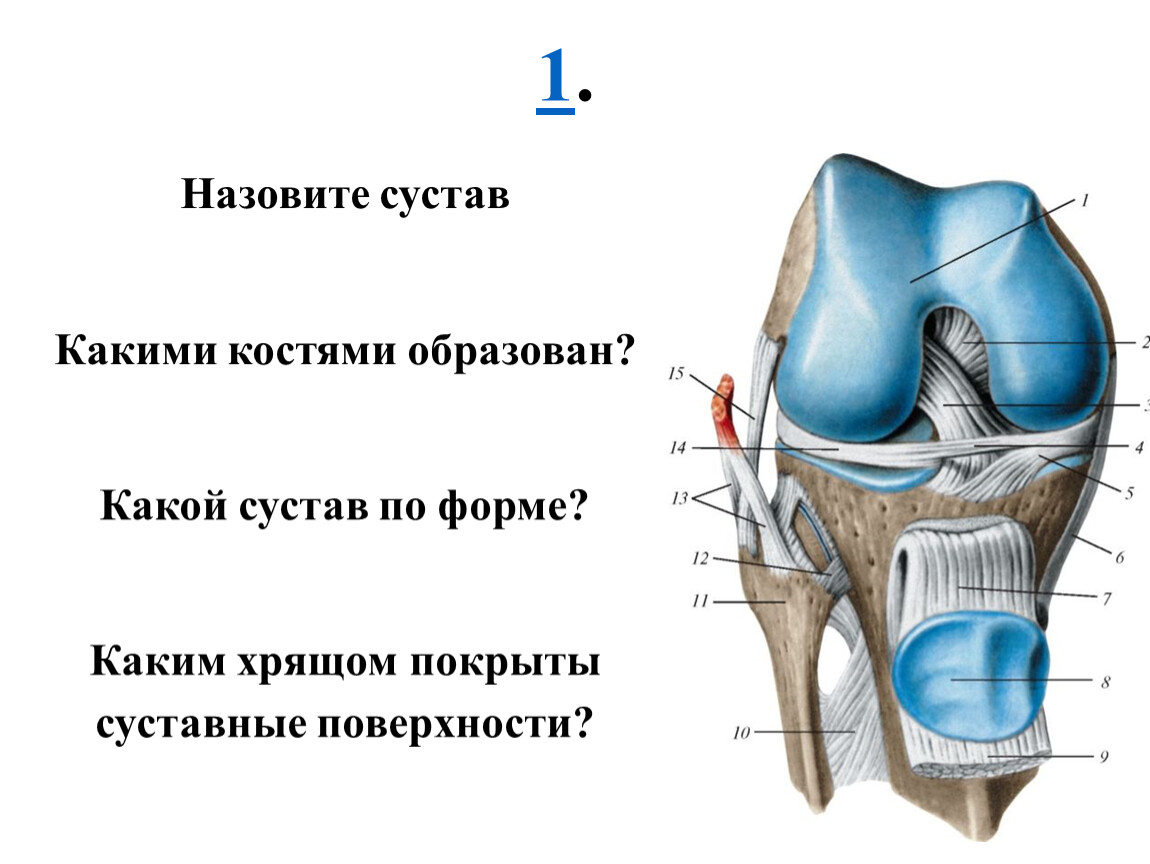
Артроскопия коленного сустава
Восстановленная передняя крестообразная связка в идеале должна по прочности, расположению и функции соответствовать неповрежденной. Проблема прочности решается за счет адекватного выбора материала для пластики, и первостепенным становится расположение трансплантата. Обычно его проводят через каналы в большеберцовой и бедренной костях таким образом, чтобы позиция трансплантата максимально точно соотвтетствовала нормальной связке.
Для успешной реконструкции необходимо подобрать правильную степень натяжения трансплантата и прочно фиксировать его. Натяжение трансплантата определяет его функциональность: слабо натянутый трансплантат не обеспечивает стабильности коленного сустава, туго натянутый — может порваться или ограничить амплитуду движений в коленном суставе.
Реконструкция связкой надколенника. Эта связка соединяет надколенник с большеберцовой костью. Аутотрансплантат отсекают от большеберцовой кости и надколенника с костными фрагментами, таким образом получается связка с костными блоками на концах. В большеберцовой и бедренной костях просверливаются каналы, выходящие в полость коленного сустава. Внутренние отверстия этих каналов в суставе находятся в тех же самых местах, где находились места прикрепления передней крестообразной связки. Трансплантат связки проводится в полость сустава через канал большеберцовой кости. Концы трансплантата протеза фиксируются в костных каналах при помощи специальных металлических или биополимерных рассасывающихся винтов. Титановый винт очень прочный, но он не рассасывается, что при возможных последующих операциях будет создавать технические трудности. В целом у молодых пациентов мы считаем более предпочтительными рассасывающиеся винты. Иногда такой трансплантат называют BTB-трансплантатом от английской аббревиатуры BTB: bone-tendon-bone (кость-сухожилие-кость). Именно эти костные блоки трансплантата фиксируются в каналах бедренной и большеберцовой кости винтами. Такая фиксация имеет важное преимущество: костный блок трансплантата быстрее срастается со стенками канала — за 2—3 недели, что значительно меньше срока прочного прирастания сухожилия к кости, что требуется, например, у трансплантата из подколенных сухожилий.
В большеберцовой и бедренной костях просверливаются каналы, выходящие в полость коленного сустава. Внутренние отверстия этих каналов в суставе находятся в тех же самых местах, где находились места прикрепления передней крестообразной связки. Трансплантат связки проводится в полость сустава через канал большеберцовой кости. Концы трансплантата протеза фиксируются в костных каналах при помощи специальных металлических или биополимерных рассасывающихся винтов. Титановый винт очень прочный, но он не рассасывается, что при возможных последующих операциях будет создавать технические трудности. В целом у молодых пациентов мы считаем более предпочтительными рассасывающиеся винты. Иногда такой трансплантат называют BTB-трансплантатом от английской аббревиатуры BTB: bone-tendon-bone (кость-сухожилие-кость). Именно эти костные блоки трансплантата фиксируются в каналах бедренной и большеберцовой кости винтами. Такая фиксация имеет важное преимущество: костный блок трансплантата быстрее срастается со стенками канала — за 2—3 недели, что значительно меньше срока прочного прирастания сухожилия к кости, что требуется, например, у трансплантата из подколенных сухожилий. Края разрезанной связки надколенника, откуда был взят трансплантат, зашиваются.
Края разрезанной связки надколенника, откуда был взят трансплантат, зашиваются.
Схема операции пластики передней крестообразной связки трансплантаом из связки надколенника (BTB-трансплантат)
Принцип фиксации костного блока трансплантата титановым или рассасывающимся винтом
Рентгенограмма после операции стабилизации коленного сустава BTB-трансплантатом. Костные блоки фикированы титановыми винтами, которые хорошо видны на рентгенограмме. Рассасывающиеся винты рентгенпрозрачны и поэтому не видны.
Артроскопическая стабилизация коленного сустава: пластика передней крестообразной связки BTB — трансплантатом (из связки надколенника с костными блоками надколенника и бугристости большеберцовой кости)
Аутотрансплантат из подколенных сухожилий. Иногда этот трансплантат называют еще хамстринг-трансплантатом. В качестве материала для пересадки используется сухожилие полусухожильной мышцы бедра, которое забтирают специальным инструментом (стриппером) через разрез длинной 3-4 сантиметра.
В качестве материала для пересадки используется сухожилие полусухожильной мышцы бедра, которое забтирают специальным инструментом (стриппером) через разрез длинной 3-4 сантиметра.
После забора сухожилия полусухожильной мышцы его складывают пополам, прошивают и, точно также как и при описанном выше BTB-трансплантате, просверливают каналы в бедренной и большеберцовой костях, через которые проводят новую связку, натягивают и фиксируют ее. Иногда для пластики забирают не одно сухожилие, а два (из полусухожильной, нежной или полуперепончатой мышц). Вариантов фиксации такого трансплантата больше, чем BTB — скобы, пуговицы, пины, винты и т.д.
Варианты фиксации бедренной части трансплантата: A — EndoButton, Б — винт Mulch В — TransFix, Г — RigidFix, Д — рассасывающийся винт, Е — EZLoc.
Варианты фиксации большеберцовой части трансплантата: A — накладка AO с винтами, Б — WasherLoc, В — накладка с шипами и винт, Г — скобы, Д — нитями к винту (Suture-post fixation), Е — рассасывающийся винт, Ж — IntraFix, З — система GTS (гильза и распирающий винт).
Послеоперационные рентгенограммы (слева — проекция спереди, справа — боковая проекция): аутотрансплантат не виден, так как он состоит из мягкой сухожильной ткани. Фиксация бедренной части трансплантата системой эндобаттон (Еndobutton фирмы
Smith & Nephew, США), а большеберцовая часть фиксирована скобой.
Среди травматологов до сих пор не существует единого мнения о том, какой аутотрансплантат лучше. Реконструкция аутотрансплантатом из связки надколенника травматичнее и восстановление после такой операции протекает сложнее из-за травмирования данной связки. Но зато считается, что такая операция надежнее, костные блоки трансплантата быстрее срастаются со стенками каналов, сколено более стабильно, лучше выдерживает нагрузки. Хотя если хирург хорошо освоил технику выполнения операции по реконструкции из подколенных сухожилий, получаются сравнимые результаты. При второй методике операции (из сухожилия полусухожильной мышцы) получается меньше разрезов и в будущем будет практически незаметно, что была операция на колене. При первой методике (из связки надколенника) об операции будет напоминать 5-сантиметровый рубец на месте разреза, через который забирали часть связки надколенника. Но и он часто малозаметен.
При первой методике (из связки надколенника) об операции будет напоминать 5-сантиметровый рубец на месте разреза, через который забирали часть связки надколенника. Но и он часто малозаметен.
Аллотрансплантаты — это ткани, полученные от донора. После смерти человека передняя крестообразная связка или другая связка забирается и отсылается в банк тканей. Там она проверяется на все инфекции, стерилизуется и замораживается. Когда необходима операция врач отправляет запрос в банк тканей и получает нужный аллотрансплантат. Источником аллотрансплантата могут быть связка надколенника, подколенные сухожилия или ахиллово сухожилие. Преимущество этого метода заключается в том, что хирургу не приходится вырезать трансплантат из организма пациента, нарушая его нормальные связки или сухожилия. Такая операция длится меньше, т.к. не тратится время на выделение трансплантата. У аллотрансплантатов существует риск неприживления. В нашей стране такие операции практически не выполняются.
Для лучшего восстановления двухпучковой структуры передней крестообразной связки существуют и методики двухпучковой реконструкции, когда устанавливаются два трансплантата или один, состоящий из двух ручков.
Осложнения
Вероятность успеха при реконструкции передней крестообразной связки очень высока, тем не менее осложнения все же возможны. Одно из наиболее частых — ограничение подвижности коленного сустава (контрактура). Для профилактики сустав полностью разгибают сразу после операции и поддерживают в разогнутом состоянии. Как можно раньше начинают упражнения, увеличивающие амплитуду движений, стараясь достигнуть 90° сгибания за неделю. Кроме того, важно сохранить подвижность надколенника, чтобы по возможности уменьшить рубцевание связок, соединяющих его с бедренной костью. Другое возможное осложнение — боль в переднем отделе коленного сустава (пателло-феморальный артроз), которая возможна после забора BTB-трансплантата. Также после забора BTB-трансплантата бывают редкие переломы надколенника или разрывы его связки, откуда забирался трансплантат.
Кроме того операция может быть неуспешной -трансплантат может порваться или от может вырваться из костных каналов. В таком случае приходится делать еще одну операцию, ревизионную. Для предотвращения этого осложнения важно тщательно выбирать места проведения костных каналов и жестко фиксировать трансплантат, а сам пациент должен четко соблюдать все рекомендации в послеоперационном периоде, во время реабилитации. В литературе описаны единичные случаи компартмент синдрома после пластики передней крестообразной связки.
Прогноз
Цель операции по пластике восстановления передней крестообразной связки — как можно быстрее вернуть больного к желаемому уровню физической активности и избежать осложнений, к которым в первую очередь относится артроз. Совершенствование хирургической техники и методов реабилитации привело к тому, что более 90% больных продолжают заниматься спортом и полностью удовлетворены результатами лечения. Средний срок реабилитации составляет 4—6 месяцев, но некоторые профессиональные спортсмены с успехом приступают к соревнованиям и через 3 мес.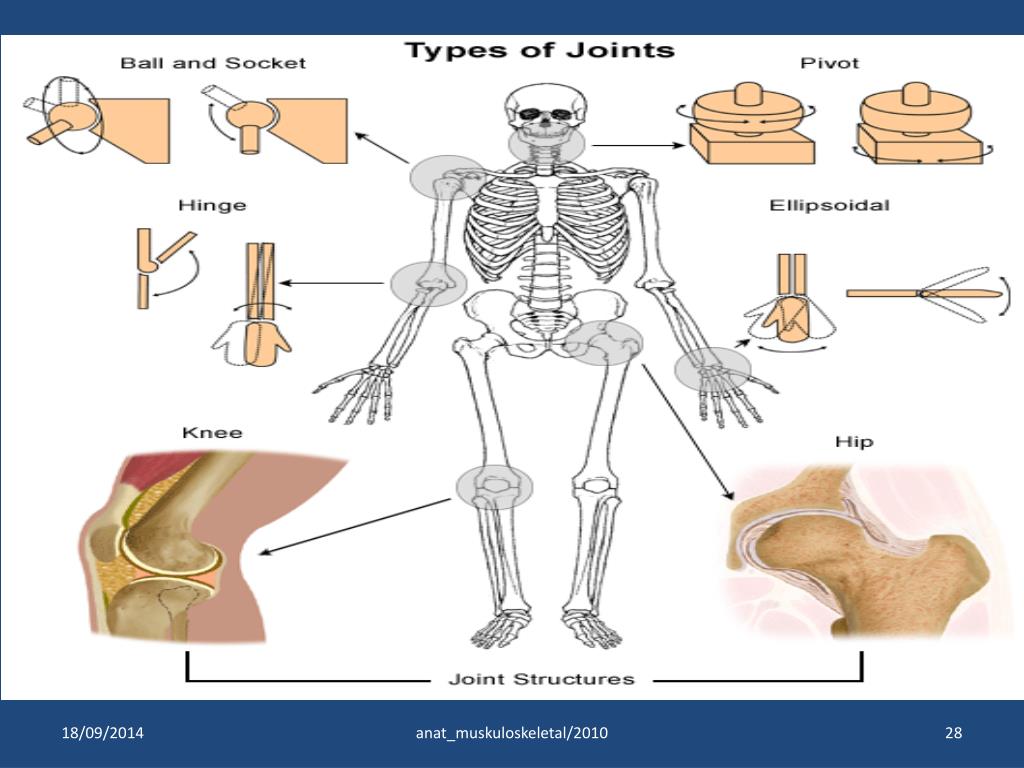 Критерии допуска к спортивным занятиям могут отличаться, но всегда ориентируются в той или иной мере на результаты функциональных проб, ощущения больного и данные осмотра. Наиболее общепринятые критерии следующие: восстановление амплитуды движений, увеличение смещаемости голени по данным гониометрии не более чем на 2—3 мм по сравнению со здоровой ногой, сила четырехглавой мышцы не менее 85% от нормы, восстановление силы задней группы мышц бедра, все функциональные показатели составляют не менее 85% нормы.
Критерии допуска к спортивным занятиям могут отличаться, но всегда ориентируются в той или иной мере на результаты функциональных проб, ощущения больного и данные осмотра. Наиболее общепринятые критерии следующие: восстановление амплитуды движений, увеличение смещаемости голени по данным гониометрии не более чем на 2—3 мм по сравнению со здоровой ногой, сила четырехглавой мышцы не менее 85% от нормы, восстановление силы задней группы мышц бедра, все функциональные показатели составляют не менее 85% нормы.
Артроз: описание болезни, причины, симптомы, стоимость лечения в Москве
Одним из заболеваний суставов является артроз. Во время этой болезни медленно разрушаются хрящи внутри суставов. Через продолжительный промежуток времени появляются различные изменения, перестраиваются суставные концы костей, нарастает воспалительный процесс, разрушаются околосуставные ткани. Артроз относят к самому распространенному заболеванию суставов во всём мире. Опираясь на статистические данные, болезнь поражает более 70% людей все планеты. По распространённости артроз суставов уступает только онкологическим и сердечно сосудистым болезням. Чем старше человек, тем выше вероятность возникновения артроза. Мужчины и женщины в равнозначном количестве болеют этой болезнью. Кроме этого, артроз может развиться и у трудоспособного человека, возраст которого более 30 лет.
Опираясь на статистические данные, болезнь поражает более 70% людей все планеты. По распространённости артроз суставов уступает только онкологическим и сердечно сосудистым болезням. Чем старше человек, тем выше вероятность возникновения артроза. Мужчины и женщины в равнозначном количестве болеют этой болезнью. Кроме этого, артроз может развиться и у трудоспособного человека, возраст которого более 30 лет.
Почему появляется болезнь
Развитие артроза связано с нарушенным обменом веществ в суставах. В результате чего, у хрящей теряется прежняя эластичность. Это может появиться из-за полной или частичной потери протеогликанов, которые входят в состав хрящей. Такому явлению способствуют глубокие трещины в хряще. Кроме этого, врачи утверждают, что заболевание артроз является следствием как нарушенного обмена веществ, так и гормонального сбоя, травмирования, ревматоидного артрита, псориаза. К наиболее распространённой причине относят ненормированную нагрузку на сустав, когда хрящ не в состоянии оказывать ей сопротивление.
Также, возникновению и развитию артроза способствуют некоторые факторы:
-
Перенесенная травма. Сюда относят вывих, ушиб, перелом, разрыв связок и т.д.
-
Нарушение работы обменных процессов.
-
Избыточная масса тела, в результате чего, на суставы оказывается дополнительная нагрузка.
-
Наличие воспалительного процесса в суставе (при остром гнойном артрите).
-
Преклонный возраст.
-
Несоблюдение правильного питания.
-
Частые переохлаждения.
-
Наличие аутоиммунных заболеваний. Сюда относят красную волчанку, ревматоидный артрит.
-
При общей интоксикации организма.
-
Появление частых простудных заболеваний.

-
При сифилисе, туберкулезе, энцефалите, гонорее.
-
При заболеваниях щитовидки.
-
Если нарушена свертываемость крови.
Разновидности болезни
Самым распространенным видом является коленный артроз. Страдает коленный сустав. Такой диагноз могут поставить человеку, у которого наблюдается избыточная масса тела, нарушены обменные процессы или перенесён сильный стресс. Заболевание может развиваться много лет, а достигнув последней стадии, может произойти обездвиживание колена.
При голеностопном артрозе происходит поражение голеностопного сустава. Развитие болезни может спровоцировать полученная травма, растяжение связок, дисплазия, подагра, сахарный диабет. В некоторых случаях провоцирующим фактором может являться ревматоидный артрит. В большинстве случаев, диагноз ставят тем людям, у которых профессиональная деятельность связана с регулярной чрезмерной нагрузкой на голеностопы (танцоры, спортсмены, женщины, носящие высокий каблук).
Наличие врождённых дефектов плечевого сустава или избыточная нагрузка могут спровоцировать возникновение плечевого артроза. Повышена вероятность получить болезнь у маляра, штукатура и т.д.
Наличие артроза тазобедренного сустава является тяжёлой разновидностью заболевания. Основным провоцирующим фактором является возрастные изменения тканей сустава. В большинстве случаев, такой диагноз ставят тем людям, возраст которых превышает 45 лет.
Развитие шейного артроза происходит из-за недостаточной подвижности шейного отдела позвоночника, ожирения, перенесенных травм. В группе риска находятся те люди, у которых сидячая работа. Основными симптомами такого вида артроза являются ограниченная подвижность сустава, головокружение, головная боль, предобморочное состояние. Объясняется это тем, что в патологическом процессе участвуют позвоночные артерии, питающие мозг.
При спондилоартрозе происходит поражение суставов и хрящей позвоночника. В большинстве случаев, такой диагноз ставится людям, возраст которых превышает 70 лет. Основное количество случаев такого вреда артроза наблюдается у женщин, так как с возрастом у них снижается уровень эстрогена.
В большинстве случаев, такой диагноз ставится людям, возраст которых превышает 70 лет. Основное количество случаев такого вреда артроза наблюдается у женщин, так как с возрастом у них снижается уровень эстрогена.
Как проявляется болезнь
Основным признаком артроза являются болезненные ощущения при возникновении нагрузки на суставы. Исчезновение этого симптома происходит при спокойном состоянии сустава. У болезненности при артрозе есть некоторая особенность. Появляется резкая боль или значительный дискомфорт при совершении каких-либо двигательных действий. Локализацией боли является то место, где расположен поврежденный сустав. Если остановить такие движения, болезненные ощущения проходят.
Во время сна у человека отсутствуют неприятные ощущения. Условием для этого является принятие оптимального положения тела. Боль в спокойном состоянии возникает только тогда, когда болезнь прогрессирует. Такие ощущения напоминают зубные прострелы. В такой период человек не может спать.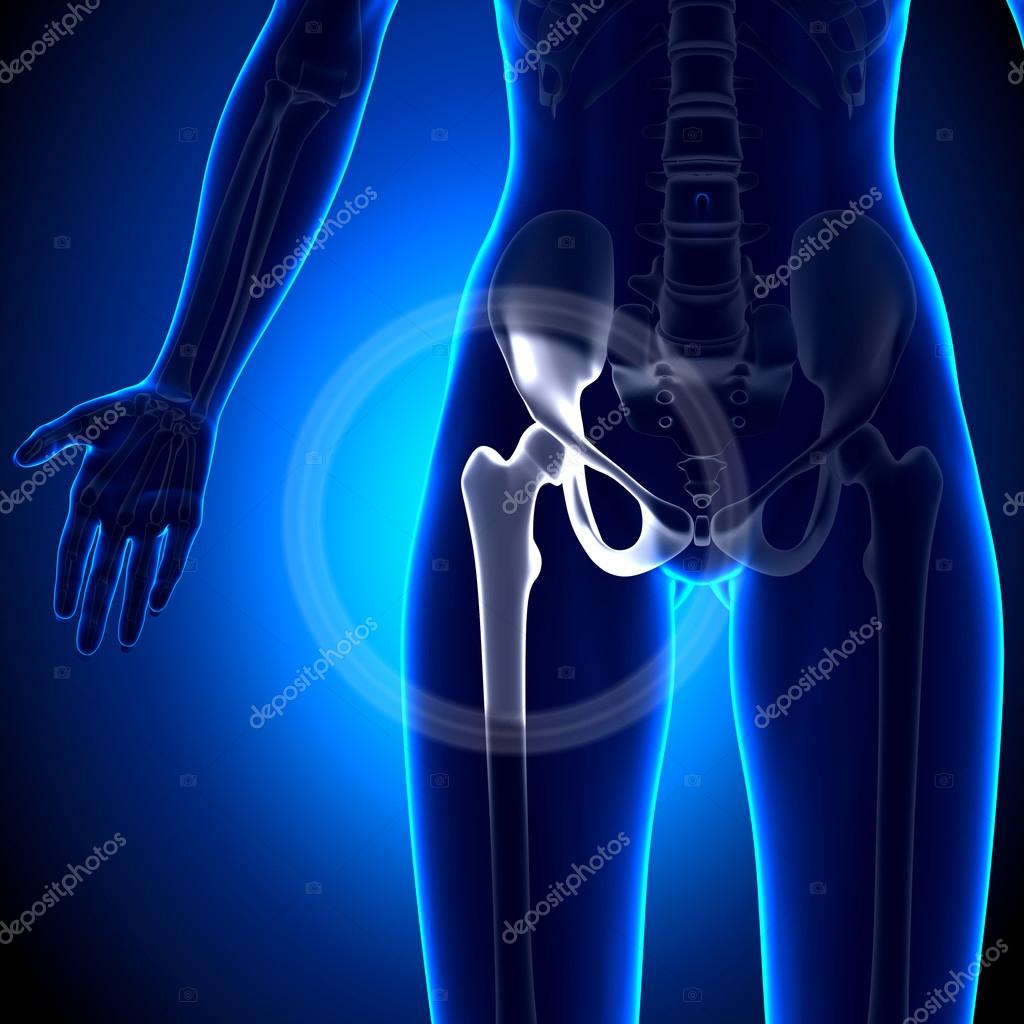 После этого происходит истончение хряща, и обнажение кости, в результате чего разрастаются остеофиты. Острая боль не покидает человека, и усиливается при наличии различных факторов.
После этого происходит истончение хряща, и обнажение кости, в результате чего разрастаются остеофиты. Острая боль не покидает человека, и усиливается при наличии различных факторов.
К еще одному показательному симптому болезни относят хруст. Его слышно из-за сниженной мягкости вращения кости в суставе, между ними происходит трение. Это является причиной возникновения характерного звука. Наличие хруста присуще и другим заболеваниям с учётом здоровых суставов. Однако при артрозе слышно сухое звучание. С прогрессированием заболевания такие звуки приобретают более яркий характер. Параллельно с хрустом человек испытывает болезненные ощущения.
Распознать артроз можно по сниженной подвижности в суставе. Начальная стадия характеризуется отсутствием такого симптома. Однако при прогрессировании болезни прорастают костные новообразования, вследствие этого происходит исчезновение суставной щели. У человека обезвреживается конечность в том месте, где поражён сустав.
Характерным признаком заболевания артроз является деформация суставов. Они видоизменяются из-за разрастания остеофитов на поверхности кости и наличии там синовиальной жидкости. Деформация относится к более позднему симптому, когда заболевание значительно поразило суставы.
Болезнь протекает с обострениями или ремиссиями, поэтому тяжело самостоятельно определить артроз, основываясь только на собственных ощущениях. Это означает, что человеку следует незамедлительно посетить квалифицированного специалиста клиники, чтобы уточнить диагноз. В медицинском центре пациента направят на рентгенографическое исследование, благодаря которому определяются различные степени течения заболевания:
-
На первой стадии будут отсутствовать остеофиты, произойдет незначительное сужение суставной щели.
-
Вторая стадия характеризуется образованием остеофитов.
-
При наступлении третьей стадии суставная щель сужается, определяется наличие множественных остеофитов и начало деформирования сустава.

-
На 4 стадии суставная щель почти отсутствует, определяются множественные остеофиты и значительная деформация.
Как диагностировать артроз
Диагностические мероприятия начинаются с опроса и осмотра больного. После этого специалист назначает проведение рентгенологического исследования пораженного сустава. В большинстве случаев, рентгенологический снимок делают в двух проекциях. Благодаря этому, визуализируется дистрофическое изменение в тканях, а также, определяется, насколько поражены хрящи и прилегающие к ним кости. У пациента с такой болезнью происходит сужение суставной щели, и деформирование площадки кости. От таких костей может наблюдаться отхождение костных разрастаний, остеофитов. В некоторых случаях может наблюдаться потеря стабильности суставом, в результате чего, возникают подвывихи.
Первый признак артроза, который визуализируется на снимке, это остеофиты. Сначала суставная поверхность, а именно ее край, становится острым. Затем происходит его утолщение, а впоследствии наблюдается наличие выростов и шипов. Учитывая полученную рентгенологическую картину, врач делает следующий вывод:
Затем происходит его утолщение, а впоследствии наблюдается наличие выростов и шипов. Учитывая полученную рентгенологическую картину, врач делает следующий вывод:
1. Наличие сомнительного артроза. Это значит, что не удалось определить, насколько сузилась суставная щель, однако определилось наличие небольших остеофитов.
2. Наличие мягкого артроза. Такой диагноз означает хорошую визуализацию остеофитов, однако попадает под сомнение сужение суставной щели.
3. Наличие умеренного артроза. Это можно диагностировать, если произошло явное сужение суставной щели, не видно наличие остеофитов. В некоторых случаях, если постановлен такой диагноз, на рентгене может обнаружиться костная деформация.
4. Наличие тяжёлого артроза. При таком диагнозе значительно сужается суставная щель, и формируются большие остеофиты. Также произойдет полная деформация сустава.
Болит колено? Может быть, у вас есть кость, которой нет у других
Автор фото, Imperial College London
Подпись к фото,Стрелка указываеь на фабеллу, которая, как вы видите, расположена с задней стороны колена
Британские медики провели исследование, по результатам которого выяснилось, что небольшая кость в человеческом организме, которая считалась почти полностью потерянной в ходе эволюции, стала возвращаться.
Называется она фабелла, что в переводе с латыни означает «фасолинка», и если у вас она есть, то искать ее надо с задней стороны колена, погребенной в сухожилия. Врачи считают, что смысла в ней нет никакого — и многие люди прекрасно живут и без нее, даже не подозревая, что им чего-то недостает.
Но вот незадача: если вы страдаете от остеоартрита, то вероятность того, что в вашем колене затерялась фабелла — гораздо выше.
Возвращающийся атавизм
Если вы не изучали анатомию, то ни о фабелле, ни о сесамовидных костях, к которым она относится, никогда не слышали. Это такие косточки, которые вырастают внутри сухожилий или мышц.
Медики провели широкомасштабное исследование, изучив всевозможные публикации об анатомии и патологии колена за 150 лет из 17 стран.
Оказалось, что за истекшее столетие фабелла стала отрастать у существенно большей пропорции населения. В 1918 году она наблюдалась лишь у 11% населения, в 2018 — у 39%.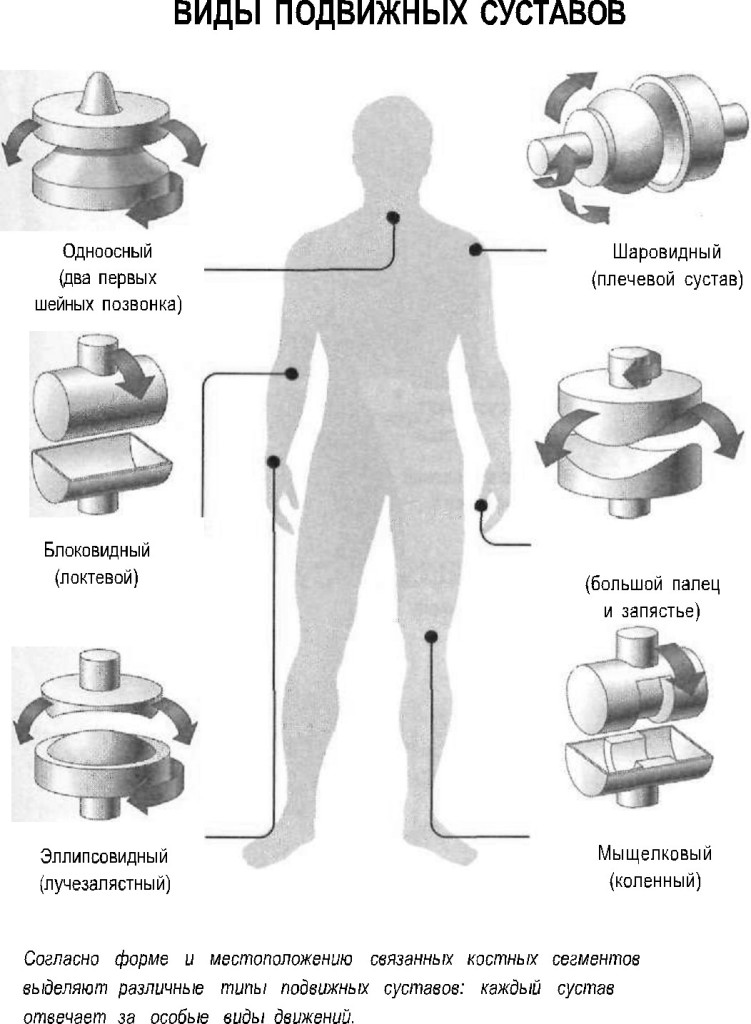
Автор фото, Imperial College London
Подпись к фото,Фабелла вырастает с задней стороны колена и анатомически похожа на микроскопическую коленную чашечку
Почему у одних людей она есть, а у других нет?
Почему это происходит, никто с уверенностью сказать не может. Возможно, хотя и не факт, что фабелла ослабляет трение внутри коленного сустава, фактически перераспределяя нагрузку на мышцы и сухожилия.
Доктор Майкл Бертом, возглавлявший исследование, отметил, что пока что мы ничего определенного о фабелле сказать не можем — хотя бы потому, что ранее ею никто не занимался
А зачем она вообще нужна?
И тут тоже однозначного ответа нет. Специалисты говорят, что у обезьян она иногда работает как коленная чашечка, увеличивая механическую эффективность коленного сустава. Однако по ходу эволюции у человекообразных обезьян и людей она как-то осталась не у дел и в результате почти полностью исчезла.
Объективно говоря, ее возвращение не несет с собой никакой пользы и лишь вызывает проблемы. Кроме ее связи с остеоартритом — и опять же, это только предположения — она может мешать при операции по замене коленного сустава или вызывать боль и неудобство сама по себе. Спрашивается, почему она вернулась?
Ну, и зачем возвращаться?
Одна из теорий заключается в том, что на это повлияла человеческая диета.
Автор фото, Getty Images
Подпись к фото,Фабелла может вызывать боль в колене
Продукты стали более калорийными, человечество в массе своей стало более высоким и более тяжелым, Что означает, что наши большеберцовые кости стали более длинными, а наши икроножные мышцы — более крупными. В результате нагрузка на человеческие колени становится все больше и больше.
Сесамовидные кости, насколько нам известно, вырастают в зависимости от активности сустава и давления на него. Так что теоретически возможно, что фабелла выросла вместе с человечеством.
Зачем ее изучать?
Врачи считают, что это может помочь в лечении всевозможных заболеваний колена, а также способно пролить свет на эволюцию человечества в минувшее столетие.
Однако для начала хорошо было бы собрать статистику по поводу гендерных предпочтений фабеллы, если они есть, а также различий в географии ее появления, и точно определить, встречается ли она в обоих коленах или только в одном. Так что работы хватит на несколько десятилетий.
И кто знает — возможно, что эта маленькая косточка вернется на сцену и перестанет быть атавизмом.
Операции на плечевом суставе
Почти каждый десятый пациент жалуется на боль в плече. © WavebreakmediaMicro, FotoliaБоль в плече может появиться по нескольким причинам. Зачастую неприятные ощущения в плечевом суставе возникают вследствие мышечного спазма. Однако, такие заболевания, как артроз, травмы, кальциноз или воспаления могут также стать причиной болезненности сложного по строению плечевого сустава. Кроме мышц, страдают сухожилия, связки и кости человека. Согласно статистике, частота острой и хронической боли в плечевом суставе значительно возросла.
Кроме мышц, страдают сухожилия, связки и кости человека. Согласно статистике, частота острой и хронической боли в плечевом суставе значительно возросла.
В настоящее время почти каждый десятый пациент жалуется на боль в плече. Данный факт объясняется все больше набирающим популярность «сидячим» образом жизни, во время которого человек начинает непроизвольно горбиться.
Проблемы с плечами часто вызывают продолжительную мучительную боль, сильно ограничивающую Вашу подвижность. Особенно неприятной является ночная боль. Очень часто, после травм либо воспалений плечевого сустава пациент не может лечь на больное плечо в течение нескольких недель. В таких случаях больные ощущают колющую или тупую боль.
Причины боли в плечевом суставе
Повреждение акромиально-ключичного сочленения
Акромиально-ключичный сустав или, другими словами, акромиально-ключичное сочленение — это гибкое соединение между акромиальным отростком (акромион) и внешним концом ключицы (лат./Knee-pain-56ddd0b25f9b5854a9f62098.jpg) clavicula). Акромиально ключичный сустав является самой высокой точкой плеча.
clavicula). Акромиально ключичный сустав является самой высокой точкой плеча.
Кроме того, данная часть плеча отвечает за процесс поднятия руки над головой. При любой травме этого сустава человек не больше не сможет поднять руку. Травмы акромиально-ключично сочленения чаще всего встречаются среди велосипедистов, гимнастов или людей, которые занимаются каким-либо видом спорта, в котором задействован мяч. Обычно, причиной травмы является падение на плечо.
Однако каждое повреждение индивидуально. В зависимости от степени тяжести удара могут нарушиться связочные соединения между акромиальным отростком ключицы и самой ключицей. Также может произойти разрыв связок, которые находятся между ключицей и клювовидным отростком лопатки.
Поражение суставной губы: отрыв суставной губы плечевого сустава
Суставная губа (лат. Labrum glenoidale) — это хрящевая, соединительнотканная граница суставной впадины плечевого сустава. Кроме того, Labrum играет решающую роль в процессе центрации головки плечевой кости в плечевом суставе. Суставная губа охватывает головку плечевой кости увеличивая этим суставную поверхность. Таким образом обеспечивается стабильность и питание хрящевых структур плеча.
Суставная губа охватывает головку плечевой кости увеличивая этим суставную поверхность. Таким образом обеспечивается стабильность и питание хрящевых структур плеча.
Вслучае повреждения суставной губы после травм, падений либо вывиха, плечевой сустав теряет свою устойчивость. Такие травмы могут вызвать сильные боли в плече в области подмышечной впадины. Также, повреждения такого рода являются не только причиной снижения исходных функций плеча, но и могут привести к развитию артроза плечевого сустава (омартроз).Иногда, единственным выходом лечения заболевания является операция на плече
Разрыв вращательной манжеты и сухожилия надостной мышцы
Вращательная манжета — это кольцо, состоящее из мышц и сухожилий, которое отвечает за развитие энергии плечевого сустава почти во всех направлениях. При повреждении или разрыве хотя бы одного из сухожилий вращательной манжеты плеча (напр. крепкого сухожилия надостной мышцы), движения в отдельных направлениях становятся болезненными, а развитие мышц задерживается.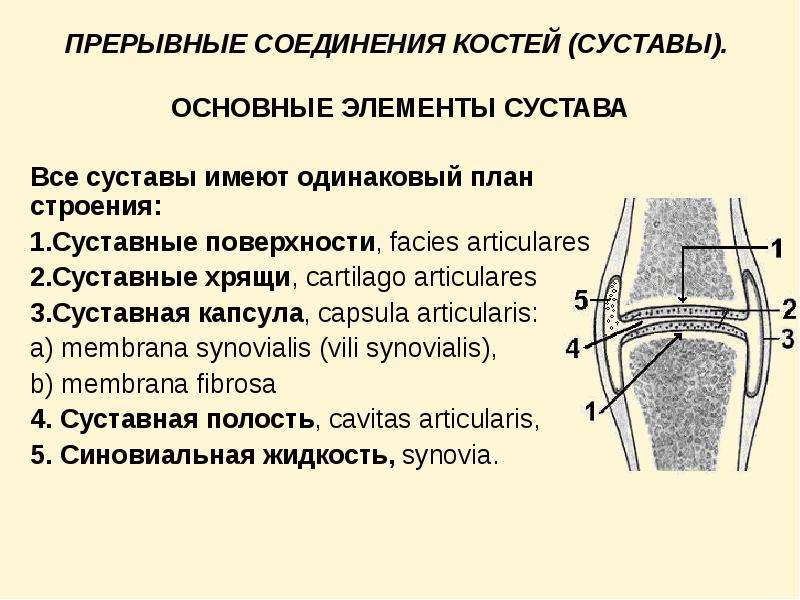 Специалисты по лечению плечевого сустава различают острые (в результате аварий) разрывы вращательной манжеты, например после падения на локоть, от хронических патологий. Зачастую хроническая форма заболевания наступает уже в зрелом возрасте либо по причине неправильной осанки, вследствие импиджмент синдрома плечевого сустава.
Специалисты по лечению плечевого сустава различают острые (в результате аварий) разрывы вращательной манжеты, например после падения на локоть, от хронических патологий. Зачастую хроническая форма заболевания наступает уже в зрелом возрасте либо по причине неправильной осанки, вследствие импиджмент синдрома плечевого сустава.
В центре внимания находится сухожилие надостной мышцы (лат. m. supraspinatus), которое проходит сверху под акромиальным отростком ключицы и соединяется с большим бугорком плечевой кости. В силу своего строения вращательная манжета плечевого сустава чаще всего подвергается различным травмам, чем другие структуры плеча. Сухожилие надостной мышцы играет решающую роль в процессе передачи энергии, дающей возможность поднять руку, не ощущая боли.
Вращательная манжета и крепкое сухожилие надостной мышцы охватывают головку плечевой кости сверху и центрируют ее в плечевом суставе. © Alila Medical Media, FotoliaИмпиджмент-синдром плечевого сустава
Импиджмент-синдром плечевого сустава это сужение структур подключичной области (акромион). Особенно при отклонении руки в сторону наблюдается соприкасание плечевой кости и акромиального отростка ключицы.
В результате данного контакта происходит защемление мышц и сухожилий плеча. Больше всего в этом случае поражается сухожилие надостной мышцы ротаторной манжеты. Мышца становиться слабой и ее разрыв может произойти даже при малейших нагрузках, что способствует увеличению сужения под акромионом. Иногда пациенты замечают в суставе пощелкивание в момент опускания руки.
Особенно при отклонении руки в сторону наблюдается соприкасание плечевой кости и акромиального отростка ключицы.
В результате данного контакта происходит защемление мышц и сухожилий плеча. Больше всего в этом случае поражается сухожилие надостной мышцы ротаторной манжеты. Мышца становиться слабой и ее разрыв может произойти даже при малейших нагрузках, что способствует увеличению сужения под акромионом. Иногда пациенты замечают в суставе пощелкивание в момент опускания руки.
Если пациент совершает нагрузки на плечо импинджмент-синдром вызывает усиленную боль. У таких профессий как гандболисты, волейболисты, теннисисты, а также у людей, которые работают с запрокинутой головой и поднятыми вверх руками (напр. маляр), плечи постоянно находятся в движении и подвергаются сильным нагрузкам. Зачастую это приводит к типичным импинджмент-синдрому болевым ощущениям.
Боль может отдавать от плеча в руку. Однозначным симптомом субакромиального конфликта являются сильные боли при замедленном поднятии прямой руки по боковой дуге. Особенно неприятные ощущения пациент переносит, когда рука проходит по средней части этой дуги. Если вовремя не начать лечение этой патологии, без операции не обойтись.
Особенно неприятные ощущения пациент переносит, когда рука проходит по средней части этой дуги. Если вовремя не начать лечение этой патологии, без операции не обойтись.
Разрыв сухожилия двуглавой мышцы (бицепса) плеча
Травмы сухожилий надостной мышцы зачастую сопровождаются воспалительными реакциями либо даже разрывами бицепса. Импинджмент-синдром плечевого сустава также оказывает негативное влияние на сухожилия двуглавой мышцы плеча, так как во время данной патологии бицепс сдавливается, после чего может наступить болезненное воспаление.
Тендит — это раздражение сухожилия двуглавой мышцы плеча. Для диагностики поражений бицепса в клинике проводят тест сопротивления активной супинации кисти. Путем давления на переднюю область вращательной манжеты врач может вызвать типичную боль в плече. Кроме того, длительный износ может привести к разрыву сухожилия. При травмах двуглавой мышцы проявляется характерное утолщение мышечного брюшка бицепса.
При травмах двуглавой мышцы проявляется характерное утолщение мышечного брюшка бицепса.
Артроз плечевого сустава (омартроз)
Артроз плечевого сустава (омартроз) — это последовательный износ суставных поверхностей плечевого сустава, сопровождающийся потерей хряща, болезненным сокращением (окоченение) мышечного волокна и прогрессирующей слабостью.
Как и в любом другом суставе, хрящевые поверхности плечевого сустава отвечают за его подвижность и скольжение. Такое заболевание как артроз вызывает тупую и глубокую боль в плече, которая усиливается во время совершения броска либо когда пациент находится в положении с запрокинутой головой и поднятыми вверх руками.
Если суставный хрящ травмируется вследствие воспалений, аварий либо износа, к боли в плечевого сустава постепенно присоединится и чувство скованности. Пациенты, страдающие артрозом плечевого сустава чаще всего, ощущают боль в подмышечной области. В отличие от несущих суставов нижних конечностей (артроз тазобедренного сустава, артроз коленного сустава, артроз голеностопного сустава), омартроз поражает плечо довольно редко.
Кальциноз предплечья
Кальциноз предплечья (лат. Tendinosis calcarea) — это заболевание в области сухожилий плечевого сустава. Наиболее часто кальцинирующий тендинит поражает сухожилие надостной мышцы плеча. Причиной недуга является недостаточное кровоснабжение вращательной манжеты, приводящее к отложению солей кальция. Интенсивность нагрузок, а также предшествующие повреждения и падения на плечо значения в данном случае не имеют. Большинству пациентов, страдающих кальцинозом предплечья от 40 до 50-ти лет.
Воспаление слизистой сумки (бурсит) плечевого сустава
Бурса — слизистая сумка плечевого сустава — это щелевидная скользящая полость, содержащая суставную (синовиальную) жидкость. Как правило, бурса расположена в местах наибольшего трения и создает баланс высокой механической нагрузки между костями и другими тканями, например, мышцами, сухожилиями и костными структурами. Самой крупной синовиальной сумкой в организме является подакромиальная сумка (лат. Bursa subacromialis). Воспаление этой структуры служит причиной частого возникновения острой боли в плече. Зачастую наблюдается механическая перенагрузка, например вследствие работы с поднятыми вверх руками и запрокинутой головой. Эти факты приводят к образованию микротравм и кристаллов, вызывающих асептические (не содержащие бактерий) воспаления. В отдельных случаях, например, при коррекции рациона питания или диетах может произойти кристаллизация мочевой кислоты, при нарушении обмена которой у пациента может развиться подагра.
Самой крупной синовиальной сумкой в организме является подакромиальная сумка (лат. Bursa subacromialis). Воспаление этой структуры служит причиной частого возникновения острой боли в плече. Зачастую наблюдается механическая перенагрузка, например вследствие работы с поднятыми вверх руками и запрокинутой головой. Эти факты приводят к образованию микротравм и кристаллов, вызывающих асептические (не содержащие бактерий) воспаления. В отдельных случаях, например, при коррекции рациона питания или диетах может произойти кристаллизация мочевой кислоты, при нарушении обмена которой у пациента может развиться подагра.
Синдром «замороженного плеча» — плечелопаточный периартрит
Синдром «замороженного плеча» или, другими словами, синдром Дюплея — это небактериальное воспаление суставной капсулы плечевого сустава, способствующее ее сокращению. Клинически проявляется сильной болью в плече с иррадиацией в руку и ограничением объема движений (первичный синдром «замороженного плеча»).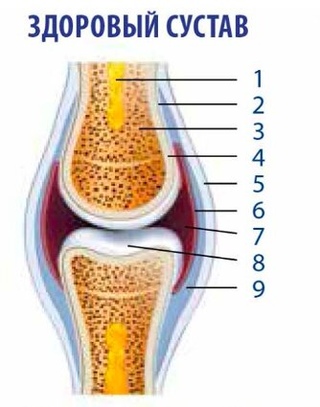 Причины этой патологии довольно разнообразны и поэтому исследованы не до конца.
Причины этой патологии довольно разнообразны и поэтому исследованы не до конца.
Плечелопаточный периартериит может возникнуть и вследствие определённых заболеваний либо травм. В таком случае медики рассматривают вторичный синдром «замороженного плеча». После острой воспалительной стадии плечевой сустав может оставаться неподвижным более шести месяцев. Такие нарушения метаболизма, как диабет либо заболевания щитовидной железы только ускоряют описанный недуг.
Боль в плечевом суставе: когда нужна операция?
Иногда боль в плече лечится и без операции: в некоторых случаях консервативные методики, например, физиотерапия, уколы и ударно-волновая терапия способствуют значительному улучшению Вашего состояния. Однако при заметных ограничениях подвижности и скованности плечевого сустава специалисты Геленк Клиники рекомендуют оперативное вмешательство. Если УЗИ и магнитно-резонансное обследование (МРТ) показали структурные нарушения связок и сухожилий Вас также направят на операцию. Без операции не обойтись и вслучае дегенеративных изменений (артроз), воспалений (напр. бурсит), а также продолжительной боли. Когда консервативные методы лечения не приносят желаемого результата в Геленк Клинике проводят операцию на плечевом суставе.
Без операции не обойтись и вслучае дегенеративных изменений (артроз), воспалений (напр. бурсит), а также продолжительной боли. Когда консервативные методы лечения не приносят желаемого результата в Геленк Клинике проводят операцию на плечевом суставе.
Как проходят операции на плече в Геленк-Клинике?
Необходимость и срочность операции на плечевом суставе зависит от точного диагноза, поставленного специалистом по лечению плеча, а также динамикой заболевания. Как правило операции на плече проводятся в Геленк Клинике при помощи открытых и малоинвазивных (артроскопических) операционных методик. При открытой хирургии врач делает разрез на коже, который позволяет ему с точностью видеть операционное поле.
Для артроскопической операции достаточно и минимального разреза, размером 0,5–1 см., через который хирург вводит в сустав специальные тонкие трубки, диаметром в несколько миллиметров. При помощи данных приспособлений врач может вводить в сустав камеру и другие небольшие операционные инструменты, и таким образом направлять их к сухожилиям, костям и хрящевым поверхностям. В Геленк Клинике предпочитают артроскопические операции, так они связаны с минимальной болезненностью и минимальным рубцеванием.
В Геленк Клинике предпочитают артроскопические операции, так они связаны с минимальной болезненностью и минимальным рубцеванием.
Именно поэтому хирурги медицинского ортопедического центра Геленк Клиник в Германии проводя оперативное лечение плечевого сустава при помощи артроскопии. Долголетний опыт наших специалистов по лечению заболеваний плечевого сустава позволяет им проводить артроскопические операции при необходимости сложных сухожильных швов, удаления слизистой сумки и отложений кальция.
Преимущество артроскопической операции заключается в отсутствии необходимости проведения крупных разрезов кожи, мягких тканей и других структур для того, чтобы создать хорошую видимость операционного поля. При помощи небольшой камеры, находящейся на конце подвижной тонкой трубки врачу открывается прямая видимостью на оперируемых участок.
Поэтому — в отличие от открытых операций — у пациента наблюдаются минимальные травмы и рубцы, которые в последствие могли бы привести к боли в плечевом суставе.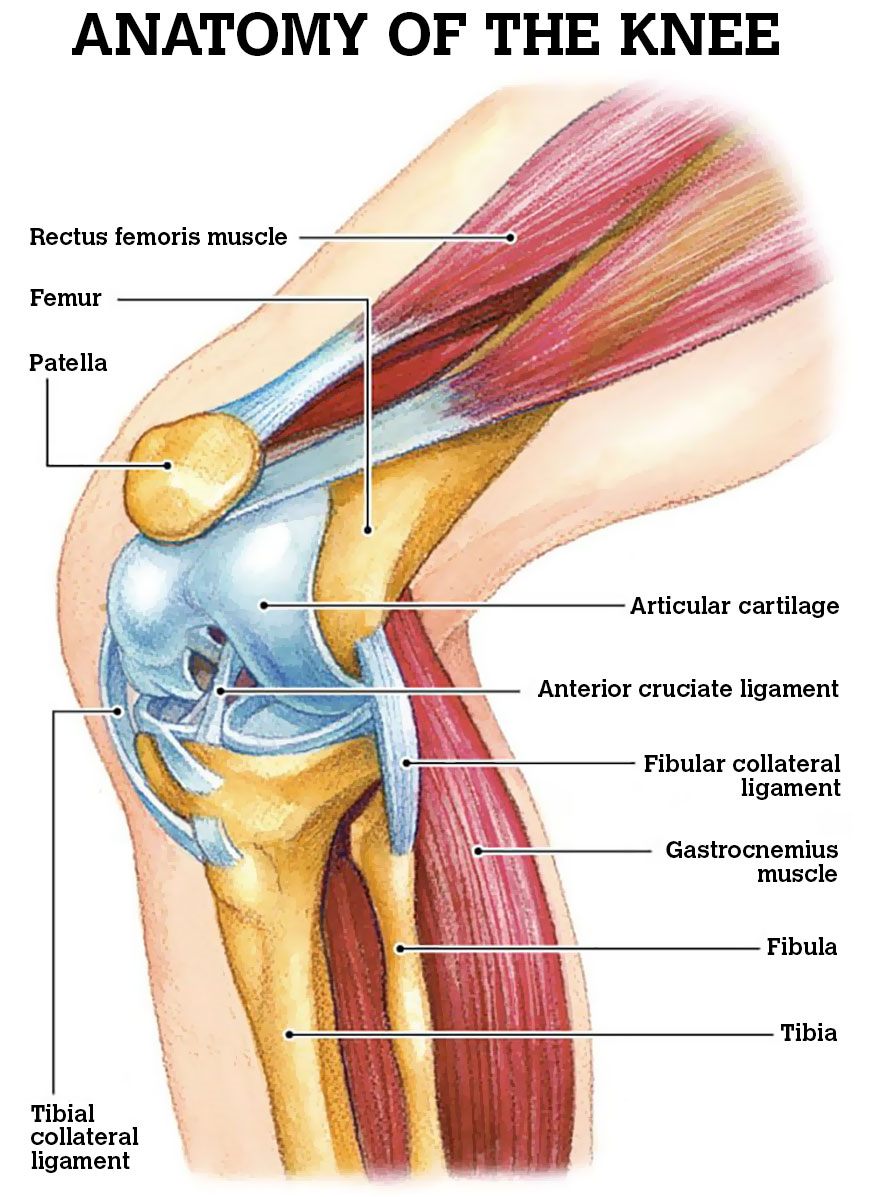 Возникновение послеоперационных осложнений и тем самым замедление процесса выздоровление сводится благодаря артроскопической операции к минимуму. Уже спустя один день после такой операции пациент может начать легкие движения плечом.
Возникновение послеоперационных осложнений и тем самым замедление процесса выздоровление сводится благодаря артроскопической операции к минимуму. Уже спустя один день после такой операции пациент может начать легкие движения плечом.
Ваш специалист по лечению заболеваний плечевого сустава: Какой врач проводит операции?
Одним из самых важных элементов работы сотрудников ортопедического медицинского центра Геленк-Клиник в г. Гундельфинген, что недалеко от Фрайбурга, являются доверительные отношения между врачами и пациентами. Именно поэтому Ваш лечащий врач будет сопровождать Вас от первого приема до послеоперационного периода. Таким образом, если у Вас появятся дополнительные вопросы, Вы сможете в любое время обратиться к Вашему личному врачу. Лечение плечевого сустава и артроскопические операции в Геленк-Клинике проводят опытные специалисты д-р Марквас и д-р Остермаер.
Подготовка к операции на плечевом суставе
Сначала проводится обширное клиническое обследование плечевого сустава, результаты которого предоставляются пациенту на основании визуализационной диагностики. Клиническое обследование состоит из разъяснительной беседы с врачом и физического осмотра пациента, во время которого проверяется подвижность плечевого сустава. Визуализационное обследование подразумевает рентгенодиагностику, которая предоставляет полную картину о состоянии костных структур плеча. Кроме того, важными предоперационными элементами являются МРТ (магнитно-резонансная томография) и УЗИ (ультразвуковое исследование), которые помогают определить либо исключить наличие повреждений мышц, сухожилий и синовиальных сумок плечевого сустава.
Клиническое обследование состоит из разъяснительной беседы с врачом и физического осмотра пациента, во время которого проверяется подвижность плечевого сустава. Визуализационное обследование подразумевает рентгенодиагностику, которая предоставляет полную картину о состоянии костных структур плеча. Кроме того, важными предоперационными элементами являются МРТ (магнитно-резонансная томография) и УЗИ (ультразвуковое исследование), которые помогают определить либо исключить наличие повреждений мышц, сухожилий и синовиальных сумок плечевого сустава.
Если результаты вышеуказанных исследований не препятствуют операции, с пациентом проводится дооперационная консультация, во время которой хирург рассказывает о ходе операции, а также разъясняет все возможные осложнения после подобного вмешательства. После этого с пациентом беседует анестезиолог, который еще раз проверит состояние его здоровья перед наркозом. Операция на плечевом суставе проводится после разрешения хирурга и анестезиолога, как правило, на следующий день после обследования.
Какой вид анестезии используется во время операции?
Операции на плече проходят под общим наркозом. Для этого анестезиолог использует комбинацию анестезирующих средств, специально подобранных для пациента. Во время операции Вы крепко спите и не ощущаете боли. Врач-анестезиолог находится все время рядом. Он регулярно проверяет Ваши жизненно-важные функции и тщательно следит за тем, чтобы Вы не проснулись.
Какие вспомогательные средства могут понадобиться после операции на плече?
После определенных травм, например разрыва акромиально-ключичного сочленения, плечо фиксируется при помощи бандажа Гилкриста. © Dan Race, FotoliaВ течение первых дней после операции обращайте особое внимания на частоту, а также интенсивность движений плечом. Постарайтесь сделать так, чтобы плечевой сустав находился в состояния покоя. Для этого, наши сотрудники предоставят Вам специальный ортез-фиксатор, который будет стабилизировать плечо. После оперативного вмешательства вследствие некоторых травм, например, разрыва вращательной манжеты, плечевой сустав должен находиться в определенном положении. Необходимый угол наклона позволяет создать специальная абдукционная шина, или точнее абдукционная подушка.
Для этого, наши сотрудники предоставят Вам специальный ортез-фиксатор, который будет стабилизировать плечо. После оперативного вмешательства вследствие некоторых травм, например, разрыва вращательной манжеты, плечевой сустав должен находиться в определенном положении. Необходимый угол наклона позволяет создать специальная абдукционная шина, или точнее абдукционная подушка.
Будет ли болеть плечо после хирургического вмешательства?
Операция — это процесс, связанный с неприятными ощущениями. Мы стараемся свести боль после хирургической реконструкции плечевого сустава к минимуму. Как правило, пациенту делают специальную инъекцию, которая обезболивает пораженную конечность прим. на 30 часов. После этого боль уменьшается и пациенту дают обычные медикаменты, необходимые после операции. Хирурги, а также все сотрудники нашей клиники обеспечат Вам максимальную безболезненность после операции на плече.
Где я буду находиться после операции на плечевом суставе?
Одиночная палата в Геленк-Клинике в г. Гундельфинген
ГундельфингенВо время стационарного пребывания в клинике Вы находитесь в одиночной палате с душем и туалетом. В каждой палате в наличии имеются полотенца, халат и тапочки. Так же, у Вас будет мини бар, сейф и телевизор. С собой необходимо иметь собственные медикаменты, удобную одежду и ночное белье. После операции уход за пациентом осуществляют опытный обслуживающий медицинский персонал и профессиональные физиотерапевты 24 часа в сутки. Как правило, пребывание в больнице не превышает трёх дней. Ваши родственники могут остановиться в гостинице, находящейся в нескольких шагах от клиники. Мы с радостью позаботимся о резервации номера в отеле и будем рады организовать для Вас лечение в Германии.
На что нужно обратить внимание после операции?
Так как после операции плечо должно находиться в состоянии покоя, постарайтесь избегать прерывистых движений. При помощи специального ортеза плечевой сустав фиксируется на 6 недель, что позволяет совершать только легкие движения, направленные на восстановление как внешней, так и внутренней ротации конечности, а также пассивной подвижности. Активные тренировки и упражнения для восстановления мышечной массы стоит возобновить только через 6 недель после операции. В зависимости от медицинских показаний Вас направят на мануальную терапию для устранения дисфункций опорно-двигательного аппарата. Лечение будет проводить опытный физиотерапевт нашего медицинского центра. Между 5-ым и 7-ым днями после операции снимаются швы. Через 7 дней Вы сможете принять душ.
Активные тренировки и упражнения для восстановления мышечной массы стоит возобновить только через 6 недель после операции. В зависимости от медицинских показаний Вас направят на мануальную терапию для устранения дисфункций опорно-двигательного аппарата. Лечение будет проводить опытный физиотерапевт нашего медицинского центра. Между 5-ым и 7-ым днями после операции снимаются швы. Через 7 дней Вы сможете принять душ.
- Стационарное лечение: 3 дня
- В клинике рекомендуют находится: 10 дней после операции
- Возможное возвращение домой: через 7 дней после операции
- Рекомендуемый обратный полет: через 10 дней
- Принять душ можно: через 7 дней после операции
- Рекомендуемая продолжительность больничного: 6 недель (в зависимости от профессиональной деятельности)
- Когда снимаются швы: через 5-7 дней после операции
- Когда можно снова водить автомобиль: 6–8 недель
- Амбулаторная физиотерапия: 2 недели
Какова стоимость операции плечевого сустава?
Кроме стоимости операции на плече необходимо учесть и дополнительные расходы на диагностику, прием у врача и вспомогательные средства (напр. ортезы). Если после операции на плечевом суставе Вы собираетесь пройти физиотерапевтическое лечение в Германии, мы с радостью поможем Вам с организацией приемов у специалистов и предоставим соответствующую смету затрат. Информацию касательно стоимости проживания в отеле, а также последующего лечения в реабилитационной клинике Вы сможете найти на интернет странице самого медицинского учреждения. Мы будем рады помочь Вам в организации реабилитационного лечения в Германии.
Как записаться на операцию пациентам из-з а рубежа?
Если Вы хотите пройти лечение плечевого сустава в Германии, Вам необходимо будет предоставить нам актуальные снимки МРТ, а также результаты рентгенологического исследования. Таким образом, врачи-ортопеды Геленк- Клиники смогут оценить состояние костей и суставов плеча. Эти документы Вы сможете переслать через наш интернет-сайт. После этого, в течение 1-2 рабочих дней Вам будет выслана вся необходимая информация, предварительный план лечения, а также окончательная смета расходов.
Иностранные пациенты могут записаться на прием в короткие сроки, соответствующие их личному времени. Мы будем рады помочь Вам с оформлением визы, после того как на наш счет поступит сумма данной услуги, указанная в смете расходов. Если по какой-то причине Вам будет отказано в предоставлении визы, эта сумма возвращается в полном объеме.
Для пациентов из-за рубежа мы стараемся сократить время между предварительным обследованием и самой операций. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время как стационарного так и амбулаторного лечения плечевого сустава Вы сможете воспользоваться услугами персонала отдела управления делами пациента, сотрудники которого владеют несколькими иностранными языками (напр. английский, русский, испанский, португальский). Так же мы оказываем помощь в поиске переводчика (напр. на арабский), оплата которого производится пациентом в отдельном порядке. Мы будем рады помочь Вам в организации трансфера, поиске отеля и подскажем как интересно провести свободное время в Германии Вам и членам Ваше семьи.Тазобедренный сустав — анатомические изображения и информация
Тазобедренный сустав — один из важнейших суставов человеческого тела. Это позволяет нам ходить, бегать и прыгать. Он выдерживает вес нашего тела и силу сильных мышц бедра и ноги. Тем не менее, тазобедренный сустав является одним из самых гибких суставов и обеспечивает больший диапазон движений, чем все другие суставы тела, за исключением плеча.
Тазобедренный сустав представляет собой шаровидный синовиальный сустав, образованный между тазовой костью (тазовой костью) и бедренной костью.Круглая чашеобразная структура на os coxa, известная как вертлужная впадина, образует впадину для тазобедренного сустава. Закругленная головка бедренной кости. Продолжайте прокручивать, чтобы узнать больше …
Нажмите, чтобы просмотреть большое изображение
Продолжение сверху … образует шар сустава.Гиалиновый хрящ выстилает вертлужную впадину и головку бедренной кости, обеспечивая гладкую поверхность, по которой движущиеся кости скользят друг мимо друга.Гиалиновый хрящ также действует как гибкий амортизатор, предотвращая столкновение костей во время движения. Между слоями гиалинового хряща синовиальные оболочки выделяют водянистую синовиальную жидкость для смазывания суставной капсулы.
Тазобедренный сустав окружен множеством прочных связок, препятствующих вывиху сустава. Сильные мышцы тазобедренной области также помогают удерживать тазобедренный сустав вместе и предотвращают вывих.
Функционально тазобедренный сустав имеет очень большой диапазон движений.Шарнирно-гнездная конструкция сустава позволяет бедренной кости свободно перемещаться по окружности на 360 градусов. Бедренная кость также может вращаться вокруг своей оси примерно на 90 градусов в тазобедренном суставе. Только плечевой сустав обеспечивает такую же подвижность, как и тазобедренный сустав. Помимо гибкости, каждый тазобедренный сустав должен выдерживать половину веса тела вместе с любыми другими силами, действующими на тело. Например, во время бега и прыжков сила движений тела во много раз увеличивает силу, действующую на тазобедренный сустав, по сравнению с силой веса тела.Тазобедренный сустав должен выдерживать эти экстремальные нагрузки многократно во время интенсивных физических нагрузок.
Если коленный или тазобедренный сустав ломается в результате несчастного случая или изнашивается в старости, хирург может заменить его шарнирно-шарнирным соединением, сделанным из металла и пластика и сконструированным таким образом, что он будет дублировать движения сустава. человеческий сустав. Замена тазобедренного сустава когда-то была невозможна, потому что, хотя суставы можно было легко изготовить в лаборатории, человеческое тело отвергало материалы.Иногда штифты, которыми искусственный сустав крепился к другим костям, расшатывались, и требовалась дополнительная операция. Некоторые суставы, особенно искусственное колено, работали не очень хорошо, потому что они были сконструированы как шарниры, которые открывались только в одну сторону. Позже, когда дизайнеры поняли, что колено нужно немного вращать, они создали сустав, который также выполнял бы эти движения.
Пионеры медицины, наконец, преодолели физическое отторжение, создав суставы из искусственных материалов, не вызывающих раздражения.Теперь хирурги усовершенствовали операции по замене тазобедренного и коленного суставов, чтобы пациенты избавились от боли и могли ходить в более плавном темпе.
суставов и движения скелета | Биология для майоров II
Классифицируйте различные типы соединений по конструкции
Точка, в которой встречаются две или более костей, называется суставом или шарниром . Суставы отвечают за движение, такое как движение конечностей, и стабильность, например стабильность, присущую костям черепа.
Цели обучения
- Классифицируйте различные типы соединений по конструкции
- Определите шесть типов синовиальных суставов
- Объясните роль суставов в движении скелета
Классификация соединений по конструкции
Есть два способа классифицировать суставы: на основе их структуры или на основе их функции. Структурная классификация делит суставы на костные, фиброзные, хрящевые и синовиальные суставы в зависимости от материала, из которого состоит сустав, а также наличия или отсутствия полости в суставе.
Фиброзные суставы
Кости фиброзных суставов скреплены волокнистой соединительной тканью. Между костями нет полости или пространства, поэтому большинство фиброзных суставов вообще не двигаются или способны к незначительным движениям. Существует три типа фиброзных суставов: швы, синдесмозы и гомфозы. Швы находятся только в черепе и содержат короткие волокна соединительной ткани, которые плотно удерживают кости черепа на месте (рис. 1а).
Синдесмозы — это суставы, в которых кости соединены полоской соединительной ткани, что обеспечивает большее движение, чем при наложении швов. Примером синдесмоза является сустав голени и малоберцовой кости в голеностопном суставе. Количество движений в этих типах суставов определяется длиной волокон соединительной ткани. Гомфозы возникают между зубами и их лунками; этот термин относится к тому, как зуб входит в лунку как штифт (рис. 1b). Зуб соединен с лункой соединительной тканью, называемой периодонтальной связкой.
Рис. 1. (a) Швы — это фиброзные суставы, обнаруживаемые только в черепе. (б) Гомфозы — это фиброзные соединения между зубами и их лунками. (кредит b: модификация работы Gray’s Anatomy)
Хрящевые суставы
Рис. 2. Синовиальные суставы — единственные суставы, в которых есть пространство или «синовиальная полость».
Хрящевые суставы — это суставы, в которых кости соединены хрящами. Есть два типа хрящевых суставов: синхондрозы и симфизы.В синхондрозе кости соединены гиалиновым хрящом. Синхондрозы обнаруживаются в эпифизарных пластинах растущих костей у детей. В симфизах гиалиновый хрящ покрывает конец кости, но соединение между костями происходит через фиброхрящ. Симфизы обнаруживаются в суставах между позвонками. Любой из типов хрящевых суставов позволяет очень мало двигаться.
Синовиальные суставы
Синовиальные суставы — единственные суставы, у которых есть пространство между соседними костями (Рисунок 2).Это пространство называется синовиальной (или суставной) полостью и заполнено синовиальной жидкостью. Синовиальная жидкость смазывает сустав, уменьшая трение между костями и обеспечивая большее движение. Концы костей покрыты суставным хрящом, гиалиновым хрящом, а весь сустав окружен суставной капсулой, состоящей из соединительной ткани, которая позволяет суставу двигаться при сопротивлении вывиху. Суставные капсулы также могут иметь связки, скрепляющие кости.Синовиальные суставы способны к наибольшему движению из трех структурных типов суставов; однако чем подвижнее сустав, тем он слабее. Колени, локти и плечи являются примерами синовиальных суставов.
Классификация соединений по функциям
Функциональная классификация делит суставы на три категории: синартрозы, амфиартрозы и диартрозы:
- Синартрозы — это неподвижные суставы. Сюда входят швы, гомфозы и синхондрозы.
- Амфиартрозы — это суставы, допускающие легкие движения, включая синдесмозы и симфизы.
- Диартрозы — это суставы, которые позволяют суставу свободно двигаться, как в синовиальных суставах.
Типы синовиальных суставов
Синовиальные суставы подразделяются на шесть различных категорий в зависимости от формы и структуры сустава. Форма соединения влияет на тип движения, допускаемый соединением (Рисунок 3). Эти соединения можно описать как плоские, шарнирные, шарнирные, кондиллоидные, седловидные или шарнирные.
Рис. 3. Различные типы шарниров допускают разные типы движений. Плоские, шарнирные, шарнирные, кондиллоидные, седловидные и шарнирные суставы — все это типы синовиальных суставов.
Плоские шарниры
Плоские суставы имеют кости с плоскими или слегка изогнутыми поверхностями суставов. Эти суставы позволяют скользящие движения, поэтому суставы иногда называют скользящими суставами. Диапазон движений в этих суставах ограничен и не предполагает вращения.Плоские суставы находятся в костях запястья кисти и предплюсневых костях стопы, а также между позвонками (рис. 4).
Рис. 4. Суставы костей запястья запястья являются примерами плоских суставов. (кредит: модификация работы Брайана К. Госса)
Шарнирные соединения
В шарнире слегка закругленный конец одной кости входит в слегка полый конец другой кости. Таким образом, одна кость движется, а другая остается неподвижной, как дверная петля.Локоть — пример шарнирного соединения. Колено иногда классифицируют как модифицированный шарнирный сустав (рис. 5).
Рис. 5. Локтевой сустав, в котором лучевая кость сочленяется с плечевой костью, является примером шарнирного сустава. (кредит: модификация работы Брайана К. Госса)
Шарнирные соединения
Рис. 6. Шарнир на шее, который позволяет голове двигаться вперед и назад, является примером шарнирного соединения.
Шарнирные соединения состоят из закругленного конца одной кости, вставляемого в кольцо, образованное другой костью.Эта структура допускает вращательное движение, так как закругленная кость движется вокруг своей оси. Примером шарнирного сустава является сустав первого и второго позвонков шеи, который позволяет голове двигаться вперед и назад (Рисунок 6). Сустав запястья, позволяющий поворачивать ладонь вверх и вниз, также является шарнирным суставом.
Кондилоидные суставы
Кондилоидные суставы состоят из конца одной кости овальной формы, который входит в аналогичную овальную полость другой кости (рис. 7).Это также иногда называют эллипсоидальным суставом. Этот тип сустава допускает угловое движение по двум осям, как видно на суставах запястья и пальцев, которые могут двигаться как из стороны в сторону, так и вверх и вниз.
Рис. 7. Пястно-фаланговые суставы пальца являются примерами мыщелковых суставов. (кредит: модификация работы Gray’s Anatomy)
Седельные шарниры
Седловидные суставы названы так потому, что концы каждой кости напоминают седло с вогнутыми и выпуклыми частями, которые подходят друг к другу.Седловидные суставы допускают угловые движения, аналогичные суставам мыщелков, но с большим диапазоном движений. Примером седельного сустава является сустав большого пальца, который может двигаться вперед-назад, вверх и вниз, но более свободно, чем запястье или пальцы (рис. 8).
Рис. 8. Запястно-пястные суставы большого пальца являются примерами седельных суставов. (кредит: модификация работы Брайана К. Госса)
Шарнирно-шарнирные соединения
Шаровидные шарниры имеют закругленный шарообразный конец одной кости, входящий в чашевидное гнездо другой кости.Такая организация обеспечивает максимальный диапазон движений, так как все типы движений возможны во всех направлениях. Примерами шаровых шарниров являются плечевые и тазобедренные суставы (рисунок 9).
Рис. 9. Плечевой шарнир является примером шарового шарнира.
Посмотрите этот анимационный ролик, в котором показаны шесть типов синовиальных суставов.
Движение в синовиальных суставах
Широкий диапазон движений, допускаемый синовиальными суставами, обеспечивает различные типы движений.Движение синовиальных суставов можно разделить на четыре различных типа: скольжение, угловое, вращательное или специальное движение.
Планерное движение
Скользящие движения происходят, когда относительно плоские поверхности костей движутся мимо друг друга. Скользящие движения вызывают очень небольшое вращение или угловое движение костей. Суставы костей запястья и предплюсны являются примерами суставов, которые производят скользящие движения.
Угловое движение
Угловые движения возникают при изменении угла между костями сустава.Существует несколько различных типов угловых движений, включая сгибание, разгибание, гиперэкстензию, отведение, приведение и циркумдукцию. Сгибание , или сгибание, происходит, когда угол между костями уменьшается. Примерами сгибания являются движение предплечья вверх в локте или движение запястья для перемещения руки к предплечью. Разгибание противоположно сгибанию, поскольку угол между костями сустава увеличивается. Примером разгибания является выпрямление конечности после сгибания.Расширение за пределы обычного анатомического положения обозначается как гиперэкстензия . Это включает в себя перемещение шеи назад, чтобы смотреть вверх, или сгибание запястья так, чтобы рука отошла от предплечья.
Отведение происходит, когда кость отодвигается от средней линии тела. Примеры похищения — это движение рук или ног в стороны, чтобы поднять их прямо в сторону. Приведение — это движение кости к средней линии тела. Движение конечностей внутрь после отведения — пример приведения. Окружение — это круговое движение конечности, как при круговом движении руки.
Вращательное движение
Вращательное движение — это движение кости при ее вращении вокруг своей продольной оси. Вращение может происходить по направлению к средней линии тела, которое упоминается как медиальное вращение, , или от средней линии тела, которое упоминается как боковое вращение , . Движение головы из стороны в сторону — пример вращения.
Особые движения
Некоторые движения, которые нельзя классифицировать как скользящие, угловые или вращательные, называются специальными движениями. Инверсия вовлекает подошвы ступней, двигающиеся внутрь, к средней линии тела. Eversion — это противоположность инверсии, движения подошвы стопы наружу, от средней линии тела. Протракция — это движение кости кпереди в горизонтальной плоскости. Втягивание происходит, когда сустав возвращается в исходное положение после растяжения.Вытягивание и ретракцию можно увидеть в движении нижней челюсти, когда челюсть выдвигается наружу, а затем назад внутрь. Подъем — это движение кости вверх, например, когда плечи сводятся, поднимая лопатки. Депрессия противоположна возвышению — движение кости вниз, например, после того, как плечи пожимают плечами и лопатки возвращаются в свое нормальное положение из приподнятого положения. Тыльное сгибание — это сгибание голеностопного сустава таким образом, что пальцы ноги поднимаются к колену. Подошвенное сгибание — это сгибание голеностопного сустава при поднятии пятки, например, при стоянии на пальцах ног. Супинация — это движение лучевой и локтевой костей предплечья так, чтобы ладонь была обращена вперед. Пронация — противоположное движение, при котором ладонь обращена назад. Оппозиция — это движение большого пальца к пальцам той же руки, позволяющее захватывать и удерживать предметы.
Проверьте свое пониманиеОтветьте на вопросы ниже, чтобы увидеть, насколько хорошо вы понимаете темы, затронутые в предыдущем разделе.В этой короткой викторине , а не засчитываются в вашу оценку в классе, и вы можете пересдавать ее неограниченное количество раз.
Используйте этот тест, чтобы проверить свое понимание и решить, следует ли (1) изучить предыдущий раздел дальше или (2) перейти к следующему разделу.
Изображение, функции, условия и многое другое
Источник изображения
© 2014 WebMD, LLC. Все права защищены.
Голеностопный сустав — это большой сустав, состоящий из трех костей:
- Большеберцовая кость (большеберцовая кость)
- Более тонкая кость, идущая рядом с большеберцовой костью (малоберцовой костью)
- Кость стопы, расположенная над пяточной костью (таранная кость). )
Костные выпуклости (или выступы), видимые и ощущаемые на лодыжке, имеют свои собственные названия:
- Медиальная лодыжка, ощущаемая на внутренней стороне лодыжки, является частью основания большеберцовой кости
- Задняя лодыжка, ощущаемая на ощупь задняя часть лодыжки также является частью основания большеберцовой кости
- Боковая лодыжка, ощущаемая на внешней стороне лодыжки, является нижним концом малоберцовой кости
Голеностопный сустав обеспечивает движение стопы вверх и вниз.Подтаранный сустав находится ниже голеностопного сустава и позволяет стопе из стороны в сторону. Многочисленные связки (сделанные из жесткой подвижной ткани) окружают истинный голеностопный и подтаранный суставы, связывая кости ноги друг с другом и с костями стопы.
Заболевания голеностопного сустава
- Растяжение голеностопного сустава: повреждение одной из связок голеностопного сустава, обычно в результате случайного поворота или поворота стопы. Реабилитация может предотвратить превращение боли и отеков в долговременную проблему.
- Высокое растяжение связок голеностопного сустава: связка, соединяющая две кости голени (большеберцовая и малоберцовая), называемая синдесмотической связкой, повреждена. Высокое растяжение связок голеностопного сустава вызывает боль и отек, как при истинном растяжении связок голеностопного сустава, но на заживление может потребоваться больше времени.
- Перелом лодыжки: перелом любой из трех костей лодыжки. Чаще всего ломаются кости голени (большеберцовая или малоберцовая кость).
- Артрит голеностопного сустава: остеоартрит, самая распространенная форма артрита, может поражать голеностопный сустав.
- Ревматоидный артрит: аутоиммунная форма артрита, при которой организм атакует ткань сустава, вызывая воспаление, боль и отек. Любой сустав может быть поражен ревматоидным артритом, включая голеностопный сустав.
- Подагра: форма артрита, при которой кристаллы периодически осаждаются в суставах, вызывая сильную боль и отек. Иногда подагра поражает лодыжку.
- Псориатический артрит: эта форма артрита, которая вызывает отек и боль, связана с псориазом, поражающим кожу.Псориазом могут быть поражены многие суставы, в том числе голеностопный.
- Септический артрит: эта форма артрита, вызванная бактериальными инфекциями, которые могут возникнуть в голеностопном суставе, быстро развивается, вызывая сильную боль, отек, лихорадку и затруднения при движении голеностопного сустава.
Размер: 20 дюймов X 40 дюймов | Цвет: Artwork-06
HD-отпечатки на холсте
HD-отпечатки обычно создаются с использованием профессиональных струйных принтеров от 8 до 12 цветов.Эти современные технологические принтеры способны производить невероятно детализированные отпечатки как для рынка изобразительного искусства, так и для фотографического рынка.Художественный материал
Наши портреты на холсте имеют очень гладкую текстуру и плотное переплетение. Идеально подходит для картин, требующих большого количества деталей.
Хлопковые холсты премиум-класса
Музейное качествоИскусство стены в рамке
Это произведение искусства поставляется уже в рамке, готовым к развешиванию, каждая панель имеет уже прикрепленный широкий крючок для удобного подвешивания.Giclee Matching:
Используется для гостиной, спальни, кухни, ванной комнаты, столовой, комнаты для гостей, гостиной, коридора, офиса, гостиницы, кафе, ресторана, бара или у камина, за диваном.Печать по индивидуальному заказу
Наши отпечатки на холсте также могут быть изготовлены по индивидуальному заказу в соответствии с вашим собственным размером, фотографиями или картинками. Свяжитесь с нами по почте или через «Продавец Natuki», а затем «Задайте вопрос»!5 частей холста стены искусства как идеальный подарок идея:
это произведение искусства стены больше, чем обычный плакат печати холста, это уникальное произведение оригинального искусства с потрясающей нарисованной текстурой.Идеальный подарок для себя и для близких, который предназначен для свадьбы, юбилея, Дня благодарения, Рождества, Дня матери, Дня отца, Валентина, дня рождения и других.
Полотно предназначено для свадьбы, юбилея, дня благодарения, Рождества, Дня матери, Дня отца, валентинки, дня рождения и других.Пакет изображений
Ваши картины будут тщательно упакованы в картон, чтобы они были доставлены вам в идеальном состоянии.Что вызывает шум при растрескивании стыка?
«Назад к биологии и анатомии человека стр.
Ответ
Выходящие газы, движение и шероховатые поверхности.
Томас Близнецы. Compendiosa totius Anatomie Delineatio… (Краткое изложение всей анатомии…). Лондон: Джон Херфорд, 1545. Коллекция Розенвальда, Отдел редких книг и специальных коллекций, Библиотека Конгресса.Ваши суставы могут издавать самые разные звуки: треск, треск и треск. Суставы, которые «трескаются», — это суставы, колени, лодыжки, спина и шея. Эти суставы «гаснут» по разным причинам.
- Уходящие газы: Ученые объясняют, что синовиальная жидкость, присутствующая в суставах, действует как смазка.Жидкость содержит газы кислород, азот и углекислый газ. Когда вы лопаете или треснете сустав, вы растягиваете суставную капсулу. Быстро выделяется газ, который образует пузырьки. Чтобы снова сломать тот же сустав, нужно подождать, пока газы вернутся в синовиальную жидкость.
- Движение суставов, сухожилий и связок : Когда сустав движется, положение сухожилия изменяется и немного смещается. Вы можете услышать щелкающий звук, когда сухожилие возвращается в исходное положение.Кроме того, ваши связки могут сжиматься, когда вы двигаете суставами. Обычно это происходит в колене или лодыжке и может издавать треск.
- Шероховатая поверхность: Суставы, пораженные артритом, издают звуки, вызванные потерей гладкости хряща и шероховатостью поверхности сустава.
Вредно ли растрескивание стыков? Если вы чувствуете боль, когда суставы лопаются, вам следует обратиться к врачу. Что касается растрескивания суставов, некоторые исследования показывают, что растрескивание суставов не причиняет серьезного вреда.Другие исследования показывают, что повторяющееся растрескивание суставов может нанести некоторый вред мягким тканям сустава. Это также может привести к слабому захвату и опуханию руки.
Опубликовано: 19.11.2019. Автор: Справочная секция по науке, Библиотека Конгресса
Сайты по теме
Дополнительная литература
- Баллард, Кэрол. Как нам двигаться? Остин, Техас, Рейнтри Стик-Вон, ок. 1998. 32п. (Несовершеннолетний).
- Ганн, Кристина. Кости и суставы: пособие для школьников . Эдинбург; Нью-Йорк, Черч Ливингстон, 1992. 186 с.
- Кингстон, Бернард. Что такое суставы: практическое руководство по их структуре и функциям . Cheltenham, Stanley Thornes, 2000. 240 с.
- Уорд, Брайан. Кости и суставы . Нью-Йорк, Ф. Уоттс, c.1991. 32 п. (Несовершеннолетний).
Поисковые запросы
УЗИ опорно-двигательного аппарата
Ультразвуковая визуализация использует звуковые волны для получения изображений мышц, сухожилий, связок, нервов и суставов по всему телу.Он используется для диагностики растяжений, деформаций, разрывов, защемленных нервов, артрита и других заболеваний опорно-двигательного аппарата. Ультразвук безопасен, неинвазивен и не использует ионизирующее излучение.
Эта процедура практически не требует специальной подготовки. Оставьте украшения дома и носите свободную удобную одежду. Вас могут попросить надеть платье.
Что такое ультразвуковая визуализация опорно-двигательного аппарата?
Ультразвуковая визуализация — это неинвазивный медицинский тест, который помогает врачам диагностировать и лечить заболевания.Это безопасно и безболезненно. Он создает изображения внутренней части тела с помощью звуковых волн. Ультразвуковую визуализацию также называют сонографией. Он использует небольшой зонд, называемый датчиком, и гель, помещаемый непосредственно на кожу. Высокочастотные звуковые волны проходят от датчика через гель в тело. Зонд улавливает отражающиеся звуки. Компьютер использует эти звуковые волны для создания изображения. Ультразвуковые исследования не используют радиацию (рентгеновские лучи). Поскольку ультразвук фиксирует изображения в режиме реального времени, он может показать структуру и движение внутренних органов тела.На изображениях также может отображаться кровь, текущая по кровеносным сосудам.
Ультразвуковые изображения опорно-двигательного аппарата позволяют получить изображения мышц, сухожилий, связок, суставов, нервов и мягких тканей по всему телу.
начало страницы
Каковы наиболее распространенные способы использования этой процедуры?
УЗИ обычно используются для диагностики:
- Разрыв сухожилия или тендинит вращающей манжеты плеча, ахиллова сухожилия голеностопного сустава и многих других сухожилий по всему телу.
- мышечные разрывы, образования или скопления жидкости.
- Растяжение или разрыв связок.
- Воспаление или жидкость (излияния) в сумке и суставах.
- Ранние изменения ревматоидного артрита.
- нервные защемления, такие как синдром запястного канала.
- доброкачественные и злокачественные опухоли мягких тканей.
- ганглиозные кисты.
- грыжи.
- инородное тело в мягких тканях (например, осколки или стекло).
- Вывих бедра у грудных детей.
- Жидкость в болезненном тазобедренном суставе у детей.
- Аномалии мышц шеи у младенцев с кривошеей (скручивание шеи).
- образования мягких тканей (припухлости) у детей.
начало страницы
Как мне подготовиться?
Носите удобную свободную одежду. Возможно, вам придется снять всю одежду и украшения в исследуемой области.
Возможно, для процедуры вам понадобится переодеться в халат.
Ультразвуковые исследования очень чувствительны к движению, и активный или плачущий ребенок может продлить процесс исследования. Чтобы обеспечить беспроблемный процесс, часто помогает объяснить ребенку процедуру перед экзаменом. Принесите книги, маленькие игрушки, музыку или игры, чтобы отвлечь ребенка и ускорить время. В экзаменационной комнате может быть телевизор. Не стесняйтесь спрашивать любимый канал вашего ребенка.
Никакой другой подготовки не требуется.
начало страницы
Как выглядит оборудование?
УЗИ-аппараты состоят из компьютерной консоли, видеомонитора и присоединенного преобразователя.Преобразователь — это небольшое портативное устройство, напоминающее микрофон. Некоторые экзамены могут использовать разные преобразователи (с разными возможностями) во время одного экзамена. Преобразователь излучает неслышимые высокочастотные звуковые волны в тело и прислушивается к отраженному эхо. Те же принципы применимы к гидролокаторам, используемым на лодках и подводных лодках.
Технолог наносит небольшое количество геля на исследуемый участок и помещает туда датчик. Гель позволяет звуковым волнам перемещаться вперед и назад между датчиком и исследуемой областью.Ультразвуковое изображение сразу видно на видеомониторе. Компьютер создает изображение на основе громкости (амплитуды), высоты звука (частоты) и времени, необходимого для возврата ультразвукового сигнала к датчику. Также учитывается, через какой тип структуры тела и / или ткани распространяется звук.
начало страницы
Как работает процедура?
Ультразвуковая визуализация использует те же принципы, что и гидролокатор, используемый летучими мышами, кораблями и рыбаками. Когда звуковая волна ударяется о объект, она отражается или отражается эхом.Измеряя эти эхо-волны, можно определить, как далеко находится объект, а также его размер, форму и консистенцию. Это включает в себя то, является ли объект твердым или заполненным жидкостью.
Врачи используют ультразвук для обнаружения изменений внешнего вида органов, тканей и сосудов, а также для обнаружения аномальных образований, таких как опухоли.
При ультразвуковом исследовании датчик посылает звуковые волны и записывает отраженные (возвращающиеся) волны. Когда датчик прижимается к коже, он посылает в тело небольшие импульсы неслышимых высокочастотных звуковых волн.Когда звуковые волны отражаются от внутренних органов, жидкостей и тканей, чувствительный приемник в преобразователе регистрирует крошечные изменения высоты звука и направления. Компьютер мгновенно измеряет эти сигнатурные волны и отображает их в виде изображений в реальном времени на мониторе. Технолог обычно захватывает один или несколько кадров движущихся изображений как неподвижные изображения. Они также могут сохранять короткие видеоповторы изображений.
начало страницы
Как проходит процедура?
Для некоторых ультразвуковых исследований опорно-двигательного аппарата пациент может сидеть на столе для осмотра или на вращающемся кресле.Для других ультразвуковых исследований пациента кладут на смотровом столе лицом вверх или вниз. Радиолог или сонограф может попросить вас переместить исследуемую конечность или может переместить ее, чтобы вы оценили анатомию и функцию сустава, мышцы, связки или сухожилия.
Большинство ультразвуковых исследований младенцев и детей проводится, когда ребенок лежит на спине на столе для осмотра, но могут потребоваться другие положения.
Радиолог (врач, специально обученный для наблюдения и интерпретации радиологических исследований) или сонографа разместит вас на столе для осмотра.Они нанесут гель на водной основе на исследуемый участок тела. Гель поможет датчику надежно контактировать с телом. Это также устраняет воздушные карманы между датчиком и кожей, которые могут препятствовать прохождению звуковых волн в ваше тело. Сонограф помещает датчик на тело и перемещает его взад и вперед по интересующей области, пока он не сделает желаемые изображения.
Обычно нет дискомфорта от давления, когда датчик прижимается к исследуемой области.Однако, если область болезненна, вы можете почувствовать давление или небольшую боль от датчика.
После завершения визуализации технолог сотрет с вашей кожи прозрачный ультразвуковой гель. Любые оставшиеся части быстро высохнут. Ультразвуковой гель обычно не окрашивает и не обесцвечивает одежду.
начало страницы
Что я испытаю во время и после процедуры?
Большинство ультразвуковых исследований безболезненны, быстры и легко переносятся.
Ультразвуковое исследование опорно-двигательного аппарата обычно занимает от 15 до 30 минут, но иногда может занять больше времени.
По завершении обследования технолог может попросить вас одеться и подождать, пока они изучат ультразвуковые изображения.
После ультразвукового исследования вы сможете немедленно вернуться к своей обычной деятельности.
начало страницы
Кто интерпретирует результаты и как их получить?
Радиолог, врач, обученный руководить и интерпретировать радиологические исследования, проанализирует изображения. Радиолог отправит подписанный отчет врачу, который запросил обследование.Затем ваш врач поделится с вами результатами. В некоторых случаях радиолог может обсудить с вами результаты после обследования.
Вам может потребоваться повторное обследование. Если да, ваш врач объяснит, почему. Иногда при повторном обследовании дополнительно оценивается потенциальная проблема с большим количеством просмотров или специальной техникой визуализации. Он также может увидеть, изменилось ли какое-либо изменение проблемы с течением времени. Последующие осмотры часто являются лучшим способом узнать, работает ли лечение или требует внимания проблема.
начало страницы
Каковы преимущества vs.риски?
Преимущества
- В большинстве случаев ультразвуковое сканирование является неинвазивным (без игл и инъекций).
- Иногда ультразвуковое исследование может быть временно неудобным, но оно не должно быть болезненным.
- Ультразвук широко доступен, прост в использовании и менее дорог, чем большинство других методов визуализации.
- Ультразвуковая визуализация чрезвычайно безопасна и не требует излучения.
- Ультразвуковое сканирование дает четкое изображение мягких тканей, которые плохо видны на рентгеновских снимках.
- Ультразвук обеспечивает визуализацию в реальном времени. Это делает его хорошим инструментом для проведения минимально инвазивных процедур, таких как пункционная биопсия и аспирация жидкости.
- Пациенты с кардиостимуляторами и определенными типами металлических имплантатов или фрагментов тела не могут безопасно подвергаться воздействию сильного магнитного поля, необходимого для магнитно-резонансной томографии (МРТ); тем не менее, пациенты могут безопасно проходить ультразвуковое исследование.
- Ультразвук также является отличной альтернативой МРТ для пациентов с клаустрофобией.
- По сравнению с МРТ, ультразвук может предоставить более подробную внутреннюю информацию при оценке структур мягких тканей, таких как сухожилия и нервы.
- Поскольку ультразвуковые изображения регистрируются в реальном времени, они могут показать движение структуры мягких тканей, например, сухожилия, сустава или конечности.
- Ультразвуковая визуализация выполняется быстрее, чем МРТ, и не требует от пациента оставаться полностью неподвижным, что позволяет визуализировать младенцев без седативных средств.
- Тазобедренные суставы младенцев, в отличие от суставов взрослых, в основном состоят из хрящей.Ультразвук позволяет четко видеть хрящи.
Риски
начало страницы
Каковы ограничения ультразвуковой визуализации опорно-двигательного аппарата?
Ультразвук с трудом проникает в кость и, следовательно, может видеть только внешнюю поверхность костных структур, а не то, что находится внутри (за исключением младенцев, у которых в скелетах больше хрящей, чем у детей старшего возраста или взрослых). Врачи обычно используют другие методы визуализации, такие как МРТ, для визуализации внутренней структуры костей или определенных суставов.
Существуют также ограничения на глубину проникновения звуковых волн; поэтому более глубокие структуры у более крупных пациентов не могут быть легко видны.
Ультразвук не доказал свою эффективность при обнаружении хлыстовых травм или большинства других причин боли в спине.
—начало страницы
Какой тест, процедура или лечение лучше всего мне подходят?
начало страницы
Эта страница была проверена 01 июля 2019 г.
Симптомы, типы, причины и лечение
Обзор
Узнайте о различиях между остеоартритом и ревматоидным артритом.Что такое артрит?
Артрит — это заболевание, поражающее суставы (области, где кости соединяются и двигаются). Артрит обычно вызывает воспаление или дегенерацию (разрушение) суставов. Эти изменения могут вызвать боль при использовании сустава.
Артрит чаще всего встречается на следующих участках тела:
- футов.
- Руки.
- Бедра.
- Колени.
- Нижняя часть спины.
Что входит в состав сустава?
Суставы смягчаются и поддерживаются мягкими тканями, которые предотвращают трение костей друг о друга.Ключевую роль играет соединительная ткань, называемая суставным хрящом. Это помогает вашим суставам плавно двигаться без трения и боли.
Некоторые суставы имеют синовиальную оболочку, мягкий карман жидкости, который смазывает суставы. Многие суставы, например колени, опираются на связки и сухожилия. Сухожилия соединяют мышцы с костями, а связки соединяют кости с другими костями.
Какие бывают типы артрита?
Артрит — это широкий термин, который описывает более 100 различных состояний суставов.К наиболее распространенным типам артрита относятся:
- Остеоартрит , или артрит «изнашивания», который развивается, когда суставной хрящ разрушается в результате повторяющихся нагрузок. Это самая распространенная форма артрита.
- Анкилозирующий спондилит , или артрит позвоночника (обычно нижней части спины).
- Юношеский артрит (JA), заболевание, при котором иммунная система атакует ткани вокруг суставов.JA обычно поражает детей в возрасте 16 лет и младше.
- Подагра , заболевание, при котором в суставах образуются твердые кристаллы мочевой кислоты.
- Псориатический артрит , Воспаление суставов, развивающееся у людей с псориазом (аутоиммунное заболевание, вызывающее раздражение кожи).
- Ревматоидный артрит , заболевание, при котором иммунная система атакует синовиальные оболочки суставов.
Насколько распространен артрит?
Артрит — наиболее частая причина инвалидности в США.S. Около 50 миллионов взрослых и 300 000 детей лечат ту или иную форму артрита.
Симптомы и причины
Что вызывает артрит?
У разных типов артритов разные причины. Например, подагра — это результат слишком большого количества мочевой кислоты в организме. Но для других типов артрита точная причина неизвестна. У вас может развиться артрит, если вы:
- Имеют семейный анамнез артрита.
- Работайте или занимайтесь спортом, при котором ваши суставы постоянно подвергаются нагрузке.
- Страдаете определенными аутоиммунными заболеваниями или вирусными инфекциями.
Каковы факторы риска артрита?
Некоторые факторы повышают вероятность развития артрита, в том числе:
- Возраст: Риск артрита увеличивается с возрастом.
- Образ жизни: Курение или недостаток физических упражнений могут увеличить риск артрита.
- Пол: Большинство типов артрита чаще встречается у женщин.
- Вес: Ожирение создает дополнительную нагрузку на суставы, что может привести к артриту.
Каковы симптомы артрита?
У разных типов артрита разные симптомы. У одних они могут быть легкими, у других — тяжелыми. Дискомфорт в суставах может приходить и уходить или оставаться постоянным. Общие симптомы включают:
- Боль.
- Покраснение.
- Жесткость.
- Набухание.
- Нежность.
- Тепло.
Диагностика и тесты
Как диагностируется артрит?
Если вы подозреваете, что у вас артрит, обратитесь к своему врачу.Врач спросит о ваших симптомах и узнает, как боль в суставах влияет на вашу жизнь. Ваш поставщик медицинских услуг проведет медицинский осмотр, который может включать:
- Оценка подвижности и диапазона движений в суставах.
- Проверка на болезненность или припухлость вокруг суставов.
- Оценка вашего общего состояния здоровья, чтобы определить, может ли другое заболевание вызывать ваши симптомы.
Можно ли с помощью визуализации обнаружить артрит?
Визуализирующие обследованиямогут помочь вашему лечащему врачу получить четкое изображение ваших костей, суставов и мягких тканей.Рентген, МРТ или УЗИ могут выявить:
- Переломы или вывихи костей, которые могут вызывать боль в суставах.
- Повреждение хряща вокруг суставов.
- Травмы мышц, связок или сухожилий возле суставов.
- Воспаление мягких тканей.
Может ли анализ крови обнаружить артрит?
Не существует анализа крови, позволяющего напрямую выявить артрит. Но если ваш лечащий врач подозревает подагру или ревматоидный артрит, он может назначить анализ крови.Он ищет мочевую кислоту или воспалительные белки.
Ведение и лечение
Как лечится артрит?
Нет лекарства от артрита, но есть методы лечения, которые могут помочь вам справиться с этим заболеванием. Ваш план лечения будет зависеть от тяжести артрита, его симптомов и вашего общего состояния здоровья.
Консервативные (нехирургические) методы лечения включают:
- Лекарство: Противовоспалительные и обезболивающие могут помочь облегчить симптомы артрита.Некоторые лекарства, называемые биологическими препаратами, нацелены на воспалительную реакцию вашей иммунной системы. Врач может порекомендовать биопрепараты при ревматоидном или псориатическом артрите.
- Физиотерапия: Реабилитация может помочь улучшить силу, диапазон движений и общую подвижность. Терапевты могут научить вас, как изменить свою повседневную деятельность, чтобы уменьшить боль при артрите.
- Лечебные инъекции: Уколы кортизона могут временно облегчить боль и воспаление в суставах.Артрит некоторых суставов, таких как колено, может улучшиться с помощью лечения, называемого добавками вязкости. Он впрыскивает смазку, чтобы суставы двигались плавно.
Потребуется ли мне операция по поводу артрита?
Медицинские работники обычно рекомендуют операцию только в определенных тяжелых случаях артрита. Это случаи, которые не улучшились при консервативном лечении. Хирургические варианты включают:
- Fusion: Две или более костей навсегда срослись.Fusion обездвиживает сустав и уменьшает боль при движении.
- Замена сустава: Поврежденный сустав с артритом заменяется искусственным суставом. Замена сустава сохраняет функцию и подвижность сустава. Примеры включают замену лодыжки, замену бедра, замену колена и замену плеча.
Профилактика
Как можно предотвратить артрит?
Вы можете снизить свои шансы на развитие артрита:
- Отказ от табачных изделий.
- Выполнение упражнений с малой нагрузкой и без нагрузки.
- Поддержание здоровой массы тела.
- Снижение риска травм суставов.
Перспективы / Прогноз
Каковы перспективы для людей, страдающих артритом?
Поскольку от артрита нет лекарства, большинству людей необходимо бороться с артритом на всю оставшуюся жизнь. Ваш лечащий врач может помочь вам подобрать правильную комбинацию методов лечения для уменьшения симптомов. Один из самых больших рисков для здоровья, связанных с артритом, — это бездействие.Если вы ведете малоподвижный образ жизни из-за боли в суставах, вы можете столкнуться с повышенным риском рака, сердечных заболеваний, диабета и других серьезных заболеваний.
Жить с
Что я могу сделать, чтобы облегчить жизнь с артритом?
Изменение распорядка дня может облегчить жизнь с артритом. Отрегулируйте свою деятельность, чтобы уменьшить боль в суставах. Может помочь работа с эрготерапевтом (ОТ). OT — это поставщик медицинских услуг, который специализируется на лечении физических проблем, таких как артрит.
OT может рекомендовать:
- Адаптивное оборудование, например, ручки для открывания банок.
- Методы безопасного занятия хобби, спортом или другими видами деятельности.
- Советы по уменьшению боли в суставах при обострениях артрита.
Ухудшают ли артрит определенные погодные условия?
Некоторые люди считают, что артрит ухудшается при определенных погодных условиях. Влажность и холод — два распространенных фактора, вызывающих боль в суставах.
Это может произойти по разным причинам.Люди, как правило, менее активны в сезон дождей и зимой. Холод и сырость также могут сделать суставы жесткими и усугубить артрит. Другие теории предполагают, что атмосферное давление или давление воздуха вокруг нас может иметь некоторое влияние на артрит.
Если вы обнаружите, что определенные погодные условия усугубляют ваш артрит, поговорите со своим врачом о способах борьбы с симптомами. Теплая одежда, упражнения в помещении или тепловая терапия могут помочь облегчить боль.
Записка из клиники Кливленда
Артрит — это заболевание, поражающее суставы.Есть много типов артрита, каждый из которых может вызывать боль и снижать подвижность. Некоторые формы артрита возникают в результате естественного износа. Другие типы возникают из-за аутоиммунных заболеваний или воспалительных состояний. Существует множество методов лечения артрита, от физиотерапии или трудотерапии до хирургии суставов. Ваш лечащий врач оценит ваши симптомы и порекомендует правильный план лечения, соответствующий вашим потребностям.



 Характеризуются болью, умеренным ограничением движений в суставе, умеренным отеком коленного сустава, сохранением стабильности сустава
Характеризуются болью, умеренным ограничением движений в суставе, умеренным отеком коленного сустава, сохранением стабильности сустава