Почему болят суставы — причины, лечение и профилактика
Количество просмотров: 254 676
Дата последнего обновления: 29.06.2021 г.
Среднее время прочтения: 9 минут
Содержание:
Болезни, из-за которых возникают боли в суставах
Лечение боли в суставах
Медикаментозные методы
Препарат Мотрин® при болях в суставах
Образовательное видео «Боль в суставах»
Более половины людей старше 40 лет регулярно испытывают боль в суставах. Причины обусловлены механическими травмами, длительным переохлаждением, возрастными изменениями в костных тканях, чрезмерными физическими нагрузками, вирусными/инфекционными заболеваниями, генетической предрасположенностью, вредными привычками и др. Также появлению боли в суставах способствует работа во влажных условиях, на холоде и т. д.
Болезни, из-за которых возникают боли в суставах
Боль в суставе, которая возникает без объективной причины, носит название «артралгия». Она может появиться вследствие ревматических, инфекционных, аутоиммунных, неврологических заболеваниях и ряда других причин. Проявлять себя болью могут многие патологии:
Она может появиться вследствие ревматических, инфекционных, аутоиммунных, неврологических заболеваниях и ряда других причин. Проявлять себя болью могут многие патологии:
- реактивный артрит – воспалительное заболевание с поражением суставов, развивающееся после перенесения некоторых инфекций (мочеполовых, ЖКТ). Возникает чаще всего у людей 20-40 лет. Проявляется острой болью при сгибании, покраснением кожи над пораженным суставом, отечностью тканей, повышенной температурой тела. Реактивный артрит, который включает в себя следующие симптомы: артрит, конъюнктивит, уретрит или цервицит, колит и характерные поражения кожи, называется синдромом Рейтера;
- ревматоидный артрит – относится к аутоиммунным заболеваниям, затрагивает коленные и локтевые суставы, стопы и кисти. Отличается постоянной болезненностью в пораженной области. Суставы деформируются, отекают, на коже появляются ревматоидные узелки. У больного часто отмечаются снижение веса, поражения глаз, кожи, селезенки;
- псориатический артрит – считается генетически обусловленной патологией.
 Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках;
Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках; - остеоартроз – относится к наиболее распространенным болезням невоспалительного происхождения. Затрагивает тазобедренные, коленные, лучезапястные суставы. Основные проявления: ноющая боль, хруст и скованность, которая становится заметнее при нагрузке. Над больной областью отекают ткани, отмечается повышение температуры тела;
- подагра – болезнь, которая передается по наследству. В основе ее возникновения лежит нарушение обмена веществ, приводящее к отложению солей. Чаще всего патологические изменения наблюдаются в голеностопных суставах, на локтях и на больших пальцах ног. Кожа над больными суставами становится горячей, краснеет, отекает и шелушится. Подагра в большинстве случаев сопровождается поражением почек и сердца;
- анкилозирующий спондилоартрит (или болезнь Бехтерева) – относится к воспалительным заболеваниям и характеризуется постепенным повреждением суставов различных отделов позвоночника.
 При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности;
При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности; - посттравматический артрит – может затрагивать любые суставы: плечевые, голеностопные, тазобедренные, коленные и др. Является последствием вывихов, переломов и растяжения связок, повреждения сухожилий, сильных ушибов. При отсутствии своевременного лечения переходит в хроническую форму. Признаки посттравматического артрита: болевой синдром, хруст в суставах, ломота в костях, припухлость в зоне травмирования, скованность движений;
- остеоартрит – встречается преимущественно у людей старше 50 лет, так как вызывается постоянными нагрузками на суставы.
 Проявляется болезнь болями, покраснением кожи и отеками.
Проявляется болезнь болями, покраснением кожи и отеками.
Отдельно следует сказать о лекарственной артралгии, которая относится к временным болезненным состояниям. Она так же, как и описанные выше патологии, проявляется сильными болями в суставах, но ее причиной выступает прием определенных лекарств: антибиотиков, транквилизаторов и некоторых других групп. Особенно часто подобное осложнение отмечается при высокой дозировке препаратов.
Наверх к содержанию
Лечение боли в суставах
Боли в суставах могут быть обусловлены механическими травмами, длительным переохлаждением, возрастными изменениями в костных тканях, чрезмерными физическими нагрузками, вирусными/инфекционными заболеваниями, генетической предрасположенностью, вредными привычками и др. Поставить точный диагноз, проведя необходимые исследования, в состоянии только врач. Самостоятельно определить, как лечить боли в суставах в каждом конкретном случае, невозможно, так как причины появления разных болезней отличаются. Обращаться за помощью к специалистам нужно при первых признаках заболевания, это поможет вовремя провести лечение и избежать тяжелых необратимых деформаций.
Обращаться за помощью к специалистам нужно при первых признаках заболевания, это поможет вовремя провести лечение и избежать тяжелых необратимых деформаций.
Наверх к содержанию
Медикаментозные методы
К этим методам относится применение мазей, таблеток, растворов для инъекций, пластырей, свечей. Рассмотрим более подробно медикаментозные методы лечения, которые врачи сегодня рекомендуют своим пациентам.
Нестероидные противовоспалительные средства. НПВС не содержат гормонов. Их главное назначение – устранить боль, уменьшить воспалительную реакцию. Они не влияют на скорость патологического процесса и не контролируют его, но хорошо убирают такие сопутствующие симптомы, как острая боль и местное повышение температуры. Обычно НПВС принимают в виде таблеток или наносят в виде кремов или мазей на больную область. При тяжелых состояниях лучший способ введения – инъекции непосредственно в пораженный сустав.
Показания для применения НПВС: артриты всех типов, артроз, синдром Рейтера, остеоартроз, боли после хирургического вмешательства на суставах. Эти препараты помогают быстро обезболить беспокоящую область, если принимать их в нужных дозировках. Длительное применение НПВС в корректных дозировках возможно после консультации с врачом.
Эти препараты помогают быстро обезболить беспокоящую область, если принимать их в нужных дозировках. Длительное применение НПВС в корректных дозировках возможно после консультации с врачом.
Глюкокортикоиды. Эти лекарства обладают обезболивающим, противовоспалительным, противоаллергическим и иммунорегулирующим эффектами. При болях в суставах они применяются двумя способами:
- системно – посредством внутримышечных или внутривенных инъекций;
- локально – путем внутрисуставных инъекций.
К показаниям к применению относятся ревматоидный артрит, подагра, остеоартроз, синовит и другие состояния, сопровождающиеся сильной болью. Глюкокортикоиды считаются второй линией лечения после НПВС, если они оказываются недостаточно эффективными по прошествии двух недель. Применение глюкокортикостероидов возможно только в соответствии с рекомендацией врача по указанной им схеме
Относительными противопоказаниями для использования глюкокортикоидов считаются язвенная болезнь, сахарный диабет, сердечная недостаточность, артериальная гипертензия, эпилепсия. Но даже при перечисленных противопоказаниях возможно применение глюкокортикостероидов строго под наблюдением врача, если потенциальная польза от лечения превышает риск развития нежелательных явлений.
Но даже при перечисленных противопоказаниях возможно применение глюкокортикостероидов строго под наблюдением врача, если потенциальная польза от лечения превышает риск развития нежелательных явлений.
Хондропротекторы. Эти лекарства относятся к средствам с недоказанной эффективностью и безопасностью. В их состав включены биологически активные добавки, которые теоретически должны замедлять течение болезни, однако на практике получить нужные результаты пока не удалось.
Физиотерапевтические методы лечения
В арсенал методов врачей входят также стимуляция электрическим током, холодо- и теплотерапия, ультразвук. Их эффективность во многом зависит от причины и стадии заболевания. В некоторых случаях физиотерапия позволяет вернуть поврежденным суставам подвижность и уменьшить болезненность.
Хирургические методы лечения
При значительных разрушениях суставов может потребоваться операция, чтобы восстановить анатомию органа. Чаще всего больным проводят гемиартропластику (частичную пересадку кости) или полную замену сустава путем протезирования. Грамотно проведенное хирургическое вмешательство избавляет от боли, восстанавливает функции сустава и возвращает пациенту трудоспособность. Обычно к хирургическим методам лечения прибегают на последних стадиях заболевания.
Грамотно проведенное хирургическое вмешательство избавляет от боли, восстанавливает функции сустава и возвращает пациенту трудоспособность. Обычно к хирургическим методам лечения прибегают на последних стадиях заболевания.
Лечебная физкультура
ЛФК часто назначается врачами после операций на суставах и в качестве составной части комплекса лечения болей в суставах. Лечебная физкультура под контролем специалиста помогает решать сразу несколько задач:
- поддерживать подвижность сустава на должном уровне;
- постепенно увеличивать силу мышц и укреплять связки;
- развивать гибкость тела и контролировать вес;
- повышать выносливость сердечно-сосудистой системы.
Наверх к содержанию
Препарат Мотрин® при болях в суставах
Мотрин® – лекарственный препарат, относящийся к группе НПВС и способствующий снятию болезненных ощущений в суставах. Его действие также направлено против воспаления, поэтому с его помощью можно достичь избавления от отеков. Средство разрешено к применению у взрослых и детей старше 15 лет. Перед использованием Мотрин® следует ознакомиться с инструкцией к препарату и проконсультироваться с врачом.
Средство разрешено к применению у взрослых и детей старше 15 лет. Перед использованием Мотрин® следует ознакомиться с инструкцией к препарату и проконсультироваться с врачом.
Наверх к содержанию
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Образовательное видео «Боль в суставах»
Почему болят суставы и что при этом нужно делать
04.06.2014Почему болят суставы и что при этом нужно делать
Боли и припухлость суставов встречаются при множестве различных заболеваний. Чем раньше поставлен диагноз и начато правильное лечение, тем больший успех терапии.
Артрит считается «ранним», если диагноз установлен в течение 6 месяцев от первых симптомов заболевания. В ряде стран Европы имеются клиники «Раннего артрита».
Симптомами артрита являются: боль в суставе, припухлость сустава, скованность движений, местное повышение температуры мягких тканей около сустава. Возможны такие общие симптомы, как слабость, повышение температуры, похудание. Для своевременной постановки диагноза и назначения правильного лечения пациенту надо обратиться к врачу-специалисту – ревматологу.
К сожалению, из-за широкой рекламы нетрадиционных методов лечения пациенты часто обращаются к мануальным терапевтам, остеопатам, гомеопатам – и время бывает упущено. В частности, при лечении ревматоидного артрита первые 3-6 месяцев заболевания называют «окном возможности» — это то время, когда правильное лечение может привести к стойкой и длительной ремиссии.
Теперь поговорим о симптомах наиболее часто встречающихся ревматологических заболеваний.
Остеоартроз
Остеоартроз – это наиболее распространенное заболевание суставов, возникающее, как правило, у лиц старше 40-45 лет. Женщины болеют остеоартрозом почти в 2 раза чаще мужчин.
Наиболее клинически значимыми и инвалидизирующими формами остеоартроза являются коксартроз (артроз тазобедренного сустава) и гонартроз (артроз коленного сустава). При узелковом остеоартрозе имеется поражение межфаланговых суставов кистей (боль и деформация).
Основным клиническим симптомом при остеоартрозе является боль в пораженном суставе при нагрузке. При арнтрозе коленного или тазобедренного сустава у пациента возникают боли при ходьбе, при вставании со стула, при ходьбе по лестнице (особенно при спуске), при ношении тяжестей. Помимо болей, пациента беспокоит ограничение движений в суставе, хруст при движениях.
Иногда появляется припухлость (выпот) коленного сустава (припухлось может быть и сзади, под коленом). Это симптом воспаления сустава.
В случае выпота (синовита) характер боли меняется: появляется боль в покое, не связанная с нагрузкой.
Ревматоидный артрит
Ревматоидным артритом, как правило, заболевают женщины среднего возраста. Наиболее характерными симптомами являются симметричные (на правой и левой конечности) артриты (боль, припухлость) лучезапястных суставов, мелких суставов кистей и стоп. Боли в суставах беспокоят сильнее утром. Пациенту трудно утром сжать кисть в кулак, поднять руку (причесаться), наступить на ноги (из-за болей под «подушечками» пальцев ног). Боли в суставах сопровождаются характерным симптомом – «утренней скованностью».
Пациенты описывают утреннюю скованность, как чувство «отечности, тугоподвижности в суставах», «руки в тугих перчатках». Помимо суставного синдрома для ревматоидного артрита характерны такие общие симптомы, как слабость, похудание, снижение веса, нарушение сна, температура.
Необходимо знать, что ревматоидный артрит – это хроническое заболевание. В случае поздней диагностики и неправильного лечения ревматоидный артрит может привести к потере трудоспособности. Часто заболевание начинается постепенно, нередко с артрита одного сустава, затем «присоединяются» другие суставы.
В случае поздней диагностики и неправильного лечения ревматоидный артрит может привести к потере трудоспособности. Часто заболевание начинается постепенно, нередко с артрита одного сустава, затем «присоединяются» другие суставы.
Чтобы использовать «окно возможности» и своевременно начать лечение при стойком артрите (2 -3 недели), особенно при артрите мелких суставов, необходимо обратиться к ревматологу. Для подтверждения диагноза используют иммунологические тесты, рентгенографию, МРТ.
Спондилоартриты
Это группа заболеваний, куда входят анкилозирующий спондилит (болезнь Бехтерева), псориатический артрит, спондилоартриты, связанные с воспалительными заболеваниями кишечника, реактивные артриты (связанные с урогенитальной или кишечной инфекцией), недифференцированный спондилоартрит.
Эту группу заболеваний объединяют общие гены и общие клинические симптомы. Спондилоартритом заболевают, как правило, лица молодого возраста (до 40 лет).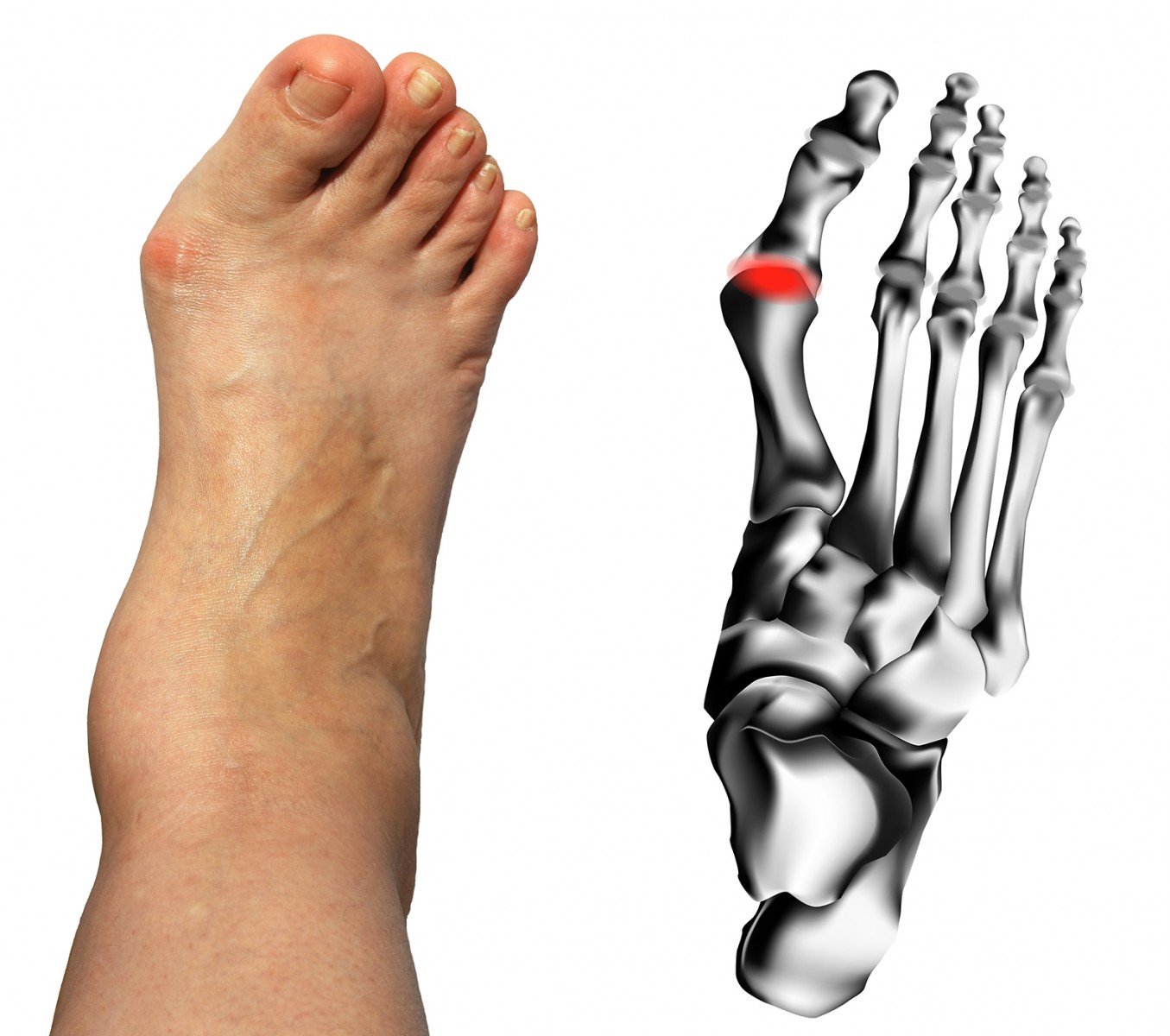 Спондилит – это воспаление суставов позвоночника. Нередко первыми симптомами спондилита являются боли в пояснично-крестцовой области, перемежающие боли в ягодицах (то с одной, то с другой стороны). Эти боли носят воспалительный характер: усиливаются во второй половине ночи или по утрам, уменьшаются после разминки, не проходят в покое, сопровождаются утренней скованностью в позвоночнике. При спондилоартритах нередко поражаются тазобедренные суставы (первым симптомом часто является боль в паховой области).
Спондилит – это воспаление суставов позвоночника. Нередко первыми симптомами спондилита являются боли в пояснично-крестцовой области, перемежающие боли в ягодицах (то с одной, то с другой стороны). Эти боли носят воспалительный характер: усиливаются во второй половине ночи или по утрам, уменьшаются после разминки, не проходят в покое, сопровождаются утренней скованностью в позвоночнике. При спондилоартритах нередко поражаются тазобедренные суставы (первым симптомом часто является боль в паховой области).
Для спондилоартрита характерно наличие несимметричного артрита, преимущественно суставов нижних конечностей. К сожалению, правильный диагноз нередко устанавливается через 8-10 лет от начала заболевания, особенно в том случае, когда у пациента есть боли в позвоночнике, но нет артрита.
Эти пациенты длительно наблюдаются у неврологов и мануальных терапевтов с диагнозом «остеохондроз». Для правильной постановки диагноза необходимо дополнительное обследование: МРТ крестцово-подвздошных суставов, рентгенография таза, исследование крови на наличие определенного гена.
Подагра
Мужчины болеют подагрой примерно в 20 раз чаще женщин. Подагра развивается преимущественно в течение пятого десятилетия жизни.
«Классическим» симптомом подагры является приступообразный артрит, как правило, сустава I (большого) пальца стопы. Артрит возникает остро, чаще ночью или рано утром, после обильного застолья, приема алкоголя, а также после небольшой травмы, физической нагрузки.
Подагрический артрит сопровождается сильнейшими болями (пациент не может наступить на ногу, от болей не спит ночью, боль усиливается даже при касании сустава одеялом). Помимо сильнейших болей, имеется выраженная припухлость сустава, покраснение кожи над суставом, движения в воспаленном суставе практически невозможны. Артрит может сопровождаться высокой температурой. Приступ подагры проходит через несколько дней (в начале заболевания – даже без лечения).
У большинства больных вторая «атака» подагры наблюдается через 6-12 месяцев. В дальнейшем происходит постепенное учащение «приступов» артрита, имеется тенденция к более затяжному их характеру. Вовлекаются все новые суставы: коленный, голеностопный, локтевой. Без лечения у пациента развивается хроническая подагра: хронический артрит, поражение почек, подкожное образование тофусов (узелков со значительным скоплением кристаллов мочевой кислоты).
В дальнейшем происходит постепенное учащение «приступов» артрита, имеется тенденция к более затяжному их характеру. Вовлекаются все новые суставы: коленный, голеностопный, локтевой. Без лечения у пациента развивается хроническая подагра: хронический артрит, поражение почек, подкожное образование тофусов (узелков со значительным скоплением кристаллов мочевой кислоты).
Подагра связана с нарушением обмена, повышением уровня мочевой кислоты. У большинства пациентов причиной заболевания является нарушение выведения мочевой кислоты почками. У больных подагрой, как правило, имеются и другие нарушения обмена: лишний вес, повышение артериального давления, повышение уровня холестерина, мочекаменная болезнь, ишемическая болезнь сердца. Это требует комплексного обследования и лечения.
Ревматическая полимиалгия
Заболевают лица старшего возраста (после 50 лет). На пике заболевания характерными являются боли и ограничение движений в трех анатомических областях: в плечевом поясе, тазовом поясе и шее. Пациенту бывает трудно определить, что у него болит: суставы, мышцы или связки.
Пациенту бывает трудно определить, что у него болит: суставы, мышцы или связки.
При ревматической полимиалгии страдает общее состояние пациента, часто бывают такие симптомы, как повышение температуры, похудание, потеря аппетита, плохой сон, депрессивное состояние. Отмечается выраженное повышение СОЭ.
Пациентам, как правило, проводится тщательный онкопоиск. Если больной не обращается к ревматологу, то назначение правильного лечения «откладывается» на длительный срок. Необходимо отметить, что боли в суставах и артриты также являются симптомом более редких заболеваний ревматологического профиля – диффузных заболеваний соединительной ткани (системная красная волчанка, системная склеродермия, дерматомиозит, болезнь Шегрена, болезнь Бехчета, системные васкулиты).
Имеется целая группа заболеваний внесуставных мягких тканей, так называемых, «периартритов» (тендиниты, тендовагиниты, бурситы, энтезопатии).
Изменения мягких тканей могут быть одним из проявлений системных заболеваний, но значительно чаще они возникают вследствие локальных перегрузок, микротравм, перенапряжения. Воспалительные изменения мягких тканей, как правило, хорошо «поддаются» периартикулярному (околосуставному) введению лекарственных препаратов. Воспаление в суставах может возникать после травм, требовать хирургического вмешательства. Этими проблемами занимаются ортопеды.
Воспалительные изменения мягких тканей, как правило, хорошо «поддаются» периартикулярному (околосуставному) введению лекарственных препаратов. Воспаление в суставах может возникать после травм, требовать хирургического вмешательства. Этими проблемами занимаются ортопеды.
Осложнением хронических заболеваний суставов может быть остеопороз. Для точной диагностики остеопороза требуется денситометрия.
Лечение остеопороза, связанного с заболеваниями суставов, также проводится ревматологом. И наконец, артриты могут быть симптомом других, не ревматологических, заболеваний.
Артриты встречаются при туберкулезе, саркоидозе, злокачественных новообразованиях, амилоидозе, эндокринных заболеваниях, болезнях системы крови и других патологиях.
В заключение хочется еще раз отметить, что диагностика заболеваний суставов проводится специалистом-ревматологом. Лечение суставной патологии должно быть комплексным и дифференцированным. При правильной своевременной постановке диагноза лечение будет более успешным.
Будем рады видеть вас с клинике.
Если болят суставы идите к ревматологу. Все остальное — это попытка стать инвалидом
В Интернете очень много статей и материалов на тему что делать, когда болят суставы, с описание симптомов. На самом деле причин этих проблем десятки, если не сотни. Пытаться в них разобраться неспециалисты — это, во-первых, непродуктивно, а во-вторых опасно. Проблемы с суставами часто становятся причиной инвалидизации.
Почти 20 % населения Земли страдает от заболеваний суставов. Такова статистика Всемирной Организации Здравоохранения. В России различные поражения суставов встречаются у каждого четвертого жителя страны. Еще драматичнее ситуация среди старшей возрастной группы. Распространенность суставных заболеваний у лиц старше 60 лет достигает 97 %. Можно говорить о том, что распространенность болезней суставов приобретает характер эпидемии. Вполне возможно, что одной из причины является неполучение страдающими от недуга своевременной медицинской помощи. Происходит это по ряду причин. В том числе и потому, что пациенты… не доходит до нужного врача. Как правило, при этом пропускается период так называемого «терапевтического окна», когда лечение бывает наиболее эффективным. А иногда адекватная медицинская помощь вообще не бывает оказана.
Кто такой ревматолог
Диагностированием, лечением, а также разработкой индивидуальных мер профилактики, направленных на устранение заболеваний суставов и соединительной ткани занимается ревматолог. То есть ни хирург, ни терапевта и ни травматолог, к которым чаще всего и обращаются с жалобами на проблемы с суставами. К сожалению, ревматолог присутствует далеко не во всех поликлиниках.
По вполне объективным соображениям хирурги и травматологи направляют пациентов к терапевтам, а при наличии жалоб на боли в спине или шейном отделе — к неврологам. К сожалению, терапевту, даже при серьезном опыте и и высоком уровне профессиональной подготовке, очень сложно диагностировать заболевания ревматологического характера. Боль в суставах может быть проявлением комплекса системных заболеваний и патологий. Пациент может предъявить в качестве жалоб высокую температуру, кожные высыпания, проблемы с внутренними органами, снижение веса и так далее. Все эти факторы в комплексе может только высококвалифицированный узкий специалист.
Артроз это не диагноз
Поэтому чаще всего, при жалобах на суставные боли, пациенту ставится «универсальный» диагноз — артроз или износ хрящей. На самом деле, далеко не всегда клинические проявления, на которые жалуется пациент связаны с артрозом. Они могут быть проявлением патологий связок, сухожилий, периартикулярных тканей, травм или, например, разрыва мениска, если речь идет о коленных суставах. Более того, практически у всех лиц старше 35-36 лет наблюдаются дегенеративные изменения в суставах, связанные с износом и повреждениями хрящей. Артроз — это не диагноз. Он может сопутствовать артриту, может быть проявлением системных заболеваний. И самое главное далеко не всегда клинические проявления, на которые жалуется пациент, связаны с артрозом.
«Старость» лечится
Тем не менее, человек может еще очень долго подвергаться неэффективной терапии. У него же «артроз», это есть у всех и к ревматологу идти «рано». Возможно, это объясняется тем, что, как правило в районных поликлиниках нет своих специалистов ревматологов, а в региональных их прием ограничено наличием соответствующих квот или занятостью соответствующих враче. Пациент элементарно не направляется к ревматологу. Самому же определить необходимость обращения к ревматологу достаточно сложно. Хотя и такие случаи встречаются на практике, когда пациенты сами «находят» дорогу к ревматологу.
Процесс затягивается, «терапевтическое окно» закрывается. И в какой-то момент человеку, особенно в преклонном возрасте, сообщают, что теперь обращаться к ревматологу якобы уже «поздно» и вообще «старость не лечится». Это неправда. Даже если пропущен срок терапевтического окна, независимо от возраста, у современной медицины есть ответы на очень многие вызовы. Современный уровень медицины позволяет повысить качество жизни в любом возрасте.
Привыкание к блокадам — это миф
Отметим, что «терапевтическое окно», например, при артритах длится около трех месяцев. В это время воспалительный процесс находится в экссудативной, первичной, фазе и обратимость заболевания при базисной терапии очень высока. В некоторых случая уже после первой блокады снимается болевой синдром и боль в данный сустав уже никогда не возвращается.
Кроме отсутствия ревматолога в большинстве районных поликлиник есть еще одна причина по которой пациент не направляется к ревматологу. Это недоверие к медикаментозным блокадам, которые широко применяются в ревматологии. К сожалению даже у многих врачей очень предвзятое отношение к этому методу. Многие убеждены в том, что после применения блокады у пациента якобы возникает привыкание к препаратам и после их применения ничего уже больше помогать не будет. Это миф.
Более того блокады, как инвазивный метод входят в российские стандарты оказания медицинской помощи, которые в свою очередь основаны на международных и европейских стандартах. Они успешно применяются в Европе, Израиле. По нашему опыту и опыту наших коллег, непосредственного введения медикаментозных средств в суставную полость или близлежащие к суставу ткани при артрозе, позволяет остановить патологический процесс и восстановить трудоспособность больного. Метод считается одним из наиболее эффективных и нередко применяется для оказания быстрой помощи, а пациенты, которым блокада сделана правильно, отзываются о результатах положительно.
Когда нужно идти к ревматологу
В действительности профиль ревматолога очень широк и включает несколько десятков заболевания и патологий. К примеру, предрасположенность к ангинам, вирусным заболеваниям может иметь ревматологическую причину. Конечно, существуют определенные возрастные показатели, но если вы молоды, исключаете возможность травмирования, то поводом для обращения к ревматологу являются боли, дискомфорт, какие-то изменения в структуре, форме суставов. Особенно, если все это сопровождается температурой, необъяснимым снижением веса, изменениями в анализах. В этом случае нельзя затягивать процесс. Обращайтесь непосредственно к ревматологу, чтобы попасть в «терапевтическое окно».
причины и лечение. Что делать, если болят суставы
Боль ПричиныКлассификацияДиагностикаЛечениеПрепараты
Причины появления сильной боли в суставах. Что делать, если болят суставы.
Боль в суставах
Боль в суставе (или как ее называют по-другому – артралгия) — важный симптом при диагностике многих заболеваний. Именно она первой говорит о том, что в месте соединения костей начались серьезные изменения. Не всегда боль в суставе сопровождается отечностью, искривлением, сильной болезненностью при ощупывании или покраснения. На значительные ограничения в подвижности крупных суставов больной тоже не жалуется. Бывает и так, что даже рентгенологическое исследование не позволяет увидеть признаки воспаления. Но это не делает боль в суставе невинным симптомом: она может сигнализировать о тяжелых органических поражениях и даже патологиях, не имеющих отношения к состоянию самого сустава.
Как показывают статистические данные, резкие боли в суставах рук и ног начинают беспокоить каждого второго человека в возрасте старше 40-50 лет. У лиц, перешагнувших 70-летний рубеж, заболевания опорно-двигательной системы встречаются еще чаще — в 90 % случаев.
Причины боли в суставах
Возрастные изменения
В числе возможных причин болей — возрастные изменения суставов: хрящевая ткань истончается и теряет упругость, что вызывает болезненные ощущения и скованность движений. Также все меньше вырабатывается синовиальной жидкости, которая наполняет «капсулу» вокруг места соединения костей и смазывает сустав. В результате этого суставные поверхности могут начать соприкасаться, а сустав — изнашиваться. Без должной защиты и поддержки хрящей могут развиться остеоартроз и другие заболевания, которые сопровождает острая боль. Процесс возрастных изменений в суставе усугубляется неправильным питанием, слабым мышечным тонусом, наличием травм в прошлом, малоподвижным образом жизни или, наоборот, избыточными физическими нагрузками. Примечательно, что дискомфорт в суставах из-за возрастного фактора часто усиливается осенью и весной.
Физические нагрузки
Повышенные физические нагрузки можно рассматривать как самостоятельную причину, при которой даже молодые люди могут испытывать ноющую или острую боль в суставах. Интенсивные тренировки на пределе возможностей и тяжелый физический труд так или иначе оказывают негативное воздействие на опорно-двигательный аппарат. Даже при отсутствии травм чрезмерные нагрузки могут вызвать нарушения кровотока в синовиальной оболочке, окружающей сустав. Из-за этого хрящевая ткань перестает получать «питание» и истончается без возможности нормальной регенерации. Часто с такой проблемой сталкиваются профессиональные спортсмены и люди определенных профессий — строители, горнорабочие, механики и др.
Заболевания
Различные заболевания также могут «ударить» по суставам. Так, суставные боли нередко подтверждают наличие ревматических процессов, при которых поражаются соединительные ткани организма. В этом случае болевой синдром выражен ярко в утренние часы и имеет тенденцию к уменьшению к вечеру. Самый сильный дискомфорт человек ощущает в мелких суставах кистей и стоп. По утрам больной часто страдает из-за того, что не может сразу встать и быстро ходить — его тело скованно.
У некоторых пациентов суставы болят после перенесенного воспалительного заболевания опорно-двигательной системы. В этом случае нужно просто дождаться, пока дискомфорт уйдет самостоятельно.
Если боли приступообразные, возникли неожиданно, усилились в течение суток и сохраняются нескольких дней, при этом ноет лишь один сустав на большом пальце стопы, можно заподозрить подагрический артрит, при котором в суставных структурах скапливаются кристаллики мочевой кислоты.
Если боль нарастает очень медленно, воспалительный процесс затронул область таза, колени, симптоматика усиливается во время выполнения физической работы и ослабевает ночью, то предположительный диагноз — «деформирующий остеоартроз».
Инфекционные заболевания также входят в числе причин суставных болей, например, после болезней кишечника человек может столкнуться с дискомфортом, при котором ломит все суставы тела. Подвижность в них сохраняется, но неприятный симптом держится несколько дней.
Если в организме человека имеются очаги хронических инфекций, тоже может ломить суставы.
Список менее распространенных причин суставных болей очень длинный и включает:
- метеозависимость;
- отравление тяжелыми металлами;
- продолжительный прием некоторых лекарственных препаратов;
- посталлергические реакции;
- психосоматические расстройства.
Классификация боли в суставах
Существует несколько классификаций суставных болей. По критерию локализации выделяют:
- моноартралгию — в этом случае поражен только один сустав;
- олигоартралгию — болят одновременно разные суставы, но не более четырех;
- полиартралгию — дискомфорт ощущается более чем в 4 суставах тела.
По характеру поражения патология может иметь невоспалительный и воспалительный характер. В отдельные группы выделяют поствоспалительные артралгии и псевдоартралгии.
Боли в суставах проявляются при разных обстоятельствах. Стартовые боли человек ощущает в самом начале движения — при попытке изменить положение конечностей, встать или идти с другой скоростью. Ночные боли беспокоят в период ночного отдыха, когда человек находится в покое. Такой дискомфорт часто становится причиной расстройств сна и сильно ухудшает качество жизни. Отраженные боли можно заметить в зонах, где на самом деле нет болезненных отклонений от нормального состояния. Существуют также механические боли, которые возникают во время или после выполнения определенных упражнений или действий.
Кроме того, боли в суставах различаются по характеру. Они бывают:
- тупыми и острыми;
- постоянными и преходящими;
- слабыми, умеренными и интенсивными.
Такая классификация в большей степени субъективная и зависит от индивидуальных особенностей организма человека.
Диагностика боли в суставах
Чтобы понять, почему болят суставы ног и рук, необходимо обратиться к врачу. Врач назначает пациенту ряд диагностических процедур. Для начала сдаются лабораторные анализы:
- Общий анализ крови. Дает возможность обнаружить отклонения с учетом характера поражения сустава и степени его выраженности.
- Биохимический анализ крови. При воспалениях суставов смотрят на уровни С-реактивного белка, фибриногена, общего белка, серомукоида, дифениламиновую реакцию, а также некоторые другие показатели, подтверждающие ревматический диагноз.
Дополнительно могут быть назначены следующие обследования:
- Рентгенография. Ее проведение обязательно при болезненных суставах, так как без снимков врач не может провести дифференциальную диагностику и оценить степень поражения костной системы;
- Компьютерная томография. Используется для изучения месторасположения травмированных или воспаленных зон костей;
- Ультразвуковое исследование – доступный метод диагностики, детально описывающий сустав и прилежащие к нему ткани;
- Денситометрия. Дополнительный вид диагностики, показывающий, насколько сохранена плотность костей. Используется для диагностики остеопороза;
- Артроскопия. Во время процедуры специалист визуально изучает строение сустава, его структуру, забирает образец тканей с нужного участка;
- Радионуклидное (радиоизотопное) сканирование. Эффективно на ранних стадиях заболеваний суставов;
- Артрография. Внутрь сустава врач вводит особые контрастные вещества (контраст может и не использоваться). Изменение начальной картины дает ему возможность судить о наличии пораженных отделов в труднодоступных частях сустава.
Если врач посчитает нужным, проводится биопсия — диагностический забор клеток из пораженной области.
Лечение боли в суставах
Лечение артралгии будет эффективным только в том случае, если доктора выяснят причину симптома, установят, о развитии какого заболевания он сигнализирует. Для снятия воспаления пациенту могут назначать:
- хондопротекторы – замедляют прогрессирование остеоартроза, способствуют предотвращению процессов разрушения хряща, уменьшают воспаление; примером широко известного лекарства из данной группы является препарат Терафлекс®, в состав которого входят глюкозамин и хондроитина сульфат, компоненты активизируют регенеративные процессы в хряще, за счет чего боли постепенно сходят на нет, состояние больного улучшается;
- нестероидные противовоспалительные средства – устраняют болевые ощущения, препятствуют распространению воспалительных реакций, нормализуют температуру тела;
- миорелаксанты – призваны минимизировать скованность скелетной мускулатуры;
- антибактериальные препараты – используются при артритах инфекционной природы;
- витаминно-минеральные комплексы – для нормальной работы суставов и их скорейшего восстановления необходимы витамины D, А, Е, С, группы В. Также важны кальций, магний и селен;
- гормональные препараты — стероиды – используются при выраженном и сильном воспалении, в случае отсутствия эффективности лечения нестероидными препаратами.
Параллельно с приемом таблеток, внутримышечным и внутривенным введением лекарственных средств пациенту могут назначаться согревающие, обезболивающие и противовоспалительные мази и крема.
Если ноющая боль нестерпимая, возможно выполнение блокады нервных окончаний. Во время процедуры используются сильнодействующие лекарства, которые помогают на некоторое время забыть о болевых симптомах.
Среди дополнительных методов терапии суставных болей можно выделить:
- лечебную физкультуру;
- массаж;
- мануальную терапию;
- механотерапию;
- вытяжение суставов с помощью специального оборудования;
- диету.
Из физиотерапевтических процедур больному показаны:
- ударно-волновая терапия;
- лазеротерапия;
- фонофорез;
- миостимуляция;
- магнитотерапия и другие.
«Терафлекс» от боли в суставах
Линейка препаратов «Терафлекс» создана специально для решения проблем со здоровьем суставов.
Препараты «Терафлекс» относятся к группе хондропротекторов, то есть лекарств, предотвращающих разрушение хрящевых тканей суставов, которое может быть связано как с возрастными изменениями, так и повышенными физическими нагрузками, а также рядом других причин. Хондропротекторы способствуют восстановлению суставов, снимают воспаление и боль, препятствуют дальнейшему развитию болезни. Препараты линейки «Терафлекс» не просто облегчают симптомы, а воздействуют непосредственно на причину боли и скованности суставов.
Боль в суставах ног
Боль в суставах ног — следствие травмы или поражения суставов. Чаще всего люди обращаются к врачу с жалобой на боли в коленях. Следующая по частоте жалоба — боль в тазобедренном суставе, реже встречается боль в суставах стопы и пальцев.
Суставы ног — самые крепкие суставы организма, ведь они рассчитаны на давление всего веса тела, быструю ходьбу и бег. Но даже они не выдерживают сидячего образа жизни и чрезмерных нагрузок.
Причины возникновения
Боли в суставах делятся на первичные и вторичные.
Первичные боли связаны с травмой или заболеванием самого сустава.
Вторичные появляются на фоне других заболеваний: нарушений иммунной и гормональной систем, обмена веществ, хронических болезнях внутренних органов и инфекционных заболеваний.
Первичные боли в суставах:
АртритСамое распространенное заболевание суставов. Артриты развиваются на фоне запущенной травмы, инфекционных и аутоиммунных болезней. Есть две подгруппы артритов: острые и хронические. При острых артритах боль в суставах резкая, сопровождается сильным отеком, покраснением и повышением температуры сустава. При хронических сустав постоянно ноет, но сильного отека и покраснения нет. Больной быстро привыкает и перестает обращать внимание на боль, пока сустав полностью не разрушится. При артритах суставы часто болят постоянно, со временем появляются проблемы со сгибанием и разгибанием.
АртрозИзнос и разрушение хрящевой ткани сустава. При артрозе хрящ теряет упругость, истончается, в хрящевой ткани нарушается обмен веществ. Чаще всего поражает коленные суставы. Для артроза характерна ноющая боль, более слабая после сна и усиливающаяся днем. Интенсивность боли повышается при напряжении ноги и надавливании на сустав. При запущенном артрозе боль не стихает даже после отдыха. Другие симптомы артроза — щелчки и хруст в суставе.
БурситВоспаление слизистых сумок суставов, чаще всего возникает как осложнение травм. Для бурсита характерна болезненная припухлость из-за аномального увеличения суставного мешка. Боли меняются в зависимости от стадии развития болезни, бывают ноющими, сильными, стреляющими и пульсирующими, могут отдаваться за пределы сустава. Часто усиливаются в ночное время.
Вторичные боли в суставах:
Тендинитвоспаление связок и сухожилий ног. Суставы ног фиксируются большим количеством связок и сухожилий, поэтому при тендините болят и связки, и сами суставы. Обычно боль появляется при движении и надавливании на сухожилие, сопровождается покраснением и увеличением температуры кожи. При тендините снижается прочность сухожилий, из-за чего нарушается подвижность ног, могут появляться болезненные разрывы сухожилий и вывихи суставов.
Болезни пояснично-крестцового отдела позвоночника
Седалищный нерв, отвечающий за чувствительность ног, крепится к крестцовому отделу позвоночника, поэтому болезни крестца и поясницы отдаются болью в ноги. Внешний вид и подвижность суставов остаются в норме, а боль возникает одновременно во всех суставах, более интенсивная в тазобедренном и слабее в суставах стоп. Боль при болезнях позвоночника постоянна, не стихает во время отдыха и усиливается при длительном сидении. При этом возникают ощущения онемения и «мурашек» на коже, похолодание конечности, чувство слабости и тяжести в ногах.
Лечение болей в суставах ног
Если у вас заболели суставы ног, ни в коем случае не занимайтесь самолечением. Из-за неправильного лечения могут возникнуть осложнения, вылечить которые намного сложнее, чем первичное заболевание. Запишитесь на осмотр к неврологу или травматологу-ортопеду. Врач выслушает жалобы, проведет пальпацию, назначит дополнительное обследование: УЗИ, МРТ, артроскопию и лабораторные исследования.
После постановки диагноза врач составит план лечения. Лечение суставов включает прием различных лекарственных препаратов: противовоспалительных, антибиотиков, хондропротекторов или гормональных. Практическим всем больным назначают лечебную физкультуру и физиотерапию. В запущенных случаях проводятся операции по протезированию.
Рекомендации по профилактике
- Следите за питанием. Ешьте больше полезной пищи, богатой витаминами и минералами. Откажитесь от продуктов, содержащих большое количество консервантов.
- Чаще разминайте суставы. Выполняйте гимнастические упражнения, запишитесь на массаж, плавание или аэробику.
- Откажитесь от вредных привычек: крепкого кофе и чая, алкоголя, курения.
- Избегайте чрезмерных нагрузок. По возможности переносите тяжелые грузы за несколько подходов. Если груз разделить не удается, не поднимайте и не несите его в одиночку.
- Не сидите на жесткой или холодной поверхности, из-за этого раздражается седалищный нерв. На твердые стулья подкладывайте мягкую подушку.
Определим причину боли и её характер
Купируем приступы боли
Устраним причину боли
Вернём былую подвижность без операции!
в чем разница и чем лечить
«Ежемесячно вопрос о различие в понятиях «артроз» и «артрит» задает более 6000 человек», — по данным сервиса Яндекс.Wordstat.
Понимание основных симптомов этих заболеваний помогает своевременно получить правильное лечение и избежать осложнений, поэтому мы подробно описали различия в этой статье.
Постановка точного диагноза возможна после обследования:
-
общего анализа крови и мочи,
-
биохимического анализа крови,
-
ревмопробы и рентгена пораженного сустава
-
МРТ и исследование синовиальной жидкости — при необходимости.
Об артрите
Артрит — заболевание, которое провоцируется инфекцией, сбоем в работе иммунной системы или обмена веществ. Основным признаком артрита является воспалительный процесс: припухлость, покраснение кожи и повышение температуры в области пораженного сустава. Негативное действие артрита может распространяться не только на суставы: в зоне риска оказываются сердце, почки и печень.
| 200 | 25-40 | 18% |
| Существует более двухсот видов артрита: с разным проявлением и причинами | В зоне риска люди молодого и среднего возраста | Инвалидностей приходится на артрит по статистике ВОЗ |
Симптоматика
Первыми признаками заболевания, как правило, становится:
-
резкая боль — в состоянии движения или покоя,
-
отек в области больного сустава — постоянный или возникающий периодически,
-
покраснение и повышенная температура пораженной области — можно почувствовать на ощупь,
-
скованность движений в утренние часы.
Артрит может протекать в скрытой форме — в этом случае симптомы появляются после воздействия провоцирующих факторов: стрессов, переутомления, переохлаждения или инфекции.
Также к симптомам относятся проявления воспалительного процесса в организме:
-
повышение температуры тела до 38-39 градусов;
-
упадок сил и озноб;
-
конъюктивит;
-
изменение показателея анализа крови: например повышение СОЭ и высокий лейкоциотоз;
-
боль при мочеиспускании.
Степень тяжести проявления артрита может быть разной, а прогресс не обязательно стремительным. Однако если не обращать внимание на проблему, артрит перетекает в хроническую форму и может приводить к нарушению работы внутренних органов и инвалидности: недееспособности, видоизменению суставов и конечностей.
Лечение и профилактика
Назначенное лечение будет зависеть от степени тяжести диагноза. Если в ходе диагностики у пациента не обнаружено поражение внутренних органов, лечение проходит относительно просто. Больному могут назначаться:
-
противовоспалительные и обезболивающие препараты,
-
физиотерапевтические процедуры,
-
соблюдение диеты и отказ от алкоголя,
-
снижение физической нагрузки на пораженный сустав.
В случае, когда заболевание затронуло органы, пациент проходит дополнительную к основной программу лечения, направленную на их поддержку:
-
дополнительные обследования,
-
медикаментозную терапию,
-
специальную диету.
Среди различных форм артрита встречаются некоторые серьезные заболевания, которые важно вовремя диагностировать:
- Ревматизм — воспалительное заболевание соединительной ткани, которое поражает крупные и средние суставы, а также имеет специфические проявления: может резко проявляться и проходить на разных суставах, как бы перемещаясь от одного к другому.
Ревматизм не деформирует суставы, но отсутствие лечения чревато серьезными осложнениями: например,болезнями почек и пороком сердца.
Причиной возникновения могут быть перенесенные инфекционные заболевания: ангина, отит и подобные. В группу риска чаще всего попадают дети в возрасте от 7 до 14 лет. Также на развитие заболевания влияет наследственность.
- Ревматоидный артрит — хроническое заболевание, при котором воспалительный процесс поражает как суставы, так и многие органы. Например, глаза, легкие, сердце и кровеносные сосуды. Относится к группе системных заболеваний соединительной ткани. Наиболее часто заболеванием страдают женщины после 60 лет.
Прогрессирует медленно, поражает сразу несколько суставов и распространяется симметрично. По мере развития заболевания, суставы теряют подвижность, болят и опухают. На пораженных воспалением суставах появляются характерные узелки.
Особенностью диагностики ревматоидного является применение специальных лабораторных исследований, которые позволяют установить точных диагноз. Лечится ревматоидный артрит трудно, с применением сильнодействующих препаратов. Поэтому очень важно заподозрить и диагностировать эту болезнь на ранних стадиях.
- Подагрический артрит или подагра — прогрессирующее заболевание суставов, возникающее из-за нарушения обмена мочевой кислоты в крови и отложения солей в суставных тканях. Наиболее часто начинается с поражения больших пальцев ног.
Обычно подагрой страдают люди пожилого возраста, преимущественно мужчины. Но также встречаются случаи заболевания в более молодом возрасте.
Лечение ревматизма, системных заболеваний, подагры отличается от лечения, например, аллергического или реактивного артрита. Поставить правильный диагноз и назначить адекватное лечение может только врач.
Болезнь проще предупредить, чем лечить, поэтому рекомендуем озаботиться профилактикой и внимательно наблюдать за состоянием своего здоровья:
-
отказаться от вредных привычек — курения, употребления алкоголя, нерационального питания;
-
развить привычку к рациональному занятию спортом — зарядке, растяжке, сбалансированным тренировкам;
-
укреплять иммунитет — проконсультироваться с врачом относительно минерально-витаминных комплексов, прививок против гриппа.
Об артрозе
70% случаев заболевания приходится на людей старше 65 лет.
Артроз — заболевание, которое приводит к деформации и разрушению суставной капсулы. Суставная поверхность — это хрящ, который покрывает поверхность сустава и не позволяет костям соприкасаться друг с другом: обеспечивает свободное и безболезненное движение. Наиболее часто артроз развивается в пожилом возрасте.
Также его называют «болезнью пианистов и спортсменов», которые часто страдают артрозов из-за постоянной нагрузки на запястья и суставы ног: тазобедренные, коленные, голеностопные.
Артроз, в отличие от артрита, воздействует только на суставы и не носит воспалительный характер.
Симптоматика
Симптомы артроза появляются постепенно, по мере прогрессирования заболевания. В начале развития их нет вовсе. Это является основной причиной обращения к врачу на поздних стадиях.
Первые симптомы артроза проявляют себя:
-
неподвижностью сустава после сна или длительного отдыха, которая быстро проходит при движении;
-
хрустом, скрежетом и щелчками, которые сопровождаются глухим звуком;
-
болью при движении и нагрузке.
На поздних стадиях артроза симптомы становятся более заметными: усиливается неподвижность суставов и болевой синдром, также развивается синдром «твердого сустава» — замена мягкой хрящевой ткани на костные наросты.
Развитие хронической формы болезни приводит к невозможности двигать одним или несколькими суставами.
Лечение и профилактика
Артроз лучше поддается лечению в начальной стадии заболевания. Также шансы на выздоровление зависят от возраста — до 40 лет избавиться от недуга намного проще.
При этих условиях пациенту назначается контроль нагрузок на больной сустав, медикаментозная и ударно-волновая терапия — кратковременном воздействии на костную и соединительную ткани акустическими импульсами значительной амплитуды низкой частоты: от 16 до 25 Гц. Могут использоваться и другие процедуры: например, грязевые аппликации, электрофорез с лекарственными препаратами.
Хроническая форма заболевания, а также артроз в пожилом возрасте, не поддаются полному излечению. Однако грамотная и регулярная терапия помогает максимально контролировать заболевание: приостановить разрушение сустава и улучшить качество жизни пациента.
В ходе такой терапии врач назначает медикаментозное лечение, которое активирует процесс регенерации, а также дает рекомендации по образу жизни.
Первичная профилактика помогает предупредить развитие артроза. Основные принципы:
-
контроль веса — лишний вес увеличивает нагрузку на суставы;
-
регулярная физическая активность — гимнастика, растяжка и умеренные тренировки;
-
выбор качественной и удобной обуви — неправильное распределение нагрузки провоцирует усиленное давление на суставы;
-
укрепление иммунитета и защита от переохлаждений.
Наглядное сравнение
Выше мы описали основные причины, симптомы и способы лечения артрита и артроза. В этом блоке кратко отвечаем на вопрос различия заболеваний:
| Артрит | Артроз |
| Воспалительное заболевание, которое поражает суставы и может влиять на нормальную работу внутренних органов. | Заболевание носит дегенеративный, разрушающий, характер. Влияет только на работу суставов. |
| Развивается преимущественно у людей молодого и среднего возраста: 25-45 лет. Бывает также у детей. | В основном настигает людей пожилого возраста, а также людей, чья деятельность напрямую связана с нагрузкой на суставы: спортсменов, музыкантов, художников. |
| Проявляется воспалительными симптомами на начальной стадии: болью отеком, покраснением и повышением температуры в пораженном месте. | Может долго не давать о себе знать, медленно прогрессировать — этим усложняет процесс диагностики на ранней стадии. |
Будьте здоровы!
Что такое отстеоартроз и как с ним бороться
(информация для людей, страдающих артрозом)
ЧТО ТАКОЕ ОСТЕОАРТРОЗ ?
Остеоартроз — очень распространенное заболевание суставов, которым страдают около 80% нашего населения в возрасте 50-60 лет, но иногда оно проявляется и раньше, в 30-летнем возрасте. При остеоартрозе в первую очередь поражается суставной хрящ. Как известно, сустав образован суставными поверхностями костей, покрытыми хрящевой тканью. При различных движениях хрящ выполняет роль амортизатора, уменьшая давление на сочленяющиеся поверхности костей и обеспечивая их плавное скольжение друг относительно друга. Хрящ состоит из волокон соединительной ткани, рыхло расположенных в матрице. Матрица — это желеподобная субстанция, образованная специальными соединениями — гликозамингликанами. За счет матрицы осуществляется питание хряща и восстановление поврежденных волокон. Подобное строение делает хрящ похожим на губку — в спокойном состоянии он впитывает жидкость, а при нагрузке выдавливает ее в суставную полость, обеспечивая как бы «смазку» сустава.
В течение жизни хрящ гибко реагирует на стереотипные, тысячи раз повторяющиеся толчки при некоторых видах работ или беге, прыжках и т.п. Эта постоянная нагрузка приводит к старению и разрушению части волокон, что в здоровом суставе восполняется синтезом такого же количества новых волокон. Остеоартроз развивается при нарушении равновесия между образованием нового строительного материала для восстановления ткани хряща и разрушением. Возникает своего рода, менее ценная структура хряща, способная впитывать меньшие объемы воды. Хрящ становится более сухим, ломким, и в ответ на нагрузку его волокна легко расщепляются. По мере прогрессирования артроза, слой хряща, покрывающий суставные поверхности, становится все тоньше, вплоть до полного разрушения.
Вместе с хрящом изменяется и костная ткань под ним. По краям сустава формируются костные выросты, как бы компенсирующие потерю хряща за счет увеличения суставных поверхностей. Это является причиной деформаций суставов при артрозе. В народе подобное состояние называют «отложение солей», что является просто неграмотным названием артрозной болезни.
КАКИЕ ФАКТОРЫ ПРИВОДЯТ К ВОЗНИКНОВЕНИЮ ОСТЕОАРТРОЗА?
Какой-то одной причины, приводящей к развитию данного заболевания, по видимому, не существует. Имеет значение ряд факторов, так или иначе ослабляющих хрящ, вредное воздействие которых на протяжении жизни суммируется и в итоге приводит к развитию артроза. Начало заболевания в этой ситуации можно охарактеризовать как неблагоприятное стечение обстоятельств, причем у каждого человека эти обстоятельства различны. Тем не менее можно выделить ряд факторов, наличие которых повышает риск развития артроза.
1. СТАРЕНИЕ — С возрастом хрящ становится менее эластичным и утрачивает свою cопротивляемость нагрузке. Это не значит, что у всех людей в старости развивается артроз. Но при наличии других предрасполагающих факторов, с возрастом риск заболеть повышается.
2. ВРОЖДЕННЫЕ ОСОБЕННОСТИ — В настоящее время широко распространен синдром дисплазии соединительной ткани. Это врожденная слабость соединительной ткани, проявляющаяся повышенной подвижностью суставов, ранним развитием остеохондроза, плоскостопием. При не соблюдении определенного двигательного режима, это состояние может приводить к развитию артроза в молодом возрасте.
Другая довольно частая врожденная аномалия — полный или неполный вывих тазобедренного сустава (именно поэтому проводятся профилактические осмотры новорожденных сразу после рождения), который, если он неправильно вправлен или неверно лечился, приводит с возрастом к тяжелой форме остеоартроза тазобедренного сустава.
3. ГЕНЕТИЧЕСКАЯ ПРЕДРАСПОЛОЖЕННОСТЬ — Доказано, что предрасположенность к узелковой форме артроза с поражением многих суставов передается по наследству. У женщин, мать которых страдала этой формой артроза, риск заболеть повышен.
4. ТРАВМЫ — Способствовать развитию артроза могут сильные одномоментные травмы, сопровождающиеся ушибом, переломом, вывихом, повреждением связочного аппарата сустава, или повторяющаяся микротравматизация сустава. Микротравматизация является причиной развития артроза у работников ряда профессий и профессиональных спортсменов. Примером может служить развитие артроза коленного сустава у шахтеров, футболистов; артроз локтевых и плечевых суставов у работающих с отбойным молотком; артроз мелких суставов кистей у секретарей — машинисток, ткачих; артроз голеностопных суставов у балерин; артроз суставов рук у боксеров и т.д.
5. СОПУТСТВУЮЩИЕ ЗАБОЛЕВАНИЯ — Любые нарушения обмена веществ, эндокринные расстройства способствуют развитию артроза. Артроз чаще развивается у тучных людей, у больных сахарным диабетом, заболеваниями щитовидной железы, у женщин в климактерическом периоде. Различные нарушения кровообращения в конечностях, такие как варикозная болезнь вен, атеросклероз, так же способствуют развитию артроза.
КАК ПРОЯВЛЯЕТСЯ ОСТЕОАРТРОЗ?
Первым симптомом, заставляющим обратится к врачу, является боль в суставе. Интенсивность боли может быть различной — от резко выраженной, ограничивающей подвижность сустава, до умеренной, возникающей лишь при определенных движениях.
Причиной сильной боли, как правило, является реактивное воспаление сустава (так называемый синовит) или воспаление окружающих сустав тканей (мышц, сухожилий, сумок). Воспаление в суставе возникает за счет того, что кусочки разрушенного хряща попадают в суставную полость и раздражают синовиальную оболочку сустава. Воспалительная боль достаточно выраженная, усиливается при любых движениях в суставе, а так же возникает в покое во 2-ой половине ночи. При воспалении окружающих сустав тканей (сухожилий, сумок), боль усиливается при выполнении определенных движений, имеются болезненные точки в области сустава, характерны «стартовые» боли (после периода покоя трудно начинать движение). При правильным лечении воспаление в суставе или окружающих тканях удается купировать, что сопровождается стиханием болевого синдрома, исчезновением ночных болей, улучшением подвижности сустава.
При отсутствии воспаления, в начальных стадиях артроза болевой синдром выражен незначительно. Боль возникает только при выраженных нагрузках на сустав, таких как длительная фиксация сустава в одном положении (сидение в неудобной позе), длительная ходьба или бег, ношение тяжелых сумок. Эти боли проходят после небольшого отдыха с расслаблением суставов. В далеко зашедших стадиях артроза, болевой синдром практически постояннен.
КАКИЕ СУСТАВЫ ПОРАЖАЮТСЯ ПРИ ОСТЕОАРТРОЗЕ?
В принципе артроз может развиваться в любых суставах. В зависимости от того, поражение каких суставов преобладает, различают несколько форм артроза. При первой форме в основном поражаются мелкие суставы кистей и стоп. На пальцах образуются плотные узелки, так называемые узелки Гебердена. Эти узелки являются костными выростами по краям суставов. В стадии образования они могут быть болезненными, кожа над ними может краснеть. Затем воспаление стихает, сохраняются безболезненные деформации суставов, функция кисти сохраняется удовлетворительной. При форме остеоартроза с преимущественным поражением суставов 1-х пальцев кистей, функция руки заметно ухудшается уже на ранних стадиях артроза. Следующая форма — это остеоартроз опорных суставов. К опорным суставам относятся коленные и тазобедренные суставы. Артроз коленных суставов называют гонартроз. Артроз тазобедренных суставов — коксартроз. И, наконец, существует форма остеоартроза с поражением сразу многих суставов, тогда говорят о полиостеоартрозе.
КАКИЕ ОБСЛЕДОВАНИЯ НЕОБХОДИМЫ ДЛЯ ДИАГНОСТИКИ ОСТЕОАРТРОЗА?
Заподозрить остеоартроз врач-ревматолог может на основании жалоб, истории болезни, осмотра пациента. Для подтверждения диагноза необходимы рентгенограммы наиболее беспокоящих суставов. На снимках видны изменения, характерные для артроза: на ранних стадиях подчеркнут контур костей, образующих сустав, затем сужается суставная щель, образуются костные разрастания по краям сустава. В зависимости от выраженности изменений на рентгенограммах, различают 4 стадии артроза — от первой, с минимальными изменениями, до четвертой, когда строение сустава практически полностью нарушено. Из дополнительных методов исследования может помочь термографическое (тепловидение) и ультразвуковое (УЗИ) исследование суставов, для выявления воспаления в суставах или окружающих их тканях, чего нельзя увидеть на рентгенограмме.
ПРОГНОЗ (БУДУЩЕЕ) ДЛЯ БОЛЬНЫХ ОСТЕОАРТРОЗОМ
Прогноз для больных остеоартрозом можно считать неплохим и даже хорошим, причем это не ложный оптимизм. Мнение, что это заболевание имеет постоянно прогрессирующий характер, необоснованно. Полная инвалидность вследствие остеоартроза встречается редко, и у большинства больных проблемы с суставами возникают лишь время от времени. Когда говорят, что артроз неизлечим, то имеется ввиду, что те изменения, которые уже сформировались в суставе, не поддаются обратному развитию. Но, как правило, при первом обращении к врачу эти изменения незначительны, и, соблюдая определенный двигательный режим, рекомендации по реабилитации, можно предотвратить дальнейшее прогрессирование артроза. Так же следует помнить, что при данном заболевании периоды обострения, связанного с реактивным воспалением сустава, сменяются периодами покоя, когда сустав практически не беспокоит или жалобы минимальны.
КАК ЖИТЬ С ОСТЕОАРТРОЗОМ
Появление первых симптомов артроза не должно является поводом для паники, а скорее сигналом организма о необходимости несколько поменять сложившиеся двигательные стереотипы.
Во первых — нужно стараться ограничивать движения, связанные с повышенной нагрузкой на суставной хрящ. При артрозе тазобедренных, коленных, голеностопных суставов необходимо уменьшить такие виды двигательной активности, как бег, прыжки, поднятие и перенос тяжестей, приседания, быстрая ходьба, особенно по пересеченной местности, подъем в гору, ходьба по лестницам.
При всех этих видах деятельности на пораженные суставы действует сила, значительно превышающая вес тела, что является вредным для уже измененного хряща. Так же следует избегать фиксированных поз, например длительного сидения или стояния в одной позе, сидения на корточках или в согнутом положении при работе на огороде. Такие позы ухудшают приток крови к больным суставам, вследствие чего ухудшается и питание хряща. При поражении суставов рук следует ограничить перенос тяжестей, отжимание вручную тяжелых вещей, печатание на тугой печатной машинке, игру на музыкальных инструментах и т.п.
В любом случае, нужно выработать ритм двигательной активности, чтобы периоды нагрузки чередовались с периодами покоя, во время которых сустав должен быть разгружен. Примерный ритм — 15-20 мин. нагрузка, 5-10 мин. отдых. Разгружать суставы ног нужно в положении лежа или сидя. В этих же положениях можно выполнить несколько движений в суставах (сгибание, разгибание, велосипед) для восстановления кровообращения после нагрузки.
Во вторых — несмотря на наличие ряда ограничений, необходимо вести активный образ жизни за счет увеличения двигательной активности, не оказывающей отрицательного воздействия на хрящ. Нужно заставить себя ежедневно выполнять специальные упражнения, некоторые из которых приведены ниже. Общей особенностью этих упражнений является то, что при их выполнении нагрузка на суставной хрящ минимальна, а в большей степени работают мышцы, окружающие сустав. Это позволяет сформировать хороший мышечный корсет вокруг сустава, сохранить нормальную подвижность и достаточное кровообращение в конечности. Кроме того эти упражнения укрепляют сам хрящ, которому для нормального питания необходимо движение. Регулярное занятие этими упражнениями должно превратится из неприятной обязанности в полезную привычку, что является наилучшим способом сохранения нормальной функции суставов. Заниматься нужно не менее 30-40 мин в сутки, лучше это время разделить на несколько раз в сутки по 10-15 мин. Заметный эффект наступает уже через 2-3 месяца — уменьшается болевой синдром, повышается жизненный тонус, высвобождаются скрытые резервы организма.
НЕКОТОРЫЕ ТИПЫ УПРАЖНЕНИЙ ДЛЯ БОЛЬНЫХ ОСТЕОАРТРОЗОМ:
Всегда лучше всего начинать заниматься под руководством специалиста по реабилитации (врача ЛФК), желательно в группах здоровья, специализированных для данной локализации артроза. После окончания занятий в группе, нужно продолжать заниматься дома, используя полученные навыки. Главный принцип — частое повторение упражнений в течении дня по несколько минут. Упражнения нужно выполнять, медленно, плавно, постепенно увеличивая амплитуду. При этом лучше сосредоточится на больном суставе, думать о том, как во время движений кровь притекает к суставу, приносит с собой питательные вещества, которые при расслаблении конечности питают в хрящ, а при движениях выдавливаются в суставную полость, обеспечивая хорошую «смазку» суставу.
ДРУГИЕ ВОЗМОЖНОСТИ УЛУЧШЕНИЯ ФИЗИЧЕСКОЙ ФОРМЫ:
1. Ходьба по ровной местности в умеренном темпе является хорошим способом поддержания мышечного тонуса. Старайтесь ежедневно совершать прогулки по 20-30 мин. Главное — не торопиться, так как при быстрой ходьбе нагрузка на суставы начинает превышать вес тела в 1,5-2 раза. Ходьба по магазинам с тяжелыми сумками так же не способствует улучшению физической формы.
2. Занятия плаванием являются оптимальным видом спорта при заболеваниях опорно- двигательного аппарата. В воде возможен максимальный объем движений в суставах без нагрузки весом, что является оптимальным для суставного хряща. Если вы не умеете плавать, можно заниматься в группах аквагимнастики.
3. Занятия на тренажерах более эффективно позволяют сформировать мышечный корсет. То же касается велосипедного тренажера. Важно правильно подогнать велотренажер по фигуре (нога в нижнем положении должна быть выпрямленной), и следить за жестким креплением тренажера на полу.
4. Езда на велосипеде кроме полезного влияния на суставы, приносит положительный эмоциональный заряд. Следует избегать езды по неровной местности (подпрыгивающие движения вредят суставам), а так же падений с велосипеда. Если у Вас сложности с удержанием равновесия, слабость, проблемы со зрением или Вы не очень уверенно держитесь в седле, то лучше заниматься дома на велотренажере. Важно так же правильно подобрать велосипед. Выбирать нужно между спортивным и полуспортивным типом, так как они легче и более скоростные, чем дорожные. Поскольку у спортивных велосипедов ручки руля опущены вниз, а у дорожных обычно расположены горизонтально или приподняты, удобнее у велосипеда спортивного типа поднять ручки руля кверху. Больше всего проблем возникает при неправильной установке высоты седла. Оно должно быть установлено так, чтобы при полном нажатии на педаль в нижнем положении нога была полностью выпрямлена. Если колено в этом положении педали согнуто, то возникают боли в суставах и мышцах. Так же важно и расстояние до руля — локти должны быть слегка согнуты. Велосипедист, в отличие от пешехода, дает нагрузку на другие мышцы. Поэтому для начала достаточно 15-20 мин езды, позже, в зависимости от возможностей, продолжительность поездок можно продлить до 30-40 мин.
5. Зимой полезна ходьба на лыжах, так как за счет скольжения нагрузка весом уменьшается.
ДРУГИЕ МЕТОДЫ РЕАБИЛИТАЦИИ
1. МАССАЖ — улучшает общее самочувствие, снимает болезненный спазм мышц, улучшает кровообращение, передачу нервных импульсов, тем самым обеспечивается улучшение питания суставного хряща. Массаж нужно делать у опытного специалиста при отсутствии обострения артроза. Область над суставом обрабатывается с минимальной интенсивностью. Более интенсивно обрабатывается позвоночник, откуда выходят нервы, питающие сустав, и прилегающие мышцы. При отсутствии противопоказаний, массаж повторяют 2 раза в год.
2. ФИЗИОТЕРАПИЯ — так же способствует улучшению питания хряща. Показаны мягкие методы воздействия, такие как магнитотерапия, лазеротерапия, электрофорез с димексидом и рапой, КВЧ- терапия, лазеротерапия. При отсутствии противопоказаний — курсы физиолечения повторяют 2 раза в год.
3. САНАТОРНО-КУРОРТНОЕ ЛЕЧЕНИЕ — позволяет проводить комплексную реабилитацию, включающую положительное воздействие лечебных грязей, ванн, сауны, физиопроцедур, массажа, занятий лечебной физкультурой. Немаловажную роль играет смена обстановки, снятие стрессорных воздействий, нахождение на свежем воздухе. Следует помнить, что санаторно-курортное лечение можно проводить только вне обострения болезни.
4. СРЕДСТВА ОРТОПЕДИЧЕСКОЙ КОРРЕКЦИИ — это специальные приспособления, позволяющие уменьшить нагрузку на сустав. К ним относятся ортопедическая обувь, которую нужно носить при наличии укорочения конечности; супинаторы, назначаемые при плоскостопии; наколенники, способные уменьшать разболтанность коленного сустава, тем самым уменьшая травматизацию хряща при ходьбе. Вместо наколенников можно использовать бинтование эластичным бинтом.
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ
Медикаментозное лечение при артрозе назначается в период обострения заболевания и направлено на снятие воспаления в суставе или окружающих сустав тканях. С этой целью назначают противовоспалительные средства, такие как Диклофенак, Ибупрофен, Индометацин и др. Следует помнить о возможности отрицательного влияния этих препаратов на желудочно-кишечный тракт, поэтому принимать их надо после еды, короткими курсами — 10-15 дней. Существуют современные препараты указанной группы, которые в значительно меньшей степени раздражают желудок, такие как Тиноктил, Артротек, Мовалис. Нужно обязательно сочетать прием противовоспалительных средств с местным лечением. В аптеках имеется большой выбор мазей, обладающих противовоспалительными свойствами, такие как Индометациновая, Бутадионовая и др. Из более современных хорошо зарекомендовали себя Фастум-гель, Диклофенак-гель, Долгит-крем, Эразон, Ревмагель. Мазь наносится на чистую кожу над суставом 2-3 раза в день. Очень хорошим противовоспалительным эффектом обладают компрессы с димексидом. Димексид продается в аптеках , разбавляется кипяченой водой в 2-3 раза. В полученный раствор можно добавить новокаин или анальгин и гидрокортизон (последний противопоказан при гипертонии и заболеваниях вен). Компрессы ставятся над областью больных суставов на 40 минут перед сном. На курс 20-30 процедур. Не пытайтесь снять обострение в суставе самостоятельно. Опыт показывает, что лучших и более быстрых результатов можно добиться при раннем обращении к врачу, желательно к специалисту (ревматологу или артрологу).
ВНУТРИСУСТАВНОЕ ВВЕДЕНИЕ ЛЕКАРСТВ:
Назначается врачом для более быстрого и эффективного снятия воспаления в суставе. В качестве препаратов используют Кеналог, Дипроспан, Целестон, Депо-медрол, Флостерон. Многие пациенты испытывают значительное улучшение уже после первой внутрисуставной инъекции, и в дальнейшем требуют проведения данной процедуры даже при небольшом дискомфорте. Повторяю, что данная процедура не лечит артроз, а позволяет купировать воспаление, а при частом необоснованном назначении, вредна для сустава.
ИСПОЛЬЗОВАНИЕ ХОНДРОПРОТЕКТОРОВ
Хондропротекторы — это препараты, улучшающие структуру хряща. Прием этих препаратов не направлен на снятие воспаления в суставе, но способствует замедлению прогрессирования артроза, укреплению хрящевой ткани. Хондропротекторы могут приниматься внутрь, внутримышечно, внутрисуставно. К первым относится препараты «Дона», «Структум» или пищевые добавки, содержащие Хондроитин сульфат или Гликозамингликаны, которые являются строительным материалом хряща. Курс лечения любым из этих препаратов должен составлять 6-8 недель.
К хондропротекторам, вводим внутримышечно, относятся румалон, альфлутоп, мукартрин, артепарон и др. На курс лечения необходимо 20-25 инъекций, вводимых через день.
Внутрисуставно можно вводить альфлутоп, траумель, цель. Подобные манипуляции проводятся опытным врачом, при отсутствии воспаления в суставе. На курс обычно требуется 6-10 инъекций.
Для хорошего эффекта курсы лечения хондропротекторами необходимо повторять 2 раза в год на протяжении нескольких лет.
Выполнение всех перечисленных выше рекомендаций позволит Вам на протяжении длительного времени жизни сохранить удовлетворительную функцию суставов.
Колено (анатомия человека): функции, части, состояния, методы лечения
© 2014 WebMD, LLC. Все права защищены.
Колено — один из самых крупных и сложных суставов тела. Колено соединяет бедренную кость (бедренную кость) с большеберцовой костью. Кость меньшего размера, которая проходит вдоль большеберцовой кости (малоберцовой кости) и коленной чашечки (надколенника), — это другие кости, образующие коленный сустав.
Сухожилия соединяют коленные кости с мышцами ног, которые приводят в движение коленный сустав. Связки соединяются с коленными костями и обеспечивают стабильность колена:
- Передняя крестообразная связка предотвращает скольжение бедренной кости назад по большеберцовой кости (или скольжение большеберцовой кости вперед по бедренной кости).
- Задняя крестообразная связка предотвращает скольжение бедренной кости вперед по большеберцовой кости (или скольжение голени назад по бедренной кости).
- Медиальная и латеральная коллатеральные связки предотвращают скольжение бедренной кости из стороны в сторону.
Два С-образных хряща, называемые медиальным и латеральным менисками, действуют как амортизаторы между бедренной и большеберцовой костью.
Множество сумок или мешочков, заполненных жидкостью, помогают колену плавно двигаться.
Заболевания колена
- Хондромаляция надколенника (также называемая пателлофеморальным синдромом): раздражение хряща на нижней стороне коленной чашечки (надколенника), вызывающее боль в коленях.Это частая причина боли в коленях у молодых людей.
- Остеоартрит коленного сустава: Остеоартрит — наиболее распространенная форма артрита, часто поражающая колени. Симптомы остеоартрита, вызванные старением и износом хрящей, могут включать боль в коленях, скованность и отек.
- Коленный выпот: скопление жидкости внутри колена, обычно из-за воспаления. Любая форма артрита или травмы может вызвать выпот в колене.
- Разрыв мениска: повреждение мениска, хряща, смягчающего колено, часто происходит при скручивании колена.Крупные разрывы могут привести к блокированию колена.
- Деформация или разрыв передней крестообразной связки: ПКС отвечает за большую часть стабильности колена. Разрыв ACL часто приводит к «ослаблению» колена и может потребовать хирургического вмешательства.
- Деформация или разрыв задней крестообразной связки: разрывы задней крестообразной связки могут вызвать боль, отек и нестабильность колена. Эти травмы встречаются реже, чем разрывы ПКС, и физиотерапия (а не хирургическое вмешательство) обычно является лучшим вариантом.
- Растяжение или разрыв MCL (медиальной коллатеральной связки): эта травма может вызвать боль и возможную нестабильность внутренней стороны колена.
- Подвывих надколенника: коленная чашечка ненормально скользит или смещается вдоль бедренной кости во время активности. В результате возникает боль в коленях вокруг надколенника.
- Тендинит надколенника: воспаление сухожилия, соединяющего коленную чашечку (надколенник) с костью голени. В основном это происходит у спортсменов от многократных прыжков.
- Бурсит коленного сустава: боль, отек и тепло в любой части коленной сумки. Бурсит часто возникает в результате чрезмерного использования или травм.
- Киста Бейкера: скопление жидкости в задней части колена.Кисты Бейкера обычно возникают из-за постоянного выпота, например, при артрите.
- Ревматоидный артрит: аутоиммунное заболевание, которое может вызвать артрит любого сустава, включая колени. При отсутствии лечения ревматоидный артрит может вызвать необратимое повреждение суставов.
- Подагра: форма артрита, вызванная скоплением кристаллов мочевой кислоты в суставе. Колени могут быть поражены, вызывая приступы сильной боли и отека.
- Псевдоподагра: форма артрита, похожая на подагру, вызванная отложением кристаллов пирофосфата кальция в коленях или других суставах.
- Септический артрит: инфекция, вызванная бактериями, вирусом или грибком внутри колена, может вызвать воспаление, боль, отек и затруднения при движении колена. Несмотря на то, что септический артрит встречается редко, это серьезное заболевание, которое обычно быстро ухудшается без лечения.
Боль в коленях и проблемы | Johns Hopkins Medicine
Боль в коленях — распространенная жалоба среди взрослых и чаще всего связана с общим износом от повседневной деятельности, такой как ходьба, наклоны, стояние и подъемы тяжестей.Спортсмены, которые бегают или занимаются спортом, предполагающим прыжки или быстрое вращение, также чаще испытывают боли в коленях и проблемы. Но независимо от того, вызвана ли у человека боль в колене старением или травмой, в некоторых случаях она может быть неприятной и даже изнурительной.
Краткая анатомия колена
Колено — это уязвимый сустав, который испытывает большую нагрузку от повседневных действий, таких как поднятие тяжестей и вставание на колени, а также от интенсивных нагрузок, таких как бег трусцой и аэробика.
Колено состоит из следующих частей:
Большеберцовая кость. Это кость голени или более крупная кость голени.
бедренная кость. Это бедренная кость или кость верхней части ноги.
Пателла . Это коленная чашечка.
Каждый конец кости покрыт слоем хряща, который поглощает удары и защищает колено. По сути, колено — это две длинные кости ног, которые скрепляются мышцами, связками и сухожилиями.
В колене задействованы 2 группы мышц, включая четырехглавые мышцы (расположенные на передней части бедер), которые выпрямляют ноги, и мышцы подколенного сухожилия (расположенные на задней стороне бедер), которые сгибают ногу в коленка.
Сухожилия — это жесткие тканевые связки, соединяющие мышцы с костями. Связки — это эластичные ленты из ткани, соединяющие кость с костью. Некоторые связки на колене обеспечивают стабильность и защиту суставов, в то время как другие связки ограничивают движение вперед и назад большеберцовой кости (голени).
Как диагностируются проблемы с коленями?
В дополнение к полной истории болезни и физическому осмотру, другие тесты на проблемы с коленями могут включать:
Рентген. В этом тесте используются невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.
Магнитно-резонансная томография (МРТ). В этом тесте используются большие магниты, радиочастоты и компьютер для получения подробных изображений органов и структур внутри тела; часто может определять повреждение или заболевание окружающей связки или мышцы.
Компьютерная томография (также называемая компьютерной томографией или компьютерной томографией). В этом тесте используются рентгеновские лучи и компьютерные технологии для создания горизонтальных или осевых изображений (часто называемых срезами) тела. Компьютерная томография показывает подробные изображения любой части тела, включая кости, мышцы, жир и органы. КТ более детализирована, чем обычная рентгенография.
Артроскопия. Малоинвазивная процедура диагностики и лечения суставов.В этой процедуре используется небольшая светящаяся зрительная трубка (артроскоп), которая вводится в сустав через небольшой разрез в суставе. Изображения внутренней части сустава проецируются на экран; используется для оценки любых дегенеративных или артритных изменений сустава; для выявления заболеваний и опухолей костей; для определения причины боли и воспаления в костях.
Радионуклидное сканирование костей. Метод ядерной визуализации, использующий очень небольшое количество радиоактивного материала, который вводится в кровоток пациента для обнаружения сканером.Этот тест показывает приток крови к кости и активность клеток в кости.
Лечение проблем с коленями
Если первоначальные методы лечения не приносят облегчения, а рентген показывает разрушение сустава, ортопед может порекомендовать полную замену сустава коленного сустава, также называемую заменой коленного сустава.
Дисфункция крестцово-подвздошного сустава (боль в суставах SI)
Дисфункция крестцово-подвздошного сустава, также называемого подвздошным суставом, иногда может вызывать боль в пояснице и / или ноге.Боль в ногах, вызванную дисфункцией крестцово-подвздошного сустава, может быть особенно трудно отличить от иррадиации боли в ноге, вызванной грыжей поясничного диска (ишиас), поскольку они могут ощущаться очень похоже.
Видео о дисфункции крестцово-подвздошного сустава СохранитьПод дисфункцией крестцово-подвздошного сустава понимается боль в крестцово-подвздошном суставе, когда они двигаются либо слишком много, либо слишком мало. Смотреть видео о дисфункции крестцово-подвздошного сустава
В течение десятилетий крестцово-подвздошный сустав считался частой причиной боли в пояснице и / или ноге, хотя трудности с точным диагностическим тестированием вынуждали многих медиков скептически относиться к этому заболеванию.Сегодня считается, что крестцово-подвздошный сустав является причиной от 15% до 30% случаев боли в пояснице. 1
объявление
Анатомия крестцово-подвздошного сустава
Крестцово-подвздошный сустав соединяет бедренные кости (гребни подвздошной кости) с крестцом, треугольную кость между поясничным отделом позвоночника и копчиком (копчик). Основная функция крестцово-подвздошных суставов — поглощать удары между верхней частью тела, тазом и ногами.
См. Анатомию крестцово-подвздошного сустава
Крестцово-подвздошный сустав обычно мало подвижен.Небольшие движения в суставе помогают амортизировать удары и наклоняться вперед / назад. Сустав укреплен окружающими его прочными связками, некоторые из которых проходят через сустав в задней части таза. Эта сеть мягких тканей обеспечивает поддержку, ограничивает движения в суставе и помогает поглощать давление.
Другие мышцы, которые поддерживают функцию крестцово-подвздошного сустава, включают большую ягодичную мышцу и грушевидную мышцу.
В этой статье:
Источники дисфункции крестцово-подвздошного сустава
Основные механизмы дисфункции SI-сустава включают:
- Слишком большое движение (гипермобильность или нестабильность) в крестцово-подвздошном суставе может вызвать нестабильность таза и привести к боли.Боль от слишком большого движения обычно ощущается в пояснице и / или бедре и может распространяться в паховую область.
- Слишком малое движение (гипомобильность или фиксация) может вызвать мышечное напряжение, боль и может препятствовать подвижности. Боль обычно ощущается на одной стороне поясницы или ягодиц и может распространяться вниз по задней части ноги (аналогично боли при радикулите).
объявление
Воспаление крестцово-подвздошного сустава (сакроилеит) также может вызывать боль и скованность в области таза.Дисфункция крестцово-подвздошного сустава может вызвать воспаление, или воспаление может возникнуть при нормальной функции сустава из-за инфекции, ревматоидного состояния или по другой причине.
Дисфункция крестцово-подвздошного сустава чаще встречается у женщин молодого и среднего возраста. Беременные или недавно родившие женщины могут быть более восприимчивыми к боли в крестцово-подвздошных суставах. 2
См. Общие причины боли в спине при беременности
Ссылки
- 1.Cohen SP, Chen Y, Neufeld NJ.Боль в крестцово-подвздошных суставах: комплексный обзор эпидемиологии, диагностики и лечения. Эксперт Rev Neurother. 2013 Янв; 13 (1): 99-116.
- 2.McGrath C. Клинические аспекты анатомии крестцово-подвздошного сустава: обзор функции, движения и боли. Журнал остеопатической медицины 2004; 7 (1): 16-24
Каковы причины боли в ноге?
Человеческие тела подвержены частым болям, которые приходят и уходят. Обычно это не имеет большого значения или важности. Но когда боли необъяснимы, продолжаются и ухудшают качество жизни, вам может потребоваться медицинская помощь.
Бедра, подколенные сухожилия, голени и икры часто испытывают боль. Большая часть боли возникает в результате износа, чрезмерного использования или травм суставов, костей, мышц, связок, сухожилий или других мягких тканей.
Боль может быть связана с проблемами в нижней части позвоночника. Другими причинами являются сгустки крови, варикозное расширение вен или плохое кровообращение.
Типы болей в ногахБоль в ноге может проявляться множеством симптомов — острой, тупой, тяжелой, ноющей или жгучей. Он может быть постоянным или прерывистым; становится лучше или хуже от активности или отдыха.Могут быть и другие сопутствующие симптомы.
Можно пальпировать болезненные мышцы и суставы — прикосновение к этой области воспроизводит боль. Боль может быть направлена - излучаться от ее источника в другое место.
Иногда боль проходит при физической активности или может усилиться.
Пациенты могут испытывать ухудшение состояния, боль или дискомфорт при ходьбе, стоянии или физических упражнениях, которые облегчаются отдыхом. Это называется хромотой и возникает из-за сужения кровеносных сосудов.
Ишемия (снижение поступления кислорода к тканям) вызывает острую сильную боль, которая может сопровождаться онемением или параличом.
Люди с невропатией склонны описывать свою боль как ощущение жжения, в то время как страдающие ишиасом описывают сильную острую боль. Ишиас также может вызывать изменения чувствительности на пути воспаленного нервного корешка.
Ночная боль и судороги ног могут быть связаны с синдромом беспокойных ног.
Причины нетравматической боли в ногахЗаболевание периферических артерий (ЗПА): Боль в одной или обеих ногах может быть вызвана снижением артериального кровоснабжения из-за сужения артерий.
Сгустки крови : в артерии может полностью препятствовать кровоснабжению, не позволяя тканям получать кислород, вызывая острую боль.
Венозные (в вене) сгустки крови — тромбоз глубоких вен — вызывают эффект «забивания», вызывая покраснение, отек, тепло и боль.
Поверхностные вены также сгущаются и вызывают боль, но не опасны для жизни.
Боль в пояснице из-за ишиаса (воспаление седалищного нерва) может отдавать в ягодицы и вниз по ноге.
Стеноз позвоночного канала (сужение позвоночного канала) может вызывать боль, онемение и слабость.
Синдром конского хвоста: — это серьезная нейрохирургическая операция, при которой боль в спине, слабость и онемение в области промежности (прямая кишка, мошонка, влагалище) приводят к неспособности к мочеиспусканию и потере контроля над кишечником.
Невропатия: Воспаления периферических нервов — периферические невропатии — возникающие в результате прямого раздражения нерва или болезни, вызывают боль в стопах и пальцах ног.
Хронические болезни : диабет, алкоголизм, рак и недостаток витаминов приводят к нервным болям, часто поражающим обе ноги.
Кожные воспаления и инфекции : вызывают сильную боль, особенно при основных заболеваниях, которые препятствуют адекватному заживлению. Кожа, растянутая из-за отека или скопления жидкости, также вызывает боль.
Опоясывающий лишай: вызывает боль из-за воспаления нервов спинного мозга.
Боль в суставах: может возникать в результате местной травмы, остеоартрита, ревматоидного или других типов артрита.
Системные заболевания : псориаз, гепатит, воспалительные заболевания кишечника и болезнь Лайма вызывают воспаление суставов.
Мышцы : боль, судороги, спазмы или другие мышечные травмы могут быть вызваны чрезмерным использованием (легкая травма), связаны с инфекцией или быть побочным эффектом некоторых лекарств.
Варикозное расширение вен — увеличено из-за неправильной работы клапанов, часто наблюдается на ногах.
Артрит — вызывает скованность и болезненность суставов.
Подагра — в основном поражает ноги и ступни. Обострения, вызванные воспалением, вызывают сильную боль.
Узкие подколенные сухожилия — вызывают тянущую боль в бедрах и нижней части тела.
Физическая активность — один из самых больших побочных эффектов — это боль в мышцах.
Грипп — боли во всем теле, в том числе в ногах.
Судороги — непрерывные мышечные сокращения, побочный эффект обезвоживания, электролитного дисбаланса, чрезмерной физической активности, а также приема лекарств.
Бурсит — воспаление, особенно в коленях, лодыжках и пятках, из-за набухания бурсы в суставе.
Тромбоз глубоких вен — в ногах образуется сгусток крови, вызывающий резкую боль, отек и воспаление.
Перелом — разрыв костной ткани.
Рак — опухоли, переломы из-за рака кости, могут болезненно сдавливать костную ткань и нервы.
Шина на голени — вызвана разрывами мышечной оболочки между двумя основными костями голени.
Полиомиелит — вновь появился спустя десятилетия. Это вызывает слабость и мышечную боль в бедрах и ногах.
Сидячий образ жизни — обычно вызывает тянущую боль в ногах из-за медленной атрофии мышц.
Лекарства — боль в ногах — частое состояние, вызванное приемом лекарств.
Отек — отек, который часто возникает в ногах, обычно в результате застойной сердечной недостаточности.
Хирургия бедра — вызывает сильную боль во время и после выздоровления.
Диабет — может вызывать периферическую невропатию, впервые проявляющуюся в ногах и ступнях. Диабет также вызывает сужение кровеносных сосудов и вызывает симптомы ЗПА (заболевание периферических артерий) или хромоту.
Рассеянный склероз — дегенеративное заболевание мышечной ткани, вызывающее боль и слабость в нижних конечностях.
Боль в ногах у детейХотя в большинстве случаев боль в ногах у детей несерьезна, бывают случаи, когда боль имеет серьезную причину.
Они могут включать совместную инфекцию, вызывающую боль в бедре, травму, повреждение пластин роста и боль из-за системных заболеваний, таких как пурпура Геноха-Шенлейна, Легга-Кальве-Пертеса, Осгуда-Шлаттера, ювенильный ревматоидный артрит или ревматическая лихорадка.
При боли в ногах у детей следует немедленно обратиться к специалисту по уходу.
Если вас беспокоит необъяснимая боль в ноге, сразу же обратитесь к специалисту. Позвоните в компанию Movement Orthopaedics по телефону (586) 436-3785, чтобы получить консультацию и узнать о новейших методах лечения.Вы также можете в любое время записаться на прием онлайн.
Остеоартрит (ОА) | Причины, симптомы, лечение
Прием пищевых добавок
Во многих случаях мало исследований, подтверждающих, что добавки и лечебные травы могут улучшить артрит или его симптомы, но многие люди считают, что они действительно приносят пользу.
Ниже приведены некоторые из добавок, которые часто используются людьми с остеоартритом.
Глюкозамин
Глюкозамин естественным образом содержится в организме в таких структурах, как связки, сухожилия и хрящи.Добавки обычно производятся из панцирей крабов, омаров или креветок, хотя доступны и продукты, не содержащие моллюсков. Некоторые исследования показывают, что он может иметь некоторую пользу при болезненном остеоартрите, особенно коленного сустава.
В большинстве исследований использовалась доза 500 мг три раза в день, и данные свидетельствуют о том, что сульфат глюкозамина может быть более эффективным, чем гидрохлорид глюкозамина. Это не сразу снимает боль, поэтому вам придется принимать его в течение нескольких месяцев. Если через два месяца это не помогло, маловероятно, что это поможет.
Хондроитин
Хондроитин естественным образом присутствует в нашем организме, и считается, что он помогает придать хрящам эластичность. Доказательства исследований ограничены исследованиями на животных, которые предполагают, что это может помочь замедлить разрушение хряща.
Не ожидайте улучшения в течение как минимум двух месяцев. А если ваш хрящ сильно поврежден, хондроитин вряд ли поможет вам.
Рыбий жир
Считается, что рыбий жир и жир печени рыбы полезны для суставов.На самом деле, данных недостаточно, чтобы сказать, эффективны ли они при остеоартрите, хотя есть веские доказательства того, что рыбий жир может помочь при симптомах ревматоидного артрита.
Добавки, приготовленные из печени рыб, часто содержат много витамина А, который в больших количествах может быть вредным. Добавки, приготовленные из цельной рыбы, обычно содержат меньше витамина А, поэтому они безопаснее, если вы обнаружите, что вам нужна высокая доза рыбьего жира, чтобы получить от них какую-либо пользу.
Дополнительные процедуры
Существует ряд различных методов лечения, которые, как правило, можно использовать вместе с прописанными или отпускаемыми без рецепта лекарствами.
Некоторые из самых популярных методов лечения перечислены здесь:
- Иглоукалывание утверждает, что восстанавливает естественный баланс здоровья, вставляя тонкие иглы в определенные точки тела, чтобы исправить дисбаланс в потоке энергии. Существуют доказательства того, что иглоукалывание эффективно облегчает некоторые симптомы остеоартрита.
- Техника Александра учит вас лучше осознавать свою позу и двигаться с меньшими физическими усилиями. Есть доказательства того, что он может быть эффективным при болях в пояснице, но не только при остеоартрите.
- В ароматерапии используются масла, полученные из растений, которые можно испарять, вдыхать, использовать в ваннах или горелках, или как часть ароматерапевтического массажа. Нет никаких исследований, подтверждающих, что ароматерапия эффективна при симптомах остеоартрита, но некоторые люди считают ее полезной для расслабления.
- Массаж может расслабить жесткие мышцы, снять напряжение, улучшить мышечный тонус и увеличить кровоток. Хороший массаж может дать вам ощущение расслабленности и заботы, хотя есть лишь некоторые свидетельства того, что он эффективен при лечении симптомов остеоартрита.
- Остеопаты и мануальные терапевты вручную регулируют положение тела и оказывают давление на мягкие ткани тела. Цель состоит в том, чтобы исправить структурные дефекты, улучшить подвижность, облегчить боль и позволить телу восстановиться. Существует небольшое количество исследований, свидетельствующих о том, что хиропрактика эффективна при остеоартрите позвоночника. Однако нет никаких конкретных научных данных о том, эффективна ли остеопатия при остеоартрите.
- Тай-чи — это упражнение «разум-тело», предназначенное для успокоения разума и содействия самоисцелению с помощью последовательности медленных изящных движений.Есть убедительные доказательства того, что тай-чи может облегчить симптомы остеоартрита, особенно в коленях.
В поисках хорошего терапевта
Некоторые методы лечения доступны в NHS, поэтому стоит спросить об этом своего терапевта. Частные медицинские страховые компании также могут покрывать некоторые виды лечения. Однако большинство людей платят за собственное лечение, которое может быть дорогостоящим.
Некоторые методы лечения делают смелые заявления — если у вас есть какие-либо сомнения, спросите, какие есть доказательства, подтверждающие эти утверждения.Институт дополнительной и натуральной медицины может помочь вам найти квалифицированного терапевта.
Расскажите своему терапевту о любых лекарствах, которые вы принимаете, и поговорите со своим врачом о терапии, которую вы собираетесь попробовать. Не прекращайте прием прописанных лекарств, не посоветовавшись предварительно со своим врачом, и будьте осторожны, если какой-либо практикующий советует вам это сделать.
Как волчанка влияет на мышцы, сухожилия и суставы
Люди с волчанкой нередко испытывают мышечные боли и боли (миалгии) или имеют воспаление определенных групп мышц (миозит), что вызывает слабость и потерю силы.Более 90 процентов людей с волчанкой будут испытывать боль в суставах и / или мышцах в какой-то момент в ходе болезни. 1 Более половины людей, у которых развивается волчанка, упоминают боль в суставах как свой первый симптом.
Мышечные боли и болезненность мышц, особенно в периоды повышенной активности заболевания (обострения), возникают у 50 процентов больных волчанкой. Симптомы могут иметь разные причины. Вашему врачу важно определить причину ваших симптомов, поскольку методы лечения весьма разнообразны.Ревматологи — это врачи, специализирующиеся на суставах, мышцах и костях.
Мышечные боли и боли могут быть вызваны симптомами, которые возникают, когда ваше тело реагирует на какой-либо тип воспаления, мышечной атрофией (слабостью) или истинным миозитом.
Воспаление
Воспаление — наиболее частая причина боли в мышцах. Каждый раз, когда существует сильное воспаление (стрептококковое воспаление горла, гепатит, рак, волчанка, острый сердечный приступ и т. Д.), Признаки и симптомы часто включают лихорадку, пот, озноб, усталость, потерю веса и различные мышечные боли, боли и слабость. .Эти неспецифические, недиагностические симптомы являются признаками неспособности вашего организма справиться с любым процессом, захлестнувшим его. Поскольку волчанка является воспалительным заболеванием, она может вызвать любую из этих проблем. Эти миалгии являются вторичной частью общего заболевания.
Волчанка-артрит
Волчанка-артрит вызывает боль, скованность, припухлость, болезненность и тепло в суставах. Чаще всего поражаются суставы, наиболее удаленные от середины тела, такие как пальцы рук, запястья, локти, колени, лодыжки и пальцы ног.Общая скованность при пробуждении, которая постепенно улучшается в течение дня, является ключевым признаком волчаночного артрита. Однако позже в тот же день может возникнуть боль в суставах. Обычно поражается несколько суставов, и воспаление затронет аналогичные суставы с обеих сторон вашего тела.
По сравнению с ревматоидным артритом, волчаночный артрит в меньшей степени приводит к инвалидности и с меньшей вероятностью вызывает разрушение суставов. Менее 10 процентов людей с волчаночным артритом разовьются деформации рук и ног, связанные с ослаблением хрящей и костей.
Атрофия мышц (истощение мышечной силы) может произойти, если артрит переходит в хроническую форму.
Миозит волчанки
У некоторых людей с волчанкой развивается миозит — воспаление скелетных мышц, которое вызывает слабость и потерю силы. Волчаночный миозит часто поражает мышцы шеи, таза, бедер, плеч и предплечий; трудности с подъемом по лестнице и вставанием со стула — ранние симптомы. Более поздние симптомы могут включать трудности с поднятием предметов на полку, поднятием руки, чтобы расчесать или расчесать волосы, выйти из ванны и даже поднять голову или переворачиваться в постели.
Программа упражнений под контролем физиотерапевта помогает восстановить нормальную силу и функции мышц.
Слабость мышц, вызванная лекарствами
Слабость мышц также может быть побочным эффектом некоторых препаратов, используемых для лечения волчанки и связанных с ней состояний, включая преднизон и другие кортикостероиды, препараты, снижающие уровень холестерина, и гидроксихлорохин (Плаквенил®). Следовательно, лекарственное заболевание мышц следует исключить как причину слабости, если вы принимаете какие-либо из этих лекарств, поскольку мышечная слабость, вызванная лекарствами, обычно не вызывает повышенного уровня мышечных ферментов, как это наблюдается при волчаночном миозите.
Коррекция или отмена препаратов, вызывающих мышечную слабость, обычно приводит к увеличению мышечной силы.
Тендинит и бурсит
Сухожилие — это прочная веревочная структура, состоящая из жестких волокон, которая прикрепляет мышцы к кости. Бурса — это небольшой мешочек, содержащий скользкую жидкость, которая обычно находится рядом с суставом и позволяет мышцам, костям и сухожилиям легко двигаться. Тендинит (раздражение сухожилия) и бурсит (раздражение бурсы) обычно возникают из-за повреждения или чрезмерного использования сустава.Боль — главный симптом обоих состояний. Могут быть затронуты различные области вашего тела; общие области включают локоть (теннисный локоть), палец (указательный палец) и плечо. Кроме того, как сухожилия, так и сумки выстланы синовиальной оболочкой, которая является мишенью для воспаления при волчаночном артрите.
Синдром запястного канала
Давление на центральный нерв запястья вызывает состояние, называемое синдромом запястного канала. Он характеризуется покалыванием, онемением и болью в пальцах, которые иногда затрагивают всю руку.Синдром запястного канала может быть вызван рядом заболеваний, включая волчанку. Когда запястный канал возникает при волчанке, это обычно связано с тем, что воспаление в запястье оказывает давление на нервы.
1 Olesińska, M., & Saletra, A. (2018). Качество жизни при системной красной волчанке и его измерение. Ревматология, 56 (1), 45–54. https://doi.org/10.5114/reum.2018.74750
Костная болезнь Педжета — симптомы
Симптомы костной болезни Педжета включают боль в костях, суставах и проблемы, вызванные сдавлением или повреждением нерва.
Но во многих случаях явных симптомов нет, и это состояние обнаруживается только во время тестов, проводимых по другой причине.
Может быть поражена 1 кость или несколько костей. Обычно затрагиваются следующие области:
- таз
- позвоночник
- череп
- плечи
- ножки
Боль в костях
Боль в костях, вызванная болезнью Педжета, обычно составляет:
- тупой или ноющий
- глубоко в пораженной части тела
- постоянная
- ночью хуже
Пораженная область также может быть теплой.
Боль в суставах
Аномальный рост костей может повредить близлежащий хрящ — губчатую ткань, смягчающую ваши суставы.
Это может привести к «износу» пораженных суставов (также известному как остеоартрит), что может вызвать:
Симптомы обычно усиливаются, когда вы просыпаетесь, и немного улучшаются, когда вы начинаете двигаться.
Проблемы с нервом
Аномальный рост кости может привести к раздавливанию (сжатию) кости или повреждению близлежащего нерва.
Возможные признаки этого могут включать:
Другие проблемы
Костная болезнь Педжета может также вызывать ряд других проблем, в том числе:
- хрупкие кости, которые с большей вероятностью сломаются
- Деформации пораженных костей, такие как искривленные ноги (кривые ноги) или искривленный позвоночник (сколиоз)
- потеря слуха, головные боли, головокружение (ощущение вращения) и шум в ушах (шум в ушах) — они могут возникать при поражении черепа
- слишком много кальция в крови
- проблемы с сердцем
Подробнее об осложнениях костной болезни Педжета.
Когда обращаться за GP
Обратитесь к терапевту, если у вас есть:
- Постоянная боль в костях или суставах
- деформации любой из ваших костей
- Симптомы нервной болезни, такие как онемение, покалывание или потеря движения
Врач общей практики может организовать тесты для проверки ваших костей и выявления таких проблем, как костная болезнь Педжета.
Подробнее о диагностике костной болезни Педжета.
Последняя проверка страницы: 31 октября 2019 г.
Срок следующего рассмотрения: 31 октября 2022 г.
 Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках;
Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках; При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности;
При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности; Проявляется болезнь болями, покраснением кожи и отеками.
Проявляется болезнь болями, покраснением кожи и отеками. Надеюсь, что представленное видео вам это подтвердило. Эмоции, в свою очередь, управляют действиями (вспомните про ту самую связку “мне грустно — съем-ка я шоколадку”). Действия и поступки влияют на качество жизни и уровень удовлетворения от нее.
Надеюсь, что представленное видео вам это подтвердило. Эмоции, в свою очередь, управляют действиями (вспомните про ту самую связку “мне грустно — съем-ка я шоколадку”). Действия и поступки влияют на качество жизни и уровень удовлетворения от нее. Каково же ее удивление было, когда она начала понимать, что то, как она видит мир, не является тем, как видит мир ее спутник. Раньше ей казалось, что он просто что-то делал ей назло, но, посмотрев на ситуацию с его позиции, она смогла увидеть, в чем она бывала не права.
Каково же ее удивление было, когда она начала понимать, что то, как она видит мир, не является тем, как видит мир ее спутник. Раньше ей казалось, что он просто что-то делал ей назло, но, посмотрев на ситуацию с его позиции, она смогла увидеть, в чем она бывала не права.

 Что может произойти в самом худшем случае? Настолько ли этот вариант ужасен и непреодолим? Как вы можете не допустить реализацию этого сценария? Какие действия вы можете предпринять, чтобы снизить беспокойство?
Что может произойти в самом худшем случае? Настолько ли этот вариант ужасен и непреодолим? Как вы можете не допустить реализацию этого сценария? Какие действия вы можете предпринять, чтобы снизить беспокойство? В голове же все перемешивается в кучу, и даже самая незначительная мысль или задача могут образовать внутри тайфун. Используйте описанные техники, чтобы не допустить этого.
В голове же все перемешивается в кучу, и даже самая незначительная мысль или задача могут образовать внутри тайфун. Используйте описанные техники, чтобы не допустить этого. Рассказываем, как мягко его распутать и вздохнуть спокойно.
Рассказываем, как мягко его распутать и вздохнуть спокойно. В итоге вместо воодушевления и позитивных перемен мы получаем бесконечную усталость и ощущение, что в голове все кувырком. К счастью, можно довольно быстро распутать этот клубок из идей, проблем, планов и тревог.
В итоге вместо воодушевления и позитивных перемен мы получаем бесконечную усталость и ощущение, что в голове все кувырком. К счастью, можно довольно быстро распутать этот клубок из идей, проблем, планов и тревог. И в течение всего дня не будет ни одной спокойной минуты — любой перерыв испортит чувство вины.
И в течение всего дня не будет ни одной спокойной минуты — любой перерыв испортит чувство вины. Наоборот, сегодня гораздо больше ценится способность полностью концентрироваться на чем-то одном, и именно она ведет к максимальной эффективности.
Наоборот, сегодня гораздо больше ценится способность полностью концентрироваться на чем-то одном, и именно она ведет к максимальной эффективности. Другой — провести дома за генеральной уборкой балкона или другими накопившимися домашними делами (не всеми — мы помним, что все на свете нельзя впихнуть в короткий промежуток времени). В третий — уйти пораньше с работы и наведаться к врачу. Обязательно выделите день на отдых, чтобы отпраздновать свои достижения.
Другой — провести дома за генеральной уборкой балкона или другими накопившимися домашними делами (не всеми — мы помним, что все на свете нельзя впихнуть в короткий промежуток времени). В третий — уйти пораньше с работы и наведаться к врачу. Обязательно выделите день на отдых, чтобы отпраздновать свои достижения. К сожалению, многих людей охватывает паника, когда они понимают, что им «нечем заняться». Но тишина в голове и пустота в списке дел позволяют прислушаться к себе — понять, чем действительно хочется заняться, напомнить о давно забытых увлечениях, почувствовать потребности организма.
К сожалению, многих людей охватывает паника, когда они понимают, что им «нечем заняться». Но тишина в голове и пустота в списке дел позволяют прислушаться к себе — понять, чем действительно хочется заняться, напомнить о давно забытых увлечениях, почувствовать потребности организма. Их уровень кортизола — «гормона стресса» — выше, чем у тех, кто отмечает, что дома они ощущают покой и наполняются энергией. Если вы работаете из дома или, наоборот, сидите без работы, беспорядок давит еще сильнее, потому что вы натыкаетесь на него постоянно.
Их уровень кортизола — «гормона стресса» — выше, чем у тех, кто отмечает, что дома они ощущают покой и наполняются энергией. Если вы работаете из дома или, наоборот, сидите без работы, беспорядок давит еще сильнее, потому что вы натыкаетесь на него постоянно. Попробуйте разные подходы и выберите тот, который близок именно вам.
Попробуйте разные подходы и выберите тот, который близок именно вам.
 Во время одного эксперимента сотрудники ежедневно переключались более 1100 раз между 35 приложениями, важными для работы. Постоянное переключение не только сказывается на продуктивности, но и может привести к тому, что данные затеряются или будут разбросаны по слишком большему числу приложений. А что в итоге? Если вы отслеживаете выполнение задач сразу в нескольких приложений, вы со временем перегружаете цифровое пространство и свою голову.
Во время одного эксперимента сотрудники ежедневно переключались более 1100 раз между 35 приложениями, важными для работы. Постоянное переключение не только сказывается на продуктивности, но и может привести к тому, что данные затеряются или будут разбросаны по слишком большему числу приложений. А что в итоге? Если вы отслеживаете выполнение задач сразу в нескольких приложений, вы со временем перегружаете цифровое пространство и свою голову.
 Выберите три-пять предметов, которые бывают нужны вам чаще других и положите их рядом. Все остальное можно убрать. Еще можно использовать линейный принцип: расположите компьютер или телефон слева — здесь будут «появляться» новые задачи, справа складывайте заполненные документы и те вещи, что больше сегодня скорее всего не пригодятся. Пространство посередине оставьте для работы.
Выберите три-пять предметов, которые бывают нужны вам чаще других и положите их рядом. Все остальное можно убрать. Еще можно использовать линейный принцип: расположите компьютер или телефон слева — здесь будут «появляться» новые задачи, справа складывайте заполненные документы и те вещи, что больше сегодня скорее всего не пригодятся. Пространство посередине оставьте для работы. Это можно изменить.
Это можно изменить.

 Она — автор нашумевшего метода организации пространства «КонМари», призванного приводить в порядок не только дом, но и мысли.
Она — автор нашумевшего метода организации пространства «КонМари», призванного приводить в порядок не только дом, но и мысли. Это важная часть процесса уборки», — приводит слова писательницы и ведущей портал IndieWire.
Это важная часть процесса уборки», — приводит слова писательницы и ведущей портал IndieWire. Нам следует отпускать вещи. Я говорю людям: не собирайте реликвии, собирайте человеческие отношения», — говорит он.
Нам следует отпускать вещи. Я говорю людям: не собирайте реликвии, собирайте человеческие отношения», — говорит он. Она уже подписала контракт с издательством Penguin, и вскоре в тираж выйдет ее книга. И все это лишь благодаря ее советам, как лучше убираться.
Она уже подписала контракт с издательством Penguin, и вскоре в тираж выйдет ее книга. И все это лишь благодаря ее советам, как лучше убираться.







 Для данного проекта была выбрана турецкая парная – хаммам. Её горячий туман — это именно то, что необходимо купающимся для ощущения эйфории. Приятная для тела температура от 45 – 48 º С и влажность воздуха 80 % создают терапевтический эффект: улучшают состояние кожи, мягко регулируют работу сердца и кровообращения. Единство цветового решения парной и помещения бассейна приводит к гармоничной целостности образа.
Для данного проекта была выбрана турецкая парная – хаммам. Её горячий туман — это именно то, что необходимо купающимся для ощущения эйфории. Приятная для тела температура от 45 – 48 º С и влажность воздуха 80 % создают терапевтический эффект: улучшают состояние кожи, мягко регулируют работу сердца и кровообращения. Единство цветового решения парной и помещения бассейна приводит к гармоничной целостности образа. 12 по 3.01 Wellness зона для непроживающих гостей не работает!
12 по 3.01 Wellness зона для непроживающих гостей не работает! Температура воздуха 60 градусов, влажность 45%
Температура воздуха 60 градусов, влажность 45%
 Бассейн, парная или сауна, тренажерный зал или, может быть, даже скалодром – вопрос лишь в том, как вписать эти технологичные элементы в стильный дизайнерский интерьер.
Бассейн, парная или сауна, тренажерный зал или, может быть, даже скалодром – вопрос лишь в том, как вписать эти технологичные элементы в стильный дизайнерский интерьер. Но главный принцип здесь: поменьше избыточного декора, отвлекающего от занятий.
Но главный принцип здесь: поменьше избыточного декора, отвлекающего от занятий. 
 Посетителям предлагаются легкие напитки, вкусно сваренный кофе, свежевыжатые соки, а также спортивное питание от ведущих производителей, персональные тренеры дают рекомендации по приему спортивного питания, в зависимости от целей занимающегося.
Посетителям предлагаются легкие напитки, вкусно сваренный кофе, свежевыжатые соки, а также спортивное питание от ведущих производителей, персональные тренеры дают рекомендации по приему спортивного питания, в зависимости от целей занимающегося. Данн
Данн
 Полотенца можно получить у администраторов SPA & Wellness Lazurnaya.
Полотенца можно получить у администраторов SPA & Wellness Lazurnaya.
 Утолить свой энергетический голод вам помогут вкуснейшие закуски и коктейли из меню СПА-бара.
Утолить свой энергетический голод вам помогут вкуснейшие закуски и коктейли из меню СПА-бара.

 Воздух, насыщенный солями, помогает восстановить сердечно-сосудистую систему, улучшает сон и снимает хроническую усталость. Процедура служит профилактикой простудных заболеваний, а также очень полезна для курильщиков.
Воздух, насыщенный солями, помогает восстановить сердечно-сосудистую систему, улучшает сон и снимает хроническую усталость. Процедура служит профилактикой простудных заболеваний, а также очень полезна для курильщиков.  К слову, сами парения с использованием натуральной гималайской соли проводятся как шоу в лучших традициях европейских SPA-курортов.
К слову, сами парения с использованием натуральной гималайской соли проводятся как шоу в лучших традициях европейских SPA-курортов.  00 до 21.15,
00 до 21.15,
 00 до 17.30,
00 до 17.30, 00 до 21.15,
00 до 21.15,




 Никола был готов пожертвовать выступлениями за сборную ради такой возможности.
Никола был готов пожертвовать выступлениями за сборную ради такой возможности.
 Тем не менее, среди них есть два попадания.
Тем не менее, среди них есть два попадания.
 Именно так посчитали в ЦСКА.
Именно так посчитали в ЦСКА.
 Он становился чемпионом Сербии, Греции и Адриатики, попадал в символическую пятерку чемпионата Греции и участвовал в Матче всех звезд турнира.
Он становился чемпионом Сербии, Греции и Адриатики, попадал в символическую пятерку чемпионата Греции и участвовал в Матче всех звезд турнира. В частности, его приобрели и установили в целях проведения зимой соревнований по плаванию.
В частности, его приобрели и установили в целях проведения зимой соревнований по плаванию. Планируется, что попариться в них можно будет всем, кто будет окунаться в холодную воду на Крещение Господне.
Планируется, что попариться в них можно будет всем, кто будет окунаться в холодную воду на Крещение Господне.
 ) тщательно промываем под проточной водой и обсушиваем бумажными полотенцами.
) тщательно промываем под проточной водой и обсушиваем бумажными полотенцами.


 Самое важное – это заранее замариновать грудку, чтобы мясо хорошо пропиталось соусом. За неимением большого количества времени для маринования хватит и тридцать минут.
Самое важное – это заранее замариновать грудку, чтобы мясо хорошо пропиталось соусом. За неимением большого количества времени для маринования хватит и тридцать минут. Сыр берите любой, подойдет как твердый, так и более мягкий сорт. На тонкие кружочки нарежьте помидорки.
Сыр берите любой, подойдет как твердый, так и более мягкий сорт. На тонкие кружочки нарежьте помидорки. 🕜0 🍴4 🖨
🕜0 🍴4 🖨



 л.
л.








 С тех пор витамин N признан официальной медициной и используется во многих областях.
С тех пор витамин N признан официальной медициной и используется во многих областях.

 Она легко проходит через клеточные барьеры и воздействует на все системы организма.
Она легко проходит через клеточные барьеры и воздействует на все системы организма.
 Альфа-липоевая кислота оказывает и другое воздействие на ЦНС (центральную нервную систему):
Альфа-липоевая кислота оказывает и другое воздействие на ЦНС (центральную нервную систему): Этот компонент применяется в традиционной медицине для лечения и профилактики многих заболеваний:
Этот компонент применяется в традиционной медицине для лечения и профилактики многих заболеваний: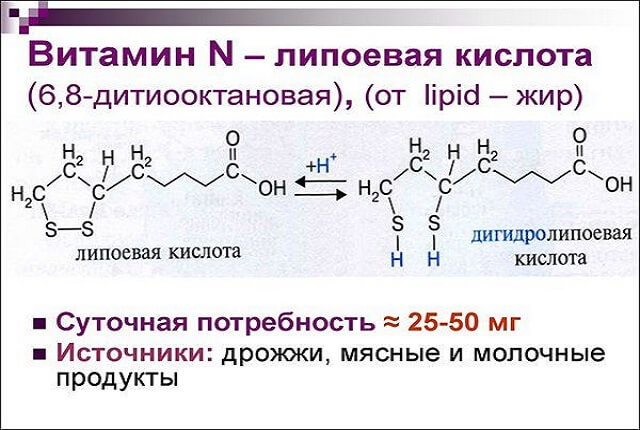
 Этот факт позволяет использовать его в качестве средства, защищающего печень от действия свободных радикалов. Так сколько нужно пить альфа-липоевую кислоту для оздоровления жизненно важного органа?
Этот факт позволяет использовать его в качестве средства, защищающего печень от действия свободных радикалов. Так сколько нужно пить альфа-липоевую кислоту для оздоровления жизненно важного органа?


 Витамин N официально признан медициной и применяется в качестве гепато- и нейропротектора, антиоксиданта и регулятора метаболизма.
Витамин N официально признан медициной и применяется в качестве гепато- и нейропротектора, антиоксиданта и регулятора метаболизма.



 Долгое время аминокислота считалась незаменимой и только совсем недавно, ученые установили, что в небольшом количестве она вырабатывается организмом. Соединение оказывает следующее действие:
Долгое время аминокислота считалась незаменимой и только совсем недавно, ученые установили, что в небольшом количестве она вырабатывается организмом. Соединение оказывает следующее действие:
